回归分析初产妇剖宫产产后出血的相关风险因素
2024-01-04胡强钟素萍
胡强,钟素萍
武夷山市立医院妇产科,福建武夷山 354300
在对一个地区或国家的医疗保健、文化及经济水平进行衡量时,孕产妇病死率是非常重要的指标之一,而产后出血则是导致全球孕产妇死亡的一个重要原因[1]。产后出血具体可分为早期产后出血及晚期产后出血,其中早期产后出血具体是指在娩出胎儿后24 h 内出血量≥500 mL,剖宫产时≥1000 mL[2];晚期产后出血具体是指发生在分娩24 h 后的产后出血,临床中也将其称之为产褥期出血[3-4]。最近几年,剖宫产率在我国表现出明显升高的趋势,而和阴道分娩相比较,剖宫产术后发生产后出血的风险更高[5]。产后出血为剖宫产术后发生率较高的一种严重并发症,剖宫产产妇术后一旦发生产后出血,病情发展变化快,如果未及时有效控制出血,则会对产妇生命健康和安全造成严重威胁[6]。产科医护人员,应对出血量进行准确评估,同时针对具体的发病原因及时进行有效的治疗和预防,进而来有效减轻剖宫产术产后出血所导致的后果,让孕产妇病死率能有效降低[7]。本文回顾性分析2022 年1—12 月在武夷山市立医院妇产科接受剖宫产术的300 例初产妇的临床资料,分析了初产妇剖宫产产后出血的相关风险因素,希望能为初产妇剖宫产产后出血的防治提供参考。现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析于本院妇产科接受剖宫产术的300例初产妇的临床资料,年龄21~41 岁,平均(30.14±5.27)岁;孕周37~42 周,平均(40.25±1.05)周。根据有无发生产后出血将全部初产妇分为产后出血组(n=25)与非产后出血组(n=275)。
1.2 纳入与排除标准
纳入标准:签署知情同意书;初产妇;具有完整临床资料;采用剖宫产分娩。
排除标准:严重心肝肾疾病者;自然分娩者;经产妇;还原免疫系统疾病者。
1.3 方法
①收集临床资料:安排专人负责收集产妇的临床资料,包括年龄、吸烟、饮酒、流产史、凝血功能障碍、产前子宫收缩抑制剂、多胎妊娠、巨大儿、妊娠高血压、剖宫产时机、妊娠糖尿病、子宫收缩乏力、中重度贫血、子宫瘢痕、子宫肌瘤、胎盘粘连或植入或早剥、前置胎盘。
②产后出血的诊断标准:在娩出胎儿24 h 之内阴道总失血量≥500 mL 则可判断为产后出血[8]。测量计算剖宫产产后出血的具体方法:选择称重法测量术后出血,术后在产妇臀下放置吸水棉垫,分别在2、24 h 称重棉垫,并将棉垫的重量转化成体积,获得出血量[9]。
1.4 观察指标
比较两组产妇临床资料,并通过单因素与多因素Logistic 回归分析对产后出血的相关风险因素进行探讨分析。
1.5 统计方法
运用SPSS 21.0 统计学软件处理数据,计数资料以例数(n)和率(%)表示,行χ2检验,符合正态分布的计量资料以(±s)表示,行t检验,选择多因素Logistic 回归分析对产后出血的独立危险因素进行探讨,P<0.05 为差异有统计学意义。
2 结果
2.1 产后出血的单因素分析
两组产妇年龄、流产史、凝血功能障碍、产前子宫收缩抑制剂、多胎妊娠、巨大儿、妊娠高血压、剖宫产时机、妊娠糖尿病、子宫收缩乏力、中重度贫血、子宫瘢痕、子宫肌瘤、胎盘粘连或植入或早剥、前置胎盘等比较,差异有统计学意义(P<0.05);见表1。
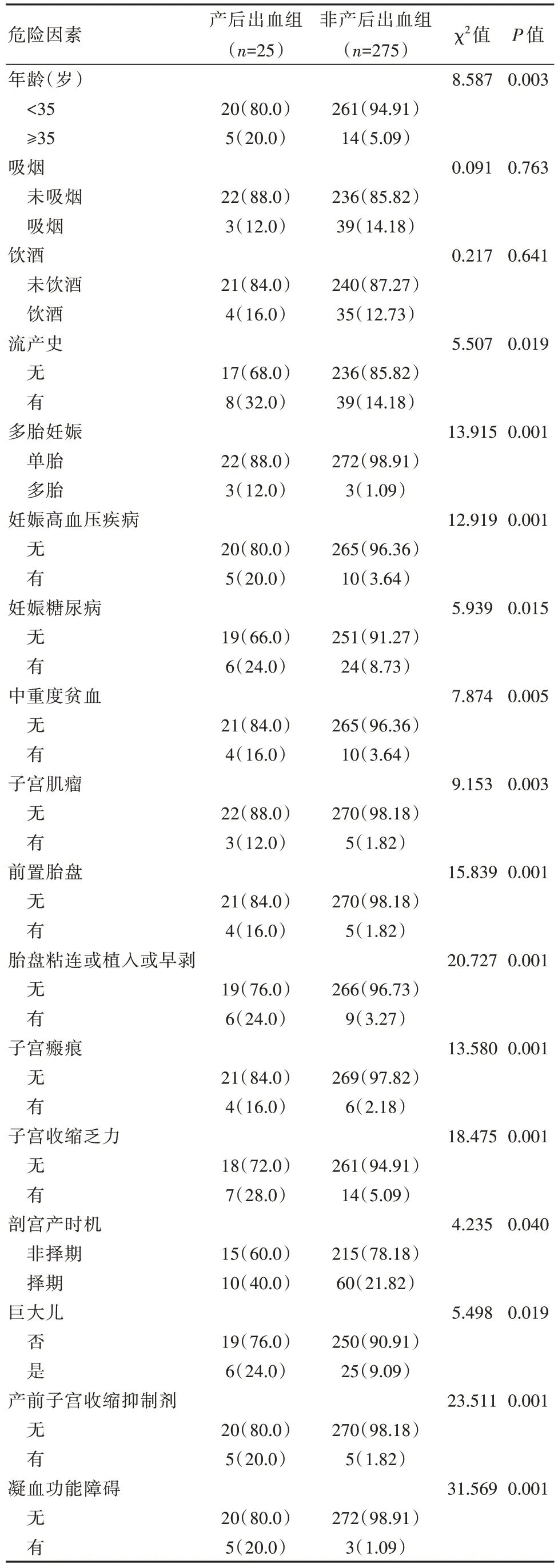
表1 产后出血的单因素分析[n(%)]
2.2 回归分析变量赋值
将产后出血当成因变量,将单因素分析结果中表现具有明显差异的因子当成自变量,构建Logistic回归模型;年龄(<35 岁=0,≥35 岁=1)、流产史(无=0,有=1)、凝血功能障碍(无=0,有=1)、产前子宫收缩抑制剂(无=0,有=1)、多胎妊娠(单胎妊娠=0,多胎妊娠=1)、巨大儿(否=0,是=1)、妊娠高血压(无=0,有=1)、剖宫产时机(非择期=0,择期=1)、妊娠糖尿病(无=0,有=1)、子宫收缩乏力(无=0,有=1)、中重度贫血(无=0,有=1)、子宫瘢痕(无=0,有=1)、子宫肌瘤(无=0,有=1)、胎盘粘连或植入或早剥(无=0,有=1)、前置胎盘(无=0,有=1)。
2.3 产后出血的多因素分析
多因素Logistic 回归分析结果显示,初产妇剖宫产产后出血的独立危险因素包括凝血功能障碍、产前宫缩抑制剂、多胎妊娠、子宫收缩乏力、子宫瘢痕、胎盘粘连或植入或早剥、前置胎盘(P<0.05)。见表2。
3 讨论
现阶段临床中在对病理妊娠、难产等进行解决时,剖宫产是非常重要的手段,然而剖宫产手术也会导致一系列的相关并发症,而产后出血则是发生率较高的一种严重并发症[10]。在产科分娩中,产后出血是发生率较高的一种并发症,同时也是导致孕产妇死亡的一个主要原因,病情发展变化快,如果未对出血进行及时和有效的控制,血容量快速降低则会引起失血性休克,而严重出血也会引起席汉综合征、凝血功能障碍、呼吸窘迫综合征等相关并发症,甚至会导致多器官功能衰竭,对产妇生命健康及安全造成严重威胁[11]。所以对初产妇剖宫产产后出血的相关风险因素进行分析和探讨,为产后出血的防治提供指导,对于产后出血发生率的降低非常重要。
邱洵[12]选取300 例产妇作为研究对象,分析了基层医院产后出血的相关危险因素;多因素分析结果显示,产后出血的独立危险因素包括子宫收缩乏力、胎盘因素、软产道损伤、凝血功能障碍(OR=3.765、3.020、1.777、2.165,P<0.05);本研究单因素分析结果显示,两组产妇的年龄、流产史、凝血功能障碍、产前子宫收缩抑制剂、多胎妊娠、巨大儿、妊娠高血压、剖宫产时机、妊娠糖尿病、子宫收缩乏力、中重度贫血、子宫瘢痕、子宫肌瘤、胎盘粘连或植入或早剥、前置胎盘等比较,差异有统计学意义(P<0.05)。产后出血为因变量,将单因素分析结果中表现具有明显差异的因子为自变量,构建Logistic 回归模型;多因素Logistic 回归分析结果显示,初产妇剖宫产产后出血的独立危险因素包括凝血功能障碍、产前宫缩抑制剂、多胎妊娠、子宫收缩乏力、子宫瘢痕、胎盘粘连或植入或早剥、前置胎盘(OR=3.004、4.865、2.568、8.207、2.881、2.951、7.199,P<0.05);本研究结果与上述研究报道结果类似。其中凝血功能障碍在临床中虽然并不常见,但其却具有较大的危险,很多因素可能会导致凝血功能障碍,在开展剖宫产术前应详细了解相关病史,及时明确异常情况,以制定有针对性的干预对策。产前应用子宫收缩抑制剂,子宫平滑肌收缩能力会在剖宫产后下降,引起产后出血;而应用缩宫素则能促进子宫平滑肌有效收缩,进而让子宫收缩乏力所引起的产后出血减少[13]。宫缩乏力是导致剖宫产产后出血的主要因素之一,子宫平滑肌肌纤维细胞的收缩能力异常,会导致子宫血窦无法有效关闭,进而发生产后出血;巨大儿、多胎妊娠等均可能引起宫缩乏力。子宫瘢痕常常会引起妊娠子宫破裂,子宫瘢痕处的结缔组织会在剖宫产后发生增生,无法有效愈合,降低肌张力,导致子宫破裂的发生风险增加,进而让产后出血的发生率风险加大[14]。胎盘粘连、胎盘植入会增加胎盘的剥离难度,剥离面血窦无法有效愈合,进而导致产后出血;在妊娠期,前置胎盘是发生率较高的并发症之一,在胎儿体质量逐渐增加的过程中,会逐渐拉长子宫纤维,剖宫产后子宫纤维的收缩能力并不理想,宫缩乏力,导致血窦无法有效、及时地收缩止血,进而引起产后出血。多胎妊娠则会引起宫缩不良、宫缩乏力等,进而引起产后出血[15]。
综上所述,初产妇剖宫产后发生产后出血的风险较高,除了剖宫产手术本身外,相关风险因素还包括凝血功能障碍、产前宫缩抑制剂、宫缩乏力、子宫瘢痕、胎盘粘连或植入或早剥、前置胎盘、多胎妊娠等,临床中应针对产后出血额的相关风险因素,制定有针对性的干预对策,以有效预防剖宫产产后出血。
