儿童单纯疱疹病毒性脑炎并大量颅内出血1例报告
2023-12-07雷文婷赵静田茂强
雷文婷,赵静,田茂强
单纯疱疹病毒性脑炎(herpes simplex encephalitis, HSE)是一种由单纯疱疹病毒(herpes simplex virus, HSV)感染所致的急性中枢神经系统感染性疾病,是一种破坏性强且致死性高的脑炎。早期诊断并及时给予抗病毒治疗可显著改善患者预后[1-3]。但该病临床异质性强,特别是合并颅内出血者易被误诊。本文报告1例伴大量颅内出血的HSE患儿,讨论其临床、影像学及脑电图(electroencephalogram, EEG)特征,以提高临床医生对该病的认识。
1 病例报告
患儿,男,13岁。因“头痛伴抽搐5 d,发热伴进行性意识障碍2 d”入院。5 d前患儿抽搐1次,表现为全面性发作,持续约10 min后缓解,缓解后意识清楚。伴有头痛,阵发性胀痛,以额顶部为主,无恶心、呕吐。2 d前开始出现发热,最高40 ℃,并出现言语不清,伴吞咽困难,呈进行性加重并出现意识障碍。就诊当地县医院予吸氧及对症治疗,无好转后转入本院治疗。既往生长发育同正常同龄儿,学习成绩可。无抽搐病史。体温37.5 ℃,心率107 次/min,呼吸25 次/min,血压136/87 mmHg,SPO297%,嗜睡状,格拉斯哥昏迷量表(glasgow coma scale, GCS)评分13分,唤醒后吐词不清,定向力和计算力差,光反射迟钝,右侧鼻唇沟变浅,颈强四横指,双上肢肌力4级,双下肢肌力4-级,双侧膝反射正常,病理征阴性。血常规:白细胞、血红蛋白及血小板均正常。凝血功能、血糖、电解质、肝肾功能、心肌酶及超敏C反应蛋白均正常。使用甘露醇后腰穿脑压120 mmH2O,脑脊液(cerebrospinal fluid, CSF)白细胞数180×106/L,淋巴细胞 70%;蛋白769 mg/L,糖氯正常。头颅核磁共振(magnetic resonance imaging, MRI)示左额颞叶、岛叶及丘脑多发病变,其中左颞叶合并小片状出血灶(图1 A~C)。头颅核磁共振动脉成像(magnetic resonance angiography, MRA)+ 核磁共振静脉成像(magnetic resonance venography, MRV)正常(图1 D~E)。EEG提示以左侧半球为著的弥漫性δ慢波间断阵发(图2)。胸部CT未见异常。结核菌素试验为阴性。
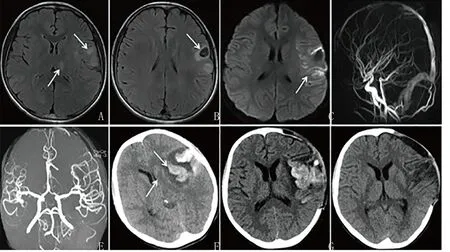
注:A~B为入院时头颅液体衰减反转序列(fluid attenuated inversion recovery, FLAIR),结果示左侧颞叶、岛叶及丘脑高信号,左侧颞叶高信号中合并类圆形低信号(箭头示);C为头颅弥散加权像(diffusion weighted imaging, DWI)示左侧额、颞类脑回样条形高信号(箭头示);D~E为头颅MRA及MRV正常;F为入院第7 天头颅CT示左侧额颞叶大片低密度病灶中合并高密度出血,左侧侧脑室消失(箭头示);G为术后3 d复查头颅CT示左侧额顶骨术后脑疝消失;H为阿昔洛韦治疗3周后复查头颅CT示左侧颞顶部硬膜下积液,左侧额颞叶及岛叶低密度影。
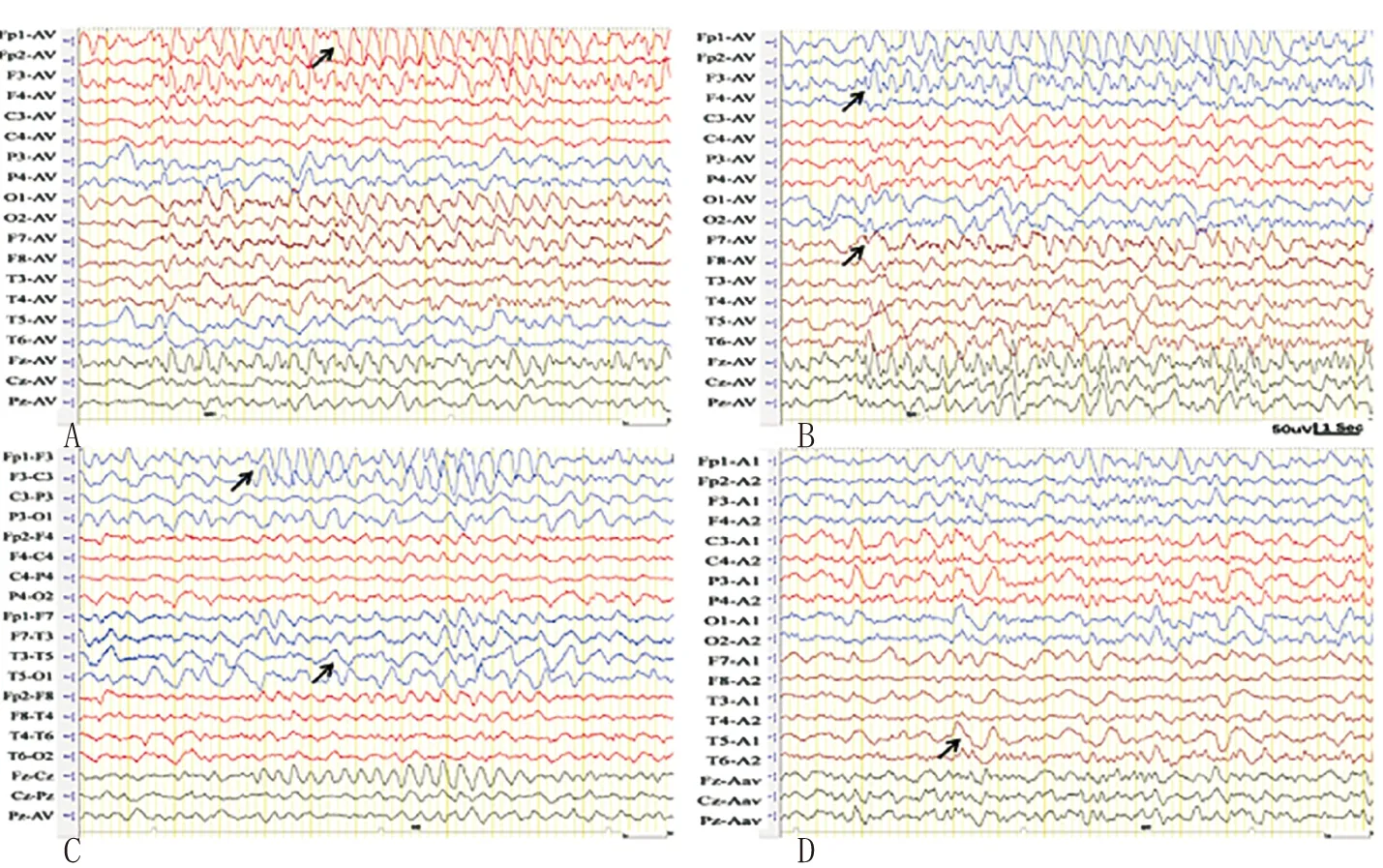
注:A~B(平均参考电极)为左侧额、颞区尖波、棘慢波群阵发(箭头示),可见多形性δ慢波(A 箭头示);C(双极纵联)~D(耳极参考电极)为左侧半球δ慢波发放(箭头示)。
结合患儿有头痛、发热、意识及语言障碍等脑病表现,EEG监测到半球慢波,头颅MRI示颅内多发病灶,CSF白细胞增高,分类以淋巴细胞为主,蛋白稍高,考虑诊断为病毒性脑炎。病毒性脑炎伴出血常见的为 HSE[3-4],进一步外送CSF HSV抗体及DNA查找病原。寄生虫感染可侵犯血管导致出血,同时外送寄生虫抗体及自身免疫性脑炎抗体排除其他炎症性脑病。临床上积极给予阿昔洛韦[(10 mg/(kg·次), 8 h每次)]抗病毒、人免疫球蛋白调节免疫、地塞米松减轻炎症反应及对症支持等治疗。外送相关检测结果提示血清及CSF单纯疱疹病毒Ⅰ型IgG均为阳性,余检测结果为阴性。该患儿明确诊断为HSE,继续经上述治疗后体温逐渐降至正常,意识逐渐转清。入院第7 天患儿再次出现意识障碍,GCS评分 8分,心率 68次/min,呼吸15次/min,血压138/90 mmHg,双瞳正圆不等大,左直径4 mm,右直径5 mm,光反射迟钝,呼吸浅慢,肢端凉。急查头颅CT示双侧额叶、左颞叶及岛叶多发脑出血,大脑镰出血,左侧半球水肿,脑疝形成(图1D)。立即予以止血、降颅内压,同时行“脑内血肿清除术+硬脑膜补片修补术+去骨瓣减压术”。术后3 d患儿意识转清,复查头颅CT示颅内出血较前减少,脑疝消失(图1E)。阿昔洛韦抗病毒治疗21 d患儿神志转清,能说简单句子,能自行行走,右下肢跛行,右下肢肌力4级。复查CSF白细胞数80×106/L,淋巴细胞99%,CSF生化中糖2.7 mmol/L,蛋白750 mg/L。复查头颅CT示左侧额顶骨术后,出血及水肿消失,左侧额颞叶、岛叶软化灶(图1F)。患儿住院32 d后出院,出院后回访至2023年2月(病后1年),患儿病情平稳,无惊厥发作,智力可,记忆力稍差,语言表达能力恢复,但仍吐字不清晰,能自行行走,右侧跛行,右上肢精细动作差,现持续康复训练中。
2 讨论
HSE是一种破坏性强且致死性高的急性中枢神经系统感染性疾病,是儿童最常见的散发性脑炎,约占所有确诊脑炎的10%~20%[5]。未经治疗的HSE患儿死亡率高达70%,不足3%的患儿能恢复正常[2,6-8]。有研究显示,美国HSE患儿的住院率为24.03/100万,病死率为1.2%,而在美国、西班牙及瑞典,HSV也是导致老龄患者病毒性脑炎的主要病因[9]。有研究表明,HSE在中国所有脑炎中的发生率为27.34%,主要为年龄<5岁和5~17岁的患儿,分别占30.57%和36.96%[10],与美国等国家的发病年龄不一致,这可能与种族间遗传易感性、人口基数及统计学方法不同有关。
HSV是一种双链包膜DNA病毒,它通过口腔或鼻腔上皮进入人体并感染神经元,95%的HSV通过嗅神经侵入大脑。也可在三叉神经慢性潜伏,当免疫功能下降或缺陷时从三叉神经侵入大脑[11-13],易造成复发。大部分HSE的病原体均为HSV-1,不到10%由HSV-2所致[14-15]。确诊HSE可行CSF HSV-IgM、HSV-IgG及HSV聚合酶链反应(polymerase chain reaction, PCR)检测。其中HSV PCR是诊断HSE的金标准,其敏感性及特异性分别为98%和94%[7,16]。但早期阴性不能排除诊断。本例患儿HSV-DNA阴性考虑与以下两方面因素有关:(1)在疾病早期CSF中病毒DNA拷贝不足;(2)样本中存在PCR抑制剂,比如免疫球蛋白、抗凝剂及肝素等均可抑制PCR[7]。本例患儿早期使用免疫球蛋白可能是影响HSV-DNA结果阴性的原因之一。但结合本例患儿的症状、头颅影像学、血清及CSF HSV抗体阳性,故可确诊HSE。
HSE临床上常表现为发热、癫痫发作、意识障碍及局灶神经功能障碍等[3]。CSF检测可见白细胞轻度增高,分类以淋巴细胞为主;CSF生化蛋白可增高,呈典型病毒性脑炎改变。除临床症状及CSF检测外,该病的头颅影像学具有以下特征为(1)较常累及额、眶回及颞叶:约90%的患者头颅MRI异常[17],典型表现为T2加权像和FLAIR上颞叶内侧、额叶眶回和岛叶皮质区水肿及不对称高信号,并且颞叶病变主要是单侧。增强扫描可表现为病变边缘部位线状或脑回样增强,偶尔可以呈类环状样强化。DWI是急性期HSE最敏感的序列,典型表现为病变区域DWI上高信号并且表观弥散系数(apparent diffusion coefficient, ADC)低信号[1]。头颅CT在疾病早期阳性率为50%[18],主要表现为单侧或双侧颞叶、海马及边缘系统局灶性低密度区[2];(2)刀切征:头颅MRI示颞叶病变与豆状核边界清楚,凸面向外,如刀切样,称为“刀切征”;(3)出血:较为罕见,发生率为2.7%[9,17,19]。头颅MRI常可表现为瘀点或疱疹样皮质出血,通常在第2周出现,也有早期出血的病例[5],而血肿极少见[6]。头颅CT表现为低密度病灶中散在点状高密度提示出血坏死,有诊断意义。本例患儿在疾病早期头颅MRI显示左侧颞叶、岛叶、额叶及丘脑高信号,单侧为主,并且左侧颞叶高信号中合并团块状低信号,合并出血。这在早期为临床诊断提供了线索。患儿头颅MRI没有出现典型“刀切征”样改变,可能是在病程早期没有形成局灶坏死并且病灶比较分散所致。但该患儿后期头颅CT示左侧颞叶、岛叶局部的低密度病灶中有高密度出血坏死,也符合HSE患者的头颅CT表现。因此,不一定所有HSE患者的头颅MRI均表现为典型“刀切征”样,尤其是在疾病早期。在临床中头颅MRI提示颞叶、岛叶及额叶等多部位病灶合并出血,甚至有单侧颞叶占位效应时,均应考虑HSE的可能。
HSV导致颅内出血的机制目前尚不明确,可能与以下4点有关:(1)病毒侵袭脑微血管内皮细胞使其破坏引起出血,并可导致2次出血[6,20];(2)颅内压增高导致血管暂时性的高血压引起小血管破裂[5];(3)HSV诱发免疫炎症时对脑及血管的损害[6];(4)遗传因素。TLR3基因突变是发生HSE的重要因素[12,21]。但是该基因与HSE发生颅内出血的相关性目前尚无文献报道,需要更多的研究证实。
80%的HSE患儿会出现局灶性EEG异常,疾病初期可表现为多形性δ慢波活动,最常见于颞区;也可表现为受累区域局灶性尖波群阵发(δ和θ波),偶尔可演变为周期性或类周期性单侧癫痫样放电(periodic lateralized epileptiform discharges, PLED)或双相及三相巨大尖波。PLED的特征为间隔1.5~3 s周期性地出现尖形慢波或不典型棘波,常在神经系统症状出现后的第1~12天,偶可延至第24~30天出现。由于PLED最常见的病因是脑血管病,所以HSE患者出现PLED时应考虑是否合并有血管损伤。如果患者在发病2周内出现PLED有重要诊断价值[2,22-23]。本文患儿有颅内出血,但EEG未出现PLED,可能与EEG记录在48 h后的敏感性降低有关。但EEG以左侧额颞为主的δ慢波群阵发及多形性δ慢波,部位与头颅影像学病灶区域相同,诊断上也有一定提示意义。
HSE早期使用阿昔洛韦治疗可显著降低死亡率,建议在患者入院后6 h内给予,可将死亡率从70%降至20%[2,17],神经功能恢复从40%上升至55%。部分患者尽管早期积极给予抗病毒治疗,但感染仍可导致局部损害,如出血及水肿引起的占位效应可能在病后1~2周时达到高峰[5-6,17,19-20]。因此在患者病后1~2周需警惕出血及脑疝形成,此阶段外科治疗很重要。本文患儿经阿昔洛韦治疗后体温降至正常,临床症状好转后再次出现颅内出血、血肿形成及脑疝,在积极外科减压等干预下大大改善了患儿的预后[5,20]。
综上,HSV是儿童病毒性脑炎常见的病因,部分患儿合并颅内出血、血肿导致脑疝而危及生命。故临床中当HSE患儿治疗病情缓解后突然出现病情加重,需警惕合并出血可能,应该及时进行头颅影像学检查和积极外科干预。
