人工股骨头置换术与全髋关节置换术治疗老年移位股骨颈骨折的有效性评价
2023-11-22王金龙汪来杰康朋王凯冯大军
王金龙,汪来杰,康朋,王凯,冯大军
江苏省淮安市洪泽区人民医院骨科,江苏淮安 223100
股骨颈骨折是最常见的髋部骨折类型,股骨颈骨折患者在髋部骨折患者中占比约为50%[1]。由于股骨颈骨折多发生于行动不便、合并多种基础性疾病等老年人群,因此患者非常容易出现股骨头坏死或骨折不愈合等并发症[2]。若要预防以上问题发生,则应该给予患者积极的治疗,采取既安全又有效的术法。人工髋关节置换术是临床治疗移位股骨颈骨折最常见的术法,疗效较为显著,但术后并发症发生风险较高[3];而人工股骨头置换术则能在更短的时间内完成髋关节的置换操作,并且其术后并发症发生风险较低,可谓是兼顾了安全性和有效性[4]。本文回顾性分析2020年6月—2022年6月期间在江苏省淮安市洪泽区人民医院骨科治疗移位股骨颈骨折的70例老年患者的临床资料,对比人工股骨头置换术、全髋关节置换术两种术法的安全性和有效性。现报道如下。
1 资料与方法
1.1 一般资料
回顾性分析本院骨科治疗移位股骨颈骨折的70例老年患者的临床资料,按照手术方法,将20例采取全髋关节置换术的患者设为研究组,将50例采取人工股骨头置换术的患者设为对照组。对照组男31例,女19例;年龄63~77岁,平均(70.84±2.28)岁;Garden分型:Ⅲ型28例,Ⅳ型22例。研究组男14例,女6例;年龄62~78岁,平均(70.67±2.13)岁;Garden分型:Ⅲ型10例,Ⅳ型10例。两组一般资料比较,差异无统计学意义(P>0.05),具有可比性。本研究已通过医院医学伦理委员会批准。
1.2 纳入与排除标准
纳入标准:与《成人股骨颈骨折诊治指南》[5]中移位股骨颈骨折的诊断标准相符,且经X线等影像学检查确诊;年龄≥60岁:符合全髋关节置换术或人工股骨头置换术的手术指征,患者可耐受手术;麻醉分级为Ⅰ~Ⅱ级,对麻醉药物无过敏史;未采取其他治疗;临床资料齐全。
排除标准:髋关节有既往损伤史或手术史者;髋关节解剖结构异常者;罹患严重心脑血管病变等对手术安全性有影响的疾病者;凝血功能异常者;患有严重内外科疾病或恶性肿瘤者;其他部位存在骨折者;存在严重血管神经损伤者;因其他原因引发髋关节功能障碍者;患有精神疾病者;配合度低者。
1.3 方法
对照组采取人工股骨头置换术。患者采取腰硬联合麻醉,患者选择健侧卧位,切口从髂前上棘后方4.0 cm至大粗隆边缘前上方处,长度约7.0~8.0 cm,从臀大肌与阔筋膜张肌之间的间隙进入。切开髋关节前外侧关节囊,维持髋关节处于内收外旋位,使患侧髋关节脱位,暴露出股骨颈处的骨折断端,于小粗隆上方1.5~2.0 cm处截骨,保持股骨距边缘整齐,取出股骨头,测量大小,清理圆韧带,保留髋臼盂唇及关节囊。使用扩髓锉开口扩髓,随后将型号适宜的双极人工股骨头假体置入到髋关节中,复位髋关节并检查关节活动度,若结果理想,可将关节囊、肌肉、皮肤等组织依次缝合,并留置引流管。术后给予抗感染和抗凝处理,并进行循序渐进的功能锻炼。
研究组采取全髋关节置换术。患者采取腰硬联合麻醉,选择健侧卧位,骨盆固定,然后进行常规消毒,铺无菌巾,切口从髂前上棘后方4.0 cm至大粗隆边缘前上方处,长度约7.0~8.0 cm,从臀大肌与阔筋膜张肌之间的间隙进入。把髋关节前部1/3臀中肌、臀小肌肌群腱性附着部分切断,能够充分暴露关节囊,T形切口切开关节囊,将股骨头取出,将髋臼盂唇切除,同时咬除髋臼盂唇边缘的增生骨质。清理臼窝并以髋臼锉对臼壁进行研磨,使其加宽、加深到大小与人工臼杯相适宜。将碎骨屑冲洗干净并止血,随后在20°~25°的前倾角、35°~40°的外展角范围内向臼窝中打入人工生物型髋臼假体。从髂骨、坐骨、耻骨处钻孔打入螺钉进行固定,而股骨侧的假体则是根据患者是否存在骨质疏松来选择具体的类型(生物型假体或骨水泥型假体)。假体安装方法为:冲洗干净并止血,在20°~25°的前倾角、35°~40°的外展角范围内向臼窝中打入人工髋臼假体。术毕,止血并依次缝合各层组织,留置引流管,给予抗感染和抗凝处理,进行循序渐进的功能锻炼。
1.4 观察指标
对比两组的术中失血量、手术耗时、下床时间、住院时间、并发症发生率、术后3个月与6个月髋关节功能优良率,治疗前、治疗6个月后的Harris髋关节评分(Harris Hip Score, HHS)和疼痛评分(Visual Analogue Scale, VAS)。
髋关节功能评分可用于评估髋关节功能,包括4个维度,分别为畸形、功能、疼痛、关节活动度,满分100分,评分越高,恢复状态越好。
髋关节功能明显改善、活动受限等症状消失、HHS评分≥80分可确定为优,髋关节功能、活动受限等症状稍有稍有改善,HHS评分60~<80分可确定为良;未达到以上标准为差,总优良率=(优例数+良例数)/总例数×100%[6]。
VAS疼痛评分可用于评估髋部疼痛程度,观察疼痛时患者神态表情轻松程度,从神态安详到皱眉、咬牙切齿,分别计0~10分,评分越高,疼痛越严重[7]。
并发症包括感染、深静脉血栓、假体松动、谵妄等。
1.5 统计方法
采用SPSS 21.0统计学软件进行数据分析,计量资料符合正态分布,以(±s)表示,进行t检验;计数资料以例数(n)和率(%)表示,进行χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组患者临床指标对比
研究组术中失血量比对照组多,手术耗时、下床时间、住院时间比对照组长,差异有统计学意义(P<0.05)。见表1。
表1 两组患者临床指标对比(±s)
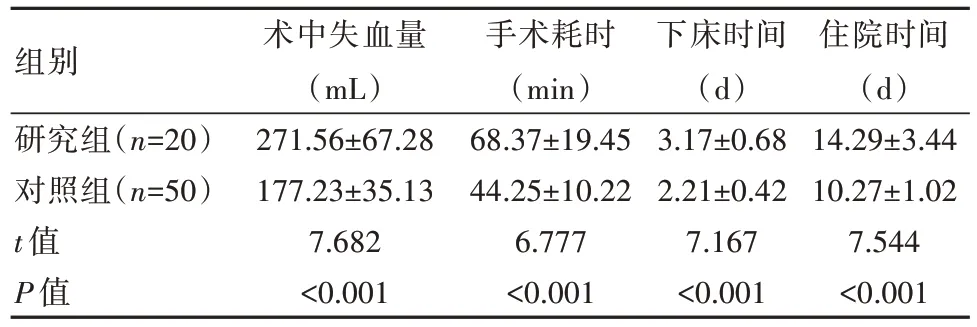
表1 两组患者临床指标对比(±s)
组别研究组(n=20)对照组(n=50)t值P值术中失血量(mL)271.56±67.28 177.23±35.13 7.682<0.001手术耗时(min)68.37±19.45 44.25±10.22 6.777<0.001下床时间(d)3.17±0.68 2.21±0.42 7.167<0.001住院时间(d)14.29±3.44 10.27±1.02 7.544<0.001
2.2 两组患者治疗前后髋关节功能评分和疼痛评分对比
治疗前,两组髋关节功能评分和髋部疼痛评分比较,差异无统计学意义(P>0.05);治疗后,研究组髋关节功能评分比对照组高,髋部疼痛评分比对照组低,差异有统计学意义(P<0.05)。见表2。
表2 两组患者治疗前后髋关节功能评分和疼痛评分对比[(±s),分]
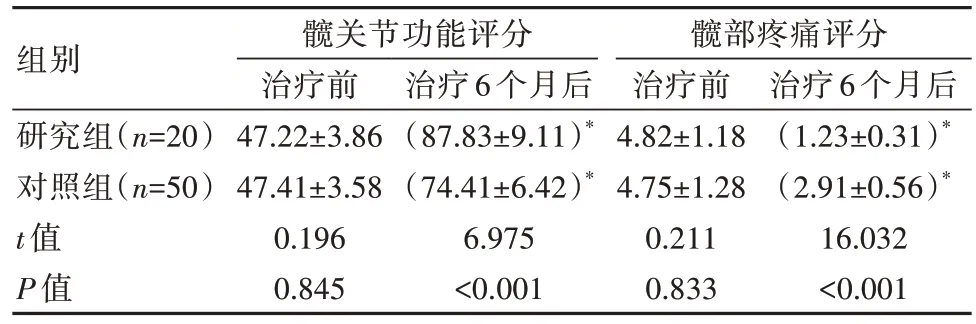
表2 两组患者治疗前后髋关节功能评分和疼痛评分对比[(±s),分]
注:*与同组治疗前对比,P<0.05。
组别研究组(n=20)对照组(n=50)t值P值髋关节功能评分治疗前47.22±3.86 47.41±3.58 0.196 0.845治疗6个月后(87.83±9.11)*(74.41±6.42)*6.975<0.001髋部疼痛评分治疗前4.82±1.18 4.75±1.28 0.211 0.833治疗6个月后(1.23±0.31)*(2.91±0.56)*16.032<0.001
2.3 两组患者术后髋关节功能优良率对比
术后3个月,两组优良率比较,差异无统计学意义(P>0.05);术后6个月,研究组优良率比对照组高,差异有统计学意义(P<0.05)。见表3。
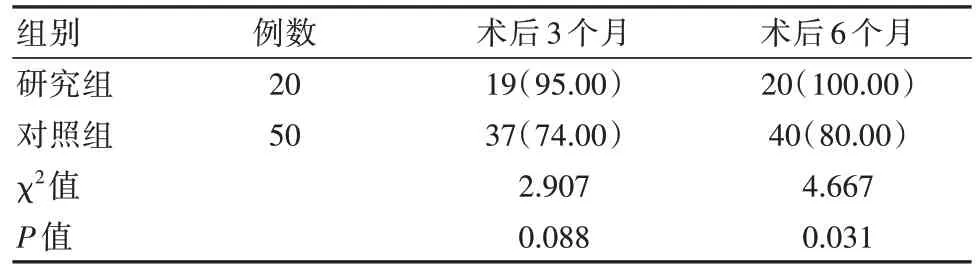
表3 两组患者术后髋关节功能优良率对比[n(%)]
2.4 两组患者并发症发生率对比
研究组并发症发生率比对照组高,差异有统计学意义(P<0.05)。见表4。
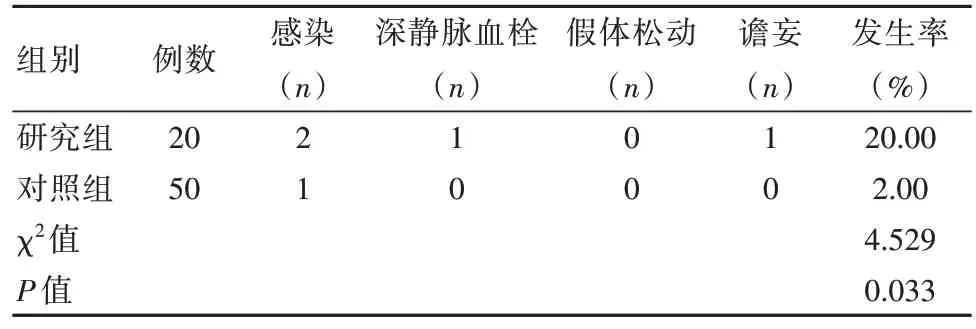
表4 两组患者并发症发生率对比
3 讨论
股骨颈骨折发病率随着社会老龄化程度的加深而逐渐升高,临床上多数的移位性骨折受到的外力非常大,如果发生在股骨颈,受周围肌肉的牵拉,骨折错位程度将会变得更加明显。老年患者身体状况普遍较差,对严重的骨折移位和骨折带来的疼痛耐受性更低,因此复位难度更高、手术方式可选择性更少,对治疗的安全性和有效性要求更加严格[8-10]。临床虽然决定了“关节置换术”作为主要治疗方向,但选择全髋关节置换术、人工股骨头置换术中哪一种手术方式依然存在争议,即两种术法在适应证方面存在明显不同,二者又同属治疗移位股骨颈骨折的主流术法,除了安全性和有效性,在术法的选择上还应充分考虑其他因素,如患者骨折前身体条件的好坏、患者预期寿命的长短、对术后髋关节功能要求的高低、经济条件等[11-12]。从结果可知,手术置换人工股骨头的对照组围手术期血液流失量比采取全髋关节置换术的研究组明显减少,就诊至出院时间术中操作时间、下床活动时间则比研究组明显缩短,疼痛评分比研究组高(P<0.05),研究组并发症发生率比对照组高(20.00% vs 2.00%)(P<0.05),可见手术置换人工股骨头不会给患者造成较为明显的创伤,患者的疼痛程度轻,其在近期疗效上优于全髋关节置换术。但从结果中也可以发现,研究组术后6个月优良率(100.00%)、治疗6个月后的髋关节功能评分均比对照组明显升高(80.00%),可见在远期疗效上,全髋关节置换术更优(P<0.05)。但两者相比之下,人工股骨头置换术可以给患者带来更小的创伤,并且其术中风险更低;而全髋关节置换术带来的创伤较大,患者围手术期血液流失量较大、术中操作时间较长,患者的心脏负荷更重,对于身体素质较差的老年患者而言发生心脑肺等内科并发症、感染等其他并发症的风险更高[13-15]。但需要注意的是,手术置换全髋关节相对而言能够更好地维持关节稳定,减少关节脱落等问题的发生,其适用于术后需要进行大量运动的患者,因此患者若想早日将关节功能恢复到骨折前,那么则应该选择手术置换全髋关节[16-17]。对比黄常盛等[18]报告中观察组治疗后高于对照组的髋关节功能评分和98.11%的优良率(P<0.05),与本文趋势一致。
综上所述,全髋关节置换术在老年股骨颈骨折后期恢复中有较好疗效,但人工股骨头置换术手术简单,术后恢复时间短,术中出血量少,短期疗效较好,长期随访显示进行全髋关节置换术患者髋关节功能改善更加明显,在患者各方面条件允许的情况下优先采取全髋关节置换术治疗股骨颈骨折。
