重症患者PICC置管后体位改变对IC-ECG定位中P/R振幅的影响
2023-11-15李明慧邹会敏
陈 哲,李明慧,邹会敏,代 明,李 竹,宋 锐
(1.佳木斯大学附属第一医院重症医学科,黑龙江 佳木斯 154003;2.佳木斯大学,黑龙江 佳木斯 154007)
经外周静脉置入中心静脉导管(perpherally inserted central catheter,PICC)在重症监护病房应用广泛,可应用于化疗、输液、输血、静脉营养支持。与其他血管静脉通路相比,PICC导管有留置时间长、创伤小、并发症少等优点。尤其适合气管切开、需要长期静脉治疗的重症患者,是危重患者理想的静脉通路。与门诊患者及其他住院患者不同,许多重症患者接受正压通气、四肢水肿、较差的外周静脉,使重症患者置管难度及导管尖端移位风险更高。国外多项研究表明,导管尖端置入位置过深,可发生心律失常,三尖瓣功能障碍;导管尖端置入位置过浅,会增加静脉炎,血栓、堵管的风险[1]。美国静脉输液护理学会(INS)在2016年提出中心静脉导管尖端的最佳位置位于上腔静脉(superior of vena cava,SVC)下 1/3 、接近上腔静脉与右心房交界处(cavoatrial juction,CAJ)[2],在此处置管保障最大血流速度、减少对血管内皮细胞损伤的同时,避免了PICC尖端进入右心房后引起心律失常。为了验证导管尖端是否置入最佳位置及尖端异位的影响因素,通常应用心腔内电图与胸部X线技术,胸部X线显示置入PICC导管并不都与血管呈平行关系,大体呈“S”样图形[3],其次考虑资源利用率与辐射的影响,心腔内电图在PICC尖端定位上应用广泛。其原理是基于导管头端电极进入SVC时P波出现连续变化,当位于CAJ时,P波达到峰值。2022年心腔内电图团体标准指出[4],准确的导管尖端定位,可缩短危重患者因等候床旁胸片导致的输液延迟。但应用心腔内电图进行导管尖端定位时,P/R波振幅易受多种因素影响,如患者性别、呼吸频率、导管的型号[5],鲜有关注患者体位变化对其影响,重症患者PICC置管前体外测量和置管时采用的体位通常均为平卧位手臂外展90°,而静脉输液及日常治疗中,手臂常常内收于身体两侧。由于重症患者病情危重,导管尖端发生异位,不仅影响导管的使用,也会威胁患者生命安全。本研究探讨重症患者置管后,体位改变对IC-ECG中P/R振幅的影响。
1 对象与方法
1.1 研究对象
采用便利抽样法选取2021年1月至2023年3月期间在本院重症医学科因治疗需要置入PICC导管的105例患者。采取自身对照方法,分为观察组和对照组为同一组病例。本次为患者置入的导管均为美国巴德导管,直径分别为5F的耐高压的双腔PICC导管和4F单腔PICC导管,在超声引导下行置管术,运用心腔内电图定位技术判定留置导管的尖端位置。(1)纳入标准:①已签署知情同意书,年龄≥18周岁,因病情需置入PICC导管的患者;②心电图上有可观察的P波;③无植入心脏起搏器。(2)排除标准:①有肺源性心脏病或有心脏起搏器、心脏外科术后等可能影响P波改变的患者;②无法照射X线的患者;③手臂不能外展90°或内收的患者;④非经上肢置入PICC 的患者。去除一切干扰项。
1.2 操作方法
操作前由省级及以上资质的PICC专科护士向患者家属告知操作的目的、过程、意义以及并发症等相关内容,并签署知情同意书等相关文件,确保患者及家属知晓本次研究。置管操作方法遵循美国静脉输液协会INS有关PICC的技术操作规范。置管操作者为取得中华护理学会PICC专科资质的护士,如果患者清醒,则在置管前做健康宣教工作,告知患者如何配合,若感觉身体不适及时与操作者说明情况,以便能快速得到解决。
置管前应先使用超声评估预穿刺的血管,延着预穿刺点向上查看整个血管的走行及血管直径大小,预穿刺血管直径需大于导管直径2倍以上。确定穿刺点后,患者取平卧位,穿刺侧手臂外展与躯干成角90°,去除体表所有金属物,清洁穿刺侧手臂,采用体外测量法对导管预留长度进行预测,即外测量置入长度:测量预穿刺点至右胸锁关节处并向下至第3肋间的距离[6]此方法测量的导管长度往往会过长,因此我们在测量预穿刺点至右胸锁关节后,应根据患者身高延长6~7cm,作为预置管长度,对于肢体能外展的患者实施《静脉治疗护理技术操作规范》中标准体位,即平卧穿刺侧手臂外展与躯干成角90°方式置管(图1,体位1),对于躁动、肌肉过度紧张的患者,遵医嘱给予适当的镇静药物,使患者安静。

体位1:平卧位手臂外展90°
常规消毒,遵从无菌操作及最大化无菌屏障原则,在超声引导下进行穿刺,如果为前端开口的导管需要根据预测量长度应先行修剪导管,穿刺成功后,送导管至上腔静脉时,助手取下监护仪心电导联线右侧电极(RA)端,用无菌导联线将RA与PICC导管支撑导丝连接,缓慢滴注生理盐水,操作者继续缓慢送入导管,每次送管1cm,并持续观察P波振幅的变化,整个置管过程严格遵循无菌操作原则,以确保置管操作准确、安全完成。随着导管在SVC内缓慢送入,心腔内电图的P波振幅逐渐高尖,继续送管,当心腔内电图显示P波最大振幅时,导管尖端位于上腔静脉与右心房入口处,待见到高振幅P波的起始段有基线向下的小负向波即特异性“Q”波时说明导管尖端刚进入右心房入口, 再以1cm为单位后撤导管, 直至特异性“Q”波消失, 见到正向最高振幅P波[7]。
1.3 分组
1.3.1对照组 在平卧位置管侧手臂外展90°不变的情况下,缓慢滴注生理盐水观察心腔内电图P波,根据 P波改变调整体内导管长度。见到正向最高振幅P波后回撤导管使P波与R波振幅为80%~100%处, 固定导管并观察其置入刻度,将患者置管侧手臂缓慢内收于身体侧位(图1,体位2),此时P波振幅更高或出现负正双向波形。
1.3.2 观察组-1 在置管体位下(图1,体位1),继续回撤导管使P波与R波振幅在51%~80%处,观察此时导管置入刻度并记录,将患者置管侧手臂缓慢内收身体侧位(图1,体位2)。缓慢滴注生理盐水,观察心腔内电图 P 波变化以及P波与R波振幅,结果显示,P/R比值逐渐增高,达到P波最大振幅或更高。
1.3.3 观察组-2在置管体位下(图1,体位1),继续回撤导管使P波与R波振幅在30%~50%处,观察此时导管置入刻度并记录,将患者置管侧手臂缓慢内收于身体侧位(图1,体位2)。缓慢滴注生理盐水,观察心腔内电图 P 波变化以及P波与R波振幅,结果显示,P波振幅逐渐增高,P/R振幅达到80%~100%,到达导管最佳位置。
此时在患者置管侧手臂缓慢内收于身体侧位(图1,体位2)时拍摄床旁X线胸片,以明确导管尖端最终位置。妥善固定导管,避开穿刺点、“U”型摆放、思乐扣固定导管,观察穿刺点渗血情况,如无渗血、无菌透明敷料无张力粘贴固定导管,有渗血时可在置管穿刺点上方放置一小块纱布或泡沫敷料以吸收渗血,无菌透明敷料无张力粘贴固定导管,最后用透气胶带在贴膜边缘使用“高举平台”法妥善固定。
1.4 统计学方法

2 结果
2.1 临床资料
其中男57例,占54.3%,女48例,占45.7%。年龄14~89(60.36±17.39)岁,穿刺部位均经上臂静脉穿刺,其中左侧置管19例,占18.1%;右侧86例,占81.9%。
2.2 体位变化与导管移动距离
根据P波与R波振幅变化观察显示,体位1与体位2在出现高振幅正向P波时,与实际的导管留置长度平均相差约2~3cm,表明手臂由外展90°转换为内收状态时导管尖端向右心房平均位移2~3cm,见表1。
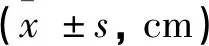
表1 不同体位与置管体位(体位1)相比导管尖端移动情况
2.3 体位变化对P/R振幅的影响
在使用心腔内电图定位技术辅助PICC导管置入过程中,体位变化对P/R振幅影响差异具有统计学意义。患者体位由体位1转变为体位2时,P波振幅明显高于置管标准体位,体位1时P/R振幅为80%~100%,应再拔出导管2~3cm,使P波振幅为R波振幅的30%~50%,以保证患者携带导管手臂平时处于内收于体侧体位时,导管始终处于安全位置。由此得出利用心腔内电图定位 PICC尖端位置,可以更快速、便捷地确定导管留置体内的长度,从而减少患者和医护人员放射线暴露,见表2。
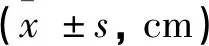
表2 不同P/R波形比与导管移动距离差异情况比较
3 讨论
3.1 重症患者使用PICC的优势
重症监护病房是集治疗与抢救为一体的综合科室,患者床旁置入PICC,可以避免患者转动过程中突发病情变化,节省时间,降低资源利用率。IC-ECG 有定位准确、成功率高、便捷、安全优势,适用于PICC导管尖端定位应用[8],重症患者床旁配有心电监护仪等设备,不仅为观测P/R振幅变化提供方便,更有利于观察患者PICC置管后是否出现并发症,多项研究表明,重症监护病房PICC置管后并发症低于普通病房,应用PICC提供较高的输液速度、持续静脉营养支持、中心静脉压监测,符合重症患者需要长期静脉用药、肠外营养的需求,在重症监护病房应用广泛[9]。尤其双腔PICC导管应用,其引出的腔内心电图波形持续稳定,送管过程P波特异性改变明显,提高重症患者PICC置管成功率[10]。重症患者床旁配有监护仪,
3.2 体位改变对导管尖端定位的影响
多项实验研究表明,PICC导管尖端并不像中心静脉导管一样固定不动,其尖端随着体位变化而变化,对PICC导管在SVC内的具体位置有显著的影响[11]。本实验在不同体位下保持导管外露长度相同,通过心腔内电图定位技术,从体位1变换为体位2时,观察P波振幅变化,导管不被人为拉动,P/R波振幅由30%~50%增高至80%~100%,导管尖端移向右心房(距离为2~3cm)。Duwadi 等[12]研究,患者体位改变时导管尖端移动原因分析中,BMI指数和身高对导管尖端移动的距离有统计学意义,BMI指数高的患者其脂肪组织对导管有限制移动的作用,发生尖端异位可能性较低。因为导管长度没有变化,这可能是由于上臂内侧的软组织和腋静脉收缩造成的,马玉娟等[13]研究,通过观察得出置管侧手臂角度发生改变时,即由外展90°改变为内收躯体侧30°,导管尖端向右心房移动,并且移动距离较置管时体位差异有统计学意义。
3.3 PICC置管并发症分析与应对策略
全世界每年超过2500万重症患者需要置入PICC,操作简单、留置时间长,并发症少,PICC已经成为重症成人及儿童患者重要的治疗工具,但不可忽视并发症对患者带来的影响,包括感染、静脉血栓、导管尖端异位[9]等,由于重症患者的机体抵抗力下降,长期静脉药物治疗,皮肤对置管敷贴刺激的耐受性低,加之敷贴处汗液的浸润,会增加导管相关感染的风险,患者感染常见细菌为葡萄球菌,早期识别并发症和集束化管理不仅可以降低感染,也可以降低导管相关并发症发生率。张宇珍[14]提出3M液体敷料联合葡萄糖氯己定在导管维护中应用,曹浪平等[15]通过导管评估、置管流程、导管维护方面、健康教育四个维度进行集束化护理,不仅降低导管相关并发症,也提高了置管成功率。
在置管过程中,为确保患者后期带管安全,需要考虑到患者日常姿势与置管时体位的不同,体位改变时导管尖端位置会有移动,当重症患者置管体位下P/R振幅30%~50%时保证了PICC尖端始终在有效和安全的范围内,允许患者进行日常活动,同时降低了潜在并发症的风险,建议将体位改变对PICC尖端的影响加入置管后带管患者的健康教育中。
