中枢神经系统瘤样脱髓鞘病变1例并文献复习
2023-10-20常树艺葛亚楠张惠蒋欣吕佩源董艳红
常树艺,葛亚楠,张惠,蒋欣,吕佩源,董艳红
患者,女,69岁,主因“双下肢无力1个月余”于2022年9月6日入院。既往有动脉粥样硬化型脑梗死病史20余年,未遗留后遗症。7月15日于外院查头颅MR(图1A)提示双侧脑室旁白质区脱髓鞘改变,双颞顶叶异常信号;头颅DWI+MRA提示右基底节区、双脑室旁、右顶叶小圆形DWI高信号,双额顶交界区、右顶叶环形DWI高信号。入院后查体:左下肢5级,右下肢肌力5-级,余神经系统查体未见明显异常。头颅SPGR序列+脑膜CUBE序列增强扫描(图1B):双颞叶脑表面线样强化信号。右侧颅内病变活检示(图2):少许白质结构,偶见个别神经元,部分白质崩解,髓鞘脱失(MBP-),胶质细胞增生(GFAP+,Olig-2+),较多顿挫性核分裂,大量泡沫细胞浸润(CD68+),血管周围淋巴套袖形成,并见少量中性粒细胞浸润,结合免疫组化染色,符合炎性脱髓鞘。免疫组化染色:GFAP(+),Vimentin(+),CD34(血管+),CD68(+)。特殊染色:PAS(-),PASM(-)。腰椎穿刺:压力170 mmH2O。脑脊液常规、生化、细胞学、抗酸墨汁染色未见明显异常。血清及脑脊液自身抗体及副肿瘤综合征自身抗体检测均阴性。依据颅内病理检查结果可确诊为中枢神经系统瘤样脱髓鞘病变。住院期间以小剂量激素治疗,2022年9月15日出院时右下肢无力较前好转,双下肢肌力均为5级。患者出院后一直应用甲泼尼龙 4 mg/d,于2023年3月6日行头颅MR复查,提示双额叶炎性脱髓鞘范围较前缩小,且未出现其他新发症状。

注:A.头颅MR T2W2 FLAIR序列可见侧脑室旁斑片状高信号影,边界清晰;B.增强MR可见双侧颞叶线状强化。
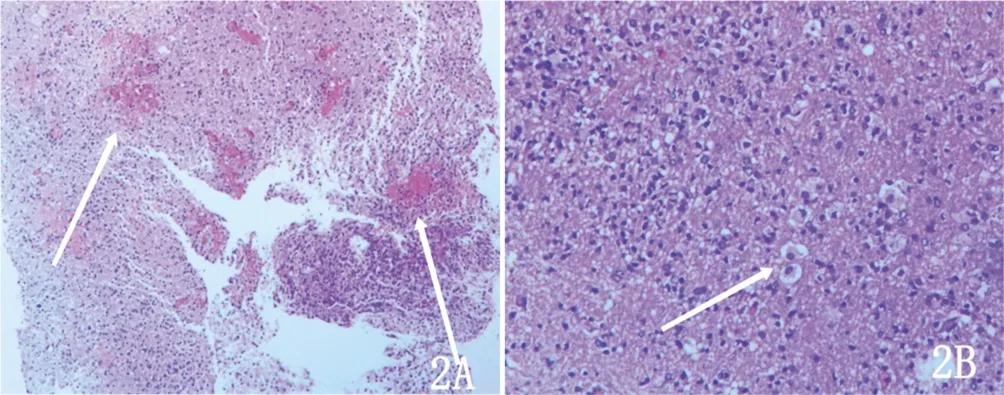
注:A.胶质细胞增生,顿挫性核分裂(HE染色,×100);B.淋巴套袖形成(HE染色,×400)。
讨 论中枢神经系统瘤样脱髓鞘病变(tumefactive demyelinating lesions,TDLs)是一种由相关免疫介导的特殊类型的特发性炎性脱髓鞘疾病。TDLs发病机制复杂,首发症状多样,可表现为头痛、眼痛、认知功能减退,常被误诊为中枢神经系统肿瘤[1]。Jain等[2]对TDLs患者进行了脑脊液寡克隆带(oligoclonal band,OB)测定,TDLs患者存在OB升高的比率明显高于多发性硬化(multiple sclerosis,MS)患者,因此推测TDLs可能是一种相对独立的疾病。目前国内关于TDLs的发病率统计尚无确切数据,其发病率约为MS的0.1%~0.3%,年发病率为0.3/10万,急性或亚急性起病,发病平均年龄为35岁,以中青年为主,儿童发病罕见,但也有研究认为TDLs在任何年龄段均有出现。由于其诊断较为复杂,易与其他疾病混淆,导致TDLs的诊断率较低[3]。
目前临床对TDLs仍以影像学、脑脊液及血清抗体检测为主要诊断依据。影像学检查可见患者头颅MR中,T1W1、T2W2及FLAIR序列病灶均为长信号影,DWI中可见侧脑室旁高信号影,呈现出斑片状、环形、开环征,与中枢神经淋巴瘤患者相比,TDLs患者的DWI显示病变密度更高且随时间变化不明显[4]。这些特殊的影像学表现均对TDLs诊断具有一定提示作用。增强MR还可以提示疾病演变的时期,在急性期MR强化多呈现斑片状或结节样,随病情的进展逐渐转化为开环样、花环样或火焰状,并且显影逐渐变淡,在本病例中可见到明显的斑片样、结节样及环样强化,但未见到开口朝向灰质的特征性开环样强化,这可能与患者正处于急性期相关[5]。
脑组织活检是公认的TDLs诊断金标准,但由于其结果易受到激素及取材位置的影响,临床应用并不常见。在HE染色中可观察到部分区域组织疏松,髓鞘丢失、炎性细胞浸润及T细胞浸润,病灶中心及血管周围存在泡沫样吞噬细胞浸润,轴索相对保留,并形成淋巴套袖[6]。在本例患者中可看到血管周围淋巴套袖形成和炎性细胞浸润的表现。免疫组化可见不同程度星形胶质细胞增生,CD3、CD8、CD68阳性。部分可见Creutzfeldt-Peters细胞,此细胞是TDLs的特征性表现,因其表现巨型薄壁的星形胶质细胞,与分裂中的星形胶质细胞类似,常被误诊为胶质瘤细胞[7]。
TDLs对糖皮质激素治疗敏感,目前作为急性期的一线用药,可缓解患者的大部分临床症状,缩小颅内病灶大小。若大剂量的激素无法缓解病情,可酌情使用血浆置换。对于儿童患者,静脉注射免疫球蛋白也有一定的效果,但此种治疗方法是否对成人有效,尚无明确定论[8]。对于难治型或病情危重患者,可联合使用免疫抑制剂,如利妥昔单抗,在2周左右亦可使患者病情达到稳定状态。对于复发型的TDLs患者,可行疾病修正治疗(disease modifying therapy,DMT)。Sánchez等[9]报道了5例使用芬戈莫德治疗MS的患者,在其停药后均出现了病情恶化及合并TDLs,这可能与T淋巴细胞中S1P1受体过表达而引起的超免疫反应相关,而在停用芬戈莫德等药物前使用小剂量糖皮质激素作为衔接,可有效降低病情恶化的风险。
TDLs一般预后良好,病死率较低,多数患者发展为MS。Sánchez等[10]研究表明经病理诊断为TDLs的患者中,约有 50% 最终确诊为MS,平均转换时间为8个月。但有研究表明,TDLs合并MS的患者,相比于单纯MS患者而言,预后较好,出现临床症状恶化的几率较低,这可能与TDLs具有一定炎性反应的特点,从而使患者对激素药物的反应效果更佳相关[11]。
TDLs的临床表现不具有明显特异性,易与其他疾病相混淆。因此在临床表现不典型时,应尽早行影像学检查及病理活检,以免误诊漏诊,延误患者病情。
