小儿免疫性血小板减少症疾病转归的影响因素及风险预测模型构建
2023-10-15周妮娜顾健辉杨治平盛俞姜荣
周妮娜,顾健辉,杨治平,盛俞,姜荣
免疫性血小板减少症(immune thrombocytopenia,ITP)属自身免疫性疾病[1],其发病与感染、疫苗接种等导致的免疫系统紊乱有关,可引起血小板抗体大量释放并破坏血小板,导致血小板过度减少[2-3]。当前ITP治疗方案的制定往往取决于患儿症状严重程度,在对症处理后多数患儿可获得完全反应,即治疗后的血小板(PLT)≥100×109/L且无出血症状,但也有部分患儿治疗后难以维持完全反应,甚至无效,进而发展为慢性ITP[4-5]。研究显示,虽部分慢性ITP 患儿无需治疗,但仍有患儿存在血小板严重低下情况,需采用多种方案的联合治疗以维持这些患儿PLT的安全范围,避免疾病转归不良[6]。因此,构建ITP患儿疾病转归的风险模型以辅助临床决策十分必要。但当前关于ITP疾病转归的相关危险因素多集中于初诊时基础人口学资料、前驱诱因及实验室指标等方面,而有关其疾病转归相关影响因素尚无定论[7-8]。本研究在分析ITP患儿疾病转归的基础上,进一步构建风险预测模型,以期为ITP患儿的疾病转归预测提供参考。
1 对象与方法
1.1 研究对象 选取2016 年1 月—2020 年1 月本院收治的ITP患儿166例,诊断符合《儿童原发性免疫性血小板减少症诊疗规范(2019年版)》。纳入标准:(1)年龄≤14岁。(2)未接受过糖皮质激素或(和)静脉注射免疫球蛋白(intravenous immunoglobulin,IVIG)治疗。(3)人口学资料及临床资料完整。(4)能配合定期随访,依从性良好。排除标准:恶性肿瘤;继发性或先天性血小板减少症;先天性免疫缺陷疾病。本研究通过本院医学伦理委员会审核批准(2022-K045-01)。
1.2 治疗方案 患儿治疗均依据出血症状、PLT水平综合制定:当PLT≥20×109/L,但无活动性出血症状时以观察为主;当PLT<20×109/L 和(或)伴活动性出血症状患者接受泼尼松[1.5~2.0 mg/(kg·d)]或IVIG[0.8~1.0 g/(kg·d)],疗程1~2 d;当PLT≥100×109/L,且稳定1~2 周时将泼尼松减量直至停药,疗程4~6周;当PLT<10×109/L和(或)出现危及生命的出血,则接受大剂量甲泼尼龙[10~30 mg/(kg·d)],疗程3 d,或(和)IVGI冲击治疗[1.0 g/(kg·d)],疗程2 d,酌情输注血小板等。
1.3 观察指标 (1)疾病转归。将患儿按疾病转归分成转归良好组与转归不良组。疾病转归细分为痊愈(病程<3个月,并达到完全缓解,PLT≥100×109/L 且维持)、持续性ITP(病程3~12 个月,包括未达自发缓解或未维持完全疗效者)、慢性ITP(病程持续时间>12个月),转归不良率定义为慢性ITP所占比例;所有患儿出院后接受为期24个月的持续随访,随访方式为门诊及网络通信方式,以疾病转归、失访、死亡等为随访终点事件。(2)不同疾病转归患儿的一般临床特征。收集患儿临床特征,包括性别、年龄、诊断前病程、ITP 家族史、前驱诱因(包括呼吸道感染、疫苗接种史、血小板减少性紫癜等)、初诊抗核抗体(antinuclear antibody,ANA)、初诊PLT、初诊外周血淋巴细胞绝对数(absolute lymphocyte count,ALC)、初诊骨髓巨核细胞数、初诊骨髓产板巨核细胞百分比。(3)不同疾病转归患儿的生化指标。收集患儿入院时活化部分凝血活酶时间(APTT)、纤维蛋白原(FIB)、抗凝血酶Ⅲ(AT-Ⅲ)、凝血酶时间(TT)、D-二聚体(D-D)、纤维蛋白降解产物(FDP)、碱性磷酸酶(ALP)、谷氨酰转肽酶(GGT)、总胆红素(TB)、总蛋白(TP)、白蛋白球蛋白比值(AGR)、尿素氮(BUN)、尿酸(UA)、乳酸脱氢酶(LDH)、胆碱酯酶(CHE)及血糖(GLU)水平。
1.4 统计学方法 采用SPSS 22.0软件进行数据分析。符合正态分布的计量数据用表示,2 组间比较用独立样本t检验;计数资料用例(%)表示,组间比较用χ2检验;非正态分布的计量资料以中位数与四分位数M(P25,P75)表示,组间比较采用Mann-WhitneyU检验。采用多因素Logistic 回归分析ITP患儿疾病转归的影响因素,并构建ITP疾病转归的风险预测模型,Homser-Lemeshow 检验模型拟合优度。Mecalc 软件绘制受试者工作特征(ROC)曲线分析相关因素对ITP患儿疾病转归的预测价值,以曲线下面积(AUC)值反映预测效能。P<0.05为差异有统计学意义。
2 结果
2.1 疾病转归情况 166例ITP患儿24个月内均无失访病例;其中118 例痊愈(96 例3 个月内缓解,22例3~12 个月缓解),48 例发展为慢性ITP,转归不良率28.92%(48/166)。
2.2 不同疾病转归ITP 患儿临床特征比较 2 组性别、诊断前病程、ITP家族史、初诊骨髓巨核细胞数比较差异无统计学意义(P>0.05);与转归良好组比较,转归不良组年龄≥1 岁比例、初诊ANA 阳性比例升高,初诊PLT≥20×109/L 比例、初诊ALC、初诊骨髓产板巨核细胞百分比降低(P<0.05),见表1。
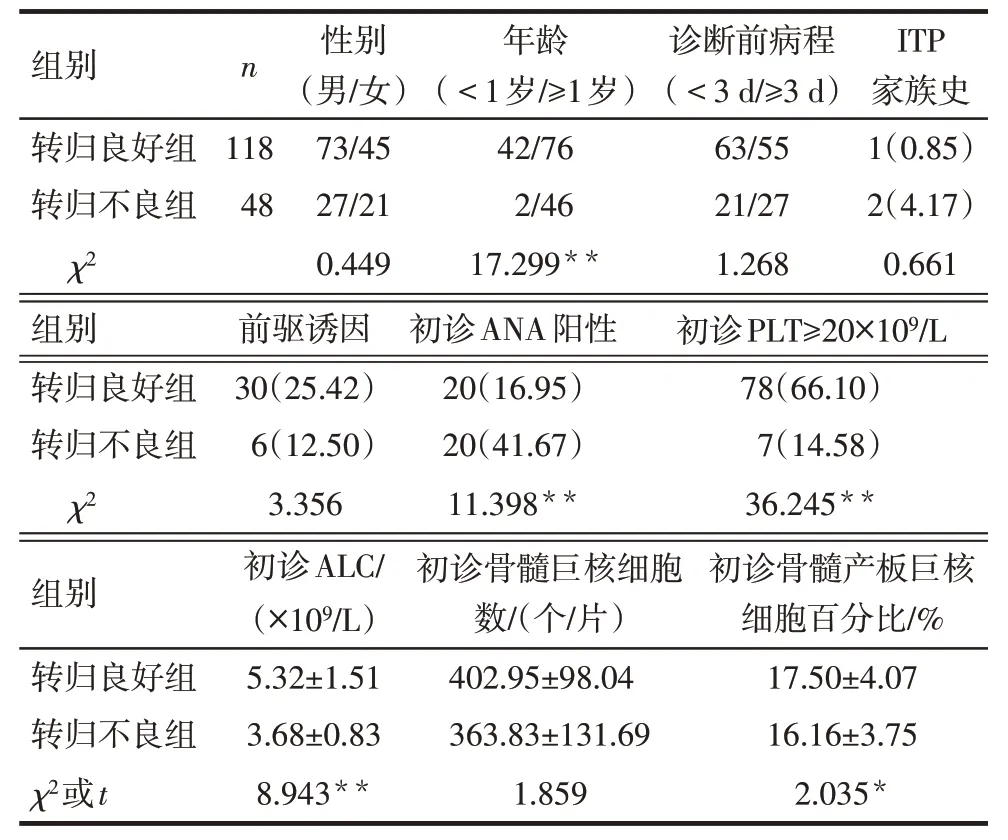
Tab.1 Comparison of clinical characteristics between ITP children with different disease outcomes表1 不同疾病转归ITP患儿临床特征比较
2.3 不同疾病转归ITP患儿生化指标比较 见表2。转归良好组与转归不良组APTT、FIB、AT-Ⅲ、TT、D-D、FDP、ALP、GGT、TB、TP、AGR、UA、LDH、CHE、GLU比较差异无统计学意义(P>0.05),与转归良好组比较,转归不良组BUN水平升高(P<0.01)。
Tab.2 Comparison of laboratory indicators between ITP children with different disease outcomes表2 不同疾病转归ITP患儿实验室指标比较()
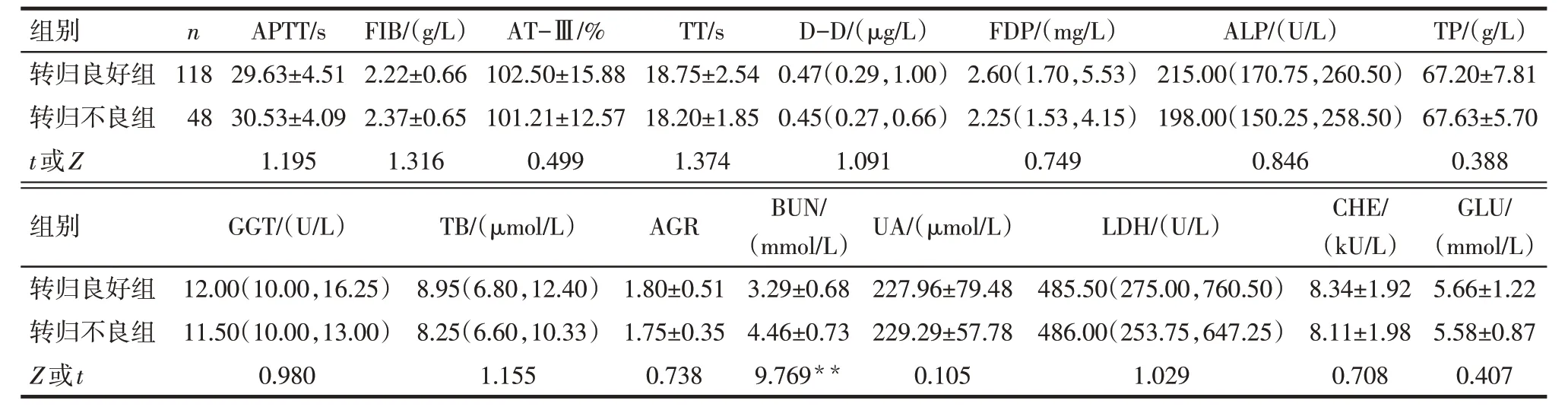
Tab.2 Comparison of laboratory indicators between ITP children with different disease outcomes表2 不同疾病转归ITP患儿实验室指标比较()
**P<0.01;表中数据以例或M(P25,P75)表示。
?
2.4 影响ITP 患儿疾病转归的多因素Logistic 回归分析 以ITP患儿疾病转归情况(转归良好=0、转归不良=1)为因变量,以年龄(<1岁=0、≥1岁=1)、初诊ANA 阳性(否=0、是=1)、初诊PLT(<20×109/L=0、≥20×109/L=1)、初诊ALC、初诊骨髓产板巨核细胞百分比、BUN 为自变量进行单因素Logistic 回归分析。结果显示,年龄、初诊ANA、初诊PLT、初诊ALC 及BUN 是ITP 患儿疾病转归的影响因素(P<0.05),见表3。以年龄、初诊ANA、初诊PLT、初诊ALC 及BUN 为自变量,多因素Logistic 回归分析示,年龄≥1岁、较高的BUN 水平是ITP 患儿疾病转归的危险因素,初诊PLT≥20×109/L、较高的初诊ALC水平是保护因素(P<0.05),见表4。
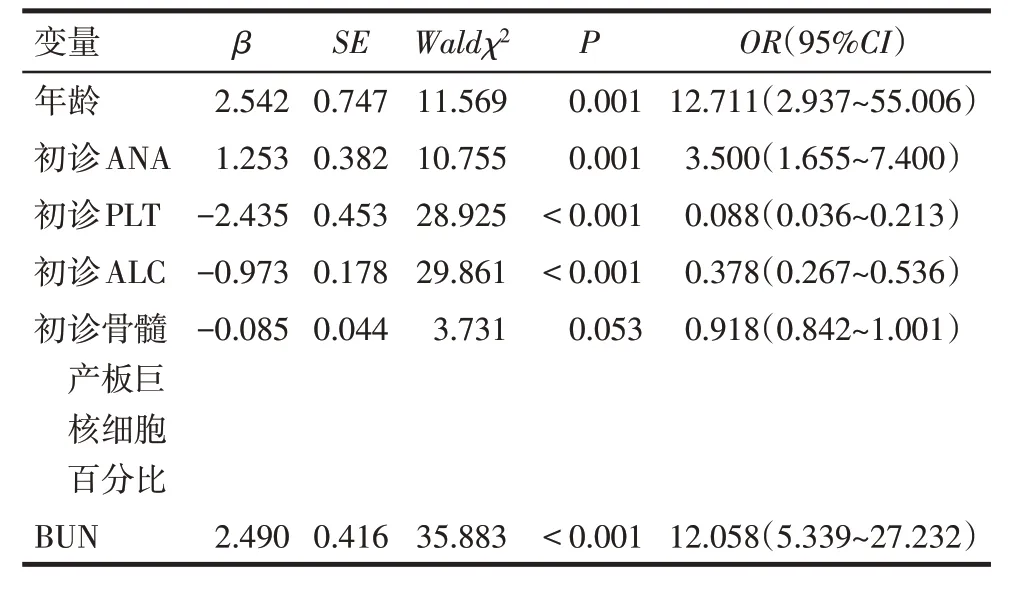
Tab.3 Univariate Logistic regression analysis affecting outcome of children with ITP表3 影响ITP患儿疾病转归的单因素Logistic回归分析
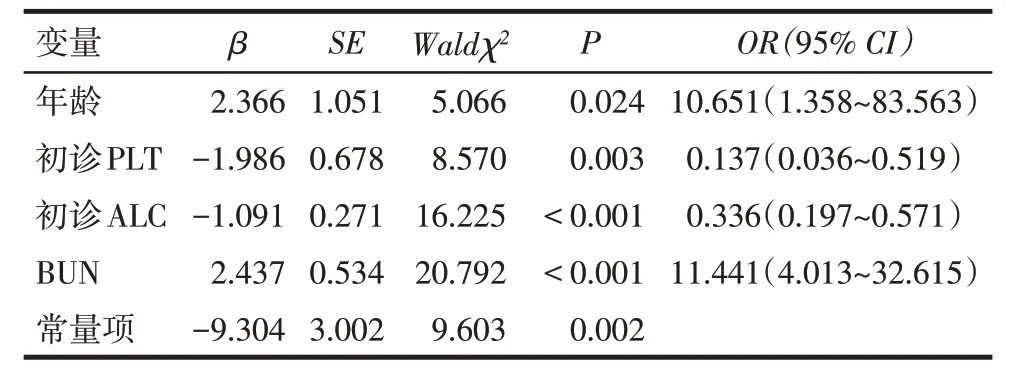
Tab.4 Multivariate Logistic regression analysis of influencing disease outcome of children with ITP表4 影响ITP患儿疾病转归的多因素Logistic回归分析
2.5 ITP患儿疾病转归的预测模型构建 依据多因素Logistic回归分析结果构建ITP患儿疾病转归的预测模型,Y=-9.304+2.366×年龄-1.986×初诊PLT-1.091×初诊ALC+2.437×BUN;Homser-Lemeshow 检验拟合优度χ2=8.486,P>0.05;预测模型预测ITP患儿疾病转归的AUC 为0.963(95%CI:0.934~0.991),约登指数0.848,Z=31.960,P<0.001,以0.254 为截断值,其预测ITP患儿转归的敏感度、特异度分别为95.83%、88.98%,见图1。
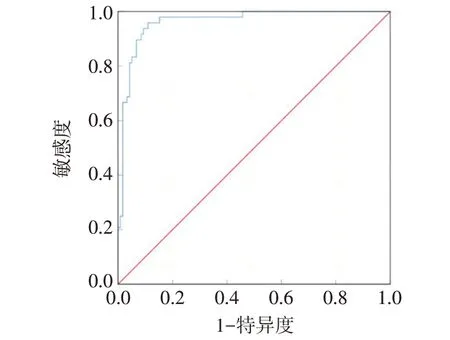
Fig.1 ROC curve of the prediction model for the outcome of children with ITP图1 ITP患儿疾病转归的预测模型的ROC曲线
3 讨论
ITP 病理特征表现为血小板破坏增多和生成减少,在不同年龄段的儿童中发病率均较高,多数小儿ITP为自限性疾病,但也有部分患儿病情无法自行痊愈,且经治疗后仍无法控制病情,当病程持续超过12个月时则可定义为慢性ITP[9]。Zafar 等[10]报道小儿ITP 疾病转归不良率为33%。本研究中ITP 患儿疾病转归不良率为28.91%,由此可见ITP 患儿发展为持续性或慢性ITP 的比例仍然较高,此类患儿的疾病转归仍然欠佳。现阶段临床对部分血小板严重低下的慢性ITP患儿的临床治疗仍以糖皮质激素为主,但有患儿对类固醇治疗依赖而导致不能减停药物或反应欠佳[11-12]。脾切除术能取得较高的反应率,但脾切除术存在终身感染及血栓形成风险。有研究指出利妥昔单抗用于慢性ITP 可避免脾切除术,但患儿仍复发频繁,5年持续缓解率仅为20%左右,利妥昔单抗能否取代脾切除术或是作为一线治疗方案仍有待探究[13-14]。因此,对ITP患儿病程慢性化进行预测,并据此制定可靠的治疗计划是减少ITP病程慢性化,改善ITP疾病转归的关键。
不同年龄段儿童的ITP发病率和预后均存在一定差异[15]。本研究结果显示,≥1 岁患儿较<1 岁患儿疾病转归不良的风险增加9.651倍,提示ITP患儿年龄影响疾病转归,考虑是年龄较大的ITP 患儿病程较长且与外界环境接触时间较久,发生感染风险相对较大,导致疾病持续进展,从而较易发展为慢性ITP[16-17]。童汝雁等[18]研究显示,初诊时ALC可作为儿童ITP评估预后指标之一,低ALC是儿童ITP慢性发展的危险信号,但初诊PLT 与ITP 患儿疾病转归无显著关联;而本研究显示,初诊PLT≥20×109/L 与较高的初诊ALC水平均是ITP患儿疾病转归的保护因素。这可能与两者研究方案设计存在差异有关。童汝雁等[18]将166例ITP患儿分为3个月内缓解、3~12 个月缓解、1~4 年缓解、1~10 年未缓解4 个组别,1~4年缓解、1~10年未缓解为慢性ITP标准进行影响因素研究,部分组别样本不足20 例;而本研究则将病程3 个月内、3~12 个月缓解的ITP 患儿均纳入了转归良好组。BUN 可反映肾小球滤过功能,是反映机体肾功能的重要指标[19]。本研究也显示,较高的BUN水平是ITP患儿疾病转归的危险因素之一。现阶段关于ITP患儿疾病转归与BUN的关系的研究少见,其具体机制仍有待探究,但结合本研究结论,笔者认为ITP患儿肾功能情况或与其疾病转归存在密切关联,临床应当重视ITP患儿血清BUN水平检测。
本研究进一步构建ITP患儿疾病转归的风险预测模型,结果显示Homser-Lemeshow 检验显示模型拟合优度良好,其预测ITP患儿转归的敏感度、特异度分别为95.83%、88.98%,提示综合ITP患儿疾病转归风险所构建的ITP患儿疾病转归风险预测模型在评估ITP 患儿疾病转归上可发挥综合评估优势,尤其是高敏感度值得临床重视,或可为临床医疗计划的制定提供可靠依据。
综上所述,年龄≥1岁、较高的BUN水平是ITP患儿疾病转归的危险因素,初诊PLT≥20×109/L、较高的初诊ALC 水平则是保护因素,基于上述影响因素构建的ITP 患儿疾病转归风险预测模型在预测ITP 患儿疾病转归不良的预测上有较好效能。
