高帧率超声造影在鉴别浅表淋巴结良恶性中的临床价值
2023-10-08朱连华梁舒媛罗渝昆
韩 鹏 朱连华 费 翔 梁舒媛 罗渝昆
淋巴结作为免疫系统的重要组成部分,也是恶性肿瘤的转移途径之一,准确鉴别其性质对于疾病的诊断、临床分期及预后评估均有重要意义[1-2]。研究[2-3]表明,超声是临床筛查浅表淋巴结的首选方法,其诊断灵敏度和特异度均优于CT,但常规超声无法在术前准确区分转移性与非转移性淋巴结。超声造影(contrast-enhanced ultrasound,CEUS)可清晰显示淋巴结的灌注方向及增强均匀性等微循环特征,有助于判断其性质[4]。随着高帧率超声造影(high frame rate contrast-enhanced ultrasound,H-CEUS)技术的不断发展,其更高的时间分辨率可获取更多的动脉相灌注细节[5-7]。微血流增强模式(microflow enhancement,MFE)则通过叠加显示造影剂微泡的运动轨迹,可更清晰地显示病灶内部血管结构,丰富诊断信息,从而提高诊断效能。基于此,本研究旨在探讨H-CEUS 鉴别不同大小浅表淋巴结良恶性的临床价值。
资料与方法
一、研究对象
选取2020年5月至2022年9月我院第一医学中心经穿刺活检或手术病理证实的浅表淋巴结病变异常121 例(共121 枚淋巴结),男53 例,女68 例,年龄19~76 岁,平均(47.6±11.3)岁;淋巴结最大径0.5~4.6 cm,平均(1.60±0.88)cm;其中良性57 例,恶性64 例。根据淋巴结大小分为3 组:A 组37 例(最大径0.5~1.0 cm),其中良性23 例,恶性14 例;B 组56例(最大径>1.0~2.0 cm),其中良性25 例,恶性31 例;C 组28 例(最大径>2.0 cm),其中良性9 例,恶性19 例。纳入标准:①年龄18~80 岁;②淋巴结最大径≥0.5 cm,且具有以下其中一项特征:淋巴门结构消失、长短径之比>2、淋巴结内存在钙化或囊性变、淋巴结皮质不均匀增厚;③术前均行常规帧率CEUS 和H-CEUS。排除标准:①CEUS 禁忌症者;②淋巴结曾行射频消融或放射性治疗;③因穿刺样本量不足或其他原因最终诊断不明确者。本研究经我院医学伦理委员会批准,所有患者均签署知情同意书。
二、仪器与方法
1.仪器与试剂:使用迈瑞Resona 7彩色多普勒超声诊断仪,L11-3U 探头,频率3~11 MHz;机械指数0.06~0.08。造影剂使用SonoVue(意大利Bracco 公司),与5 ml生理盐水混匀后备用。
2.超声检查:患者取仰卧位,于淋巴结特征性切面或经淋巴门最大切面行常规超声检查,记录淋巴结最大径,然后分别行常规帧率CEUS 及H-CEUS,采用团注法经肘静脉推注造影剂2 ml 后尾随5 ml 生理盐水冲管;2 次造影间隔10 min 以上,且造影过程中保持图像深度一致。启动计时器并留存动态图像,时间不少于90 s。造影结束后调取常规帧率CEUS 及H-CEUS动脉期图像,启动MFE,以1/3~1/2 倍速播放并留存动态图像,记录淋巴结增强均匀性(均匀、不均匀)和灌注方向(向心性增强、离心性增强、混合性增强)。由2 名具有5年以上浅表CEUS 检查经验的超声医师在不知晓患者临床数据、最终诊断和其他影像学检查结果的情况下,独立完成图像判读及分析,如有分歧则由另一具有10年以上CEUS检查经验的上级超声医师读图并分析得出最终结果。
3.淋巴结检查:对于超声引导下穿刺活检的淋巴结,穿刺活检前行CEUS,并由CEUS 医师与穿刺活检医师共同核对淋巴结位置及大小,确认穿刺与造影为同一目标结节;对于手术切除的淋巴结,术前定位颈部分区及周围解剖关系,同时核对手术记录中切除部位及大小;对于部分依靠上述方法定位困难的患者,术前对目标结节行超声引导下亚甲蓝染色定位。
三、统计学处理
应用SPSS 24.0统计软件,计量资料以x±s表示,计数资料以频数或率表示,采用χ2检验或Fisher精确检验。绘制受试者工作特征(receiver operating characteristic,ROC)曲线分析常规帧率CEUS 和H-CEUS 鉴别不同大小良恶性浅表淋巴结的诊断效能;曲线下面积(area under the curve,AUC)比较采用Delong 检验。P<0.05为差异有统计学意义。
结果
一、121 例良恶性浅表淋巴结增强均匀性和灌注方向比较
常规帧率CEUS和H-CEUS显示,良恶性浅表淋巴结增强均匀性比较差异均有统计学意义(均χ2=14.546,均P<0.001)。良性淋巴结中,常规帧率CEUS显示离心性增强35 例,混合性增强20 例,向心性增强2 例;HCEUS 显示离心性增强46 例,混合性增强9 例,向心性增强2例;两种帧率CEUS灌注方向比较差异有统计学意义(χ2=5.160,P=0.023)。恶性淋巴结中,常规帧率CEUS显示向心性增强40例,混合性增强16例,离心性增强8例;H-CEUS 显示向心性增强51例,混合性增强6例,离心性增强7例;两种帧率CEUS灌注方向比较差异有统计学意义(χ2=4.600,P=0.032)。见图1,2和表1。
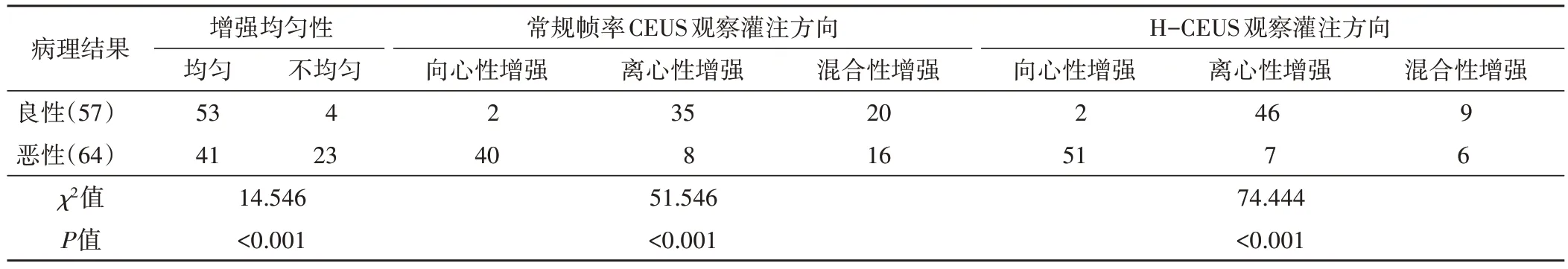
表1 良恶性浅表淋巴结增强均匀性和灌注方向比较例
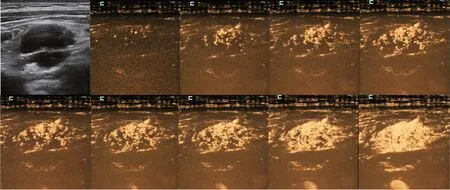
图1 恶性浅表淋巴结患者(男,46 岁,淋巴结最大径1.7 cm),H-CEUS 联合MFE 显示造影剂自周边向中心灌注,血管形态、分布及路径显示更为直观清晰

图2 良性浅表淋巴结患者(男,56岁,淋巴结最大径1.3 cm),H-CEUS联合MFE显示造影剂自中心向周边灌注,可清晰显示自淋巴门向周边分布的树枝样血管结构
二、不同大小良恶性浅表淋巴结增强均匀性及灌注方向比较
1.增强均匀性:A、B 组中良恶性浅表淋巴结增强均匀性比较差异均无统计学意义(χ2=1.207、2.983,P=0.272、0.084),C组中良恶性浅表淋巴结比较差异有统计学意义(χ2=9.614,P=0.002)。见表2。

表2 各组中良恶性浅表淋巴结增强均匀性比较
2.灌注方向:常规帧率CEUS 和H-CEUS 显示,A、B、C 组良性浅表淋巴结均以离心性增强为主,占比分别为60.9%、60.0%、66.7%和78.3%、84.0%、77.8%;B、C 组恶性浅表淋巴结均以向心性增强为主,占比分别为61.3%、73.7%和80.6%、84.2%;常规帧率超声造影显示A 组恶性浅表淋巴结向心性增强与混合性增强占比分别为50.0%和35.7%,而H-CEUS 则以向心性增强为主,占比为71.4%。各组中良恶性浅表淋巴结灌注方向比较差异均有统计学意义(均P<0.05)。见表3。
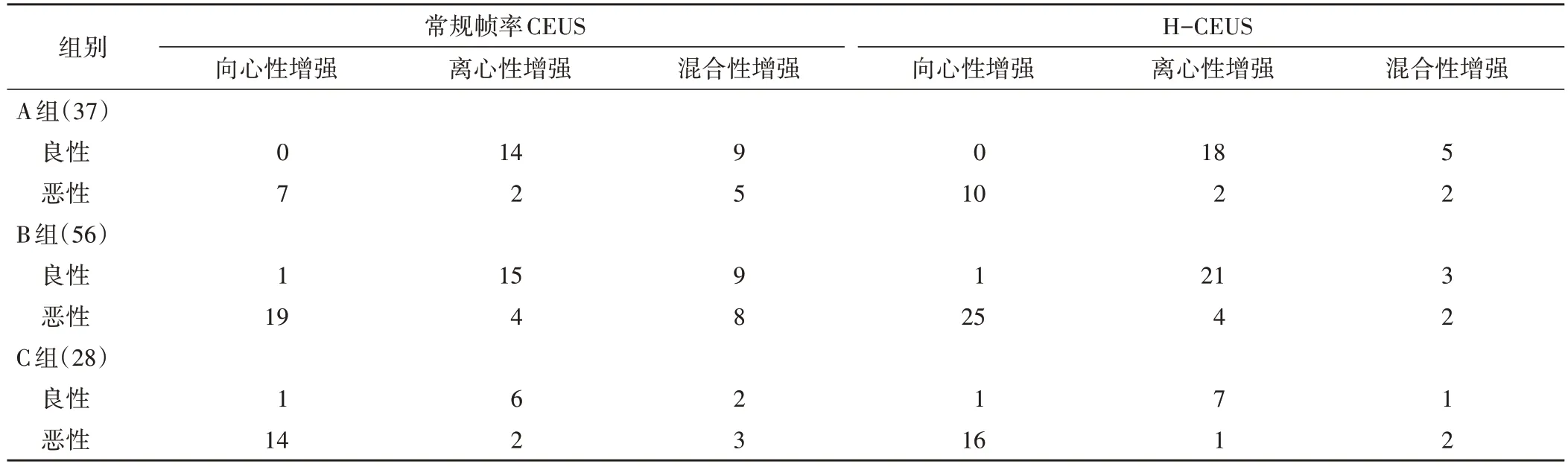
表3 各组中良恶性浅表淋巴结灌注方向比较例
三、ROC曲线分析
ROC 曲线分析显示,H-CEUS 及常规帧率CEUS鉴别良恶性浅表淋巴结的AUC 分别为0.852(95%可信区间:0.775~0.929)、0.740(95%可信区间:0.647~0.833),差异有统计学意义(Z=2.640,P=0.008)。其中A、B、C 组H-CEUS 与常规帧率CEUS 鉴别良恶性浅表淋巴结的AUC 分别为0.817(95%可信区间:0.640~0.994)和0.669(95%可信区间:0.461~0.878)、0.864(95%可信区间:0.757~0.970)和0.732(95%可信区间:0.596~0.869)、0.827(95%可信区间:0.655~0.999)和0.772(95%可信区间:0.588~0.956);A组两种帧率CEUS的AUC 比较差异有统计学意义(Z=2.101,P=0.036),B、C组两种帧率CEUS的AUC比较差异均无统计学意义(Z=1.509、0.797,P=0.131、0.425)。见图3。
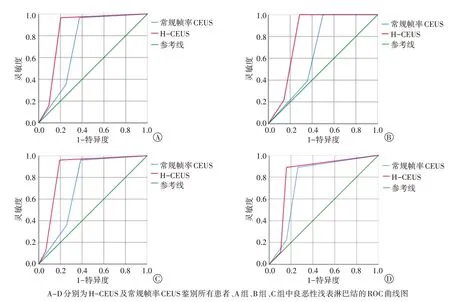
图3 H-CEUS及常规帧率CEUS鉴别良恶性浅表淋巴结的ROC曲线图
讨论
淋巴结作为恶性肿瘤重要转移途径之一,准确判断其良恶性至关重要。文献[2,8]表明,淋巴结转移不仅影响老年患者的生存时间,还影响45岁以下患者的生存时间,因此准确识别受累淋巴结可以为手术决策提供客观依据。目前针对肿瘤患者术前可疑淋巴结多行穿刺活检明确诊断,但对于体积较小的淋巴结存在取材样本量偏少、诊断准确率低等不足。另外,对于颈部Ⅳ区下缘及锁骨上窝部分淋巴结,由于其周围常被颈总动脉、锁骨下动脉及颈内静脉包绕,穿刺风险高、难度大,并发症发生风险较高[9]。超声作为浅表淋巴结临床首选的检查方法,可通过观察是否存在淋巴门、长短径之比等形态学参数在一定程度上提示其性质。CEUS 可在形态学基础上进一步观察病灶内部微循环情况,因此其鉴别良恶性浅表淋巴结较常规超声更加准确,但对于体积较小且灌注迅速的淋巴结,由于CEUS 时间分辨率有限,有时难以准确判断其灌注方向。MFE 通过前后帧图像叠加显示造影剂微泡的运动轨迹,从而描绘病灶内部血管结构,对于灌注方向的判断更加准确。相较于CEUS 约10 帧/s 的图像,H-CEUS 最高可达近100 帧/s,因此可更准确地描绘病灶内部血管路径及判断灌注方向。本研究旨在探讨H-CEUS 鉴别不同大小良恶性浅表淋巴结的临床价值。
文献[4,10-11]表明,CEUS 呈不均匀增强及向心性增强均为诊断恶性淋巴结的重要征象。本研究结果显示,A、B 组中良恶性浅表淋巴结增强均匀性比较差异均无统计学意义,C 组中良恶性浅表淋巴结增强均匀性比较差异有统计学意义(χ2=9.614,P=0.002),分析原因为恶性淋巴结通常呈快速生长,其内部多见未成熟的新生血管及坏死区域,阻碍了造影剂向该区域分布,从而导致灌注不均匀[12]。但对于体积较小的淋巴结,其内部尚未发生明显坏死时,也可表现为均匀增强,因此对于体积较小的淋巴结,灌注均匀性并不能很好地鉴别其良恶性。CEUS 鉴别淋巴结良恶性的另一重要征象为灌注方向,由于输入淋巴管分布于淋巴结包膜周边,因此恶性淋巴结首先为包膜内的输入淋巴管和包膜下窦受累,随后延伸至小梁旁窦和髓窦[13-14],CEUS表现为造影剂首先聚集在皮质区被膜下血管,随后自周边向内显示扭曲变形的血管。由于此过程短暂且迅速,对于体积较小的淋巴结而言,常规帧率CEUS 因其时间分辨率不足,难以清晰显示血管形态和灌注方向,而H-CEUS 具有较高的时间分辨率[5],更加准确地描绘动脉期的血管分布情况及灌注方向。本研究结果显示,淋巴结体积越大,向心性灌注占比越高,分析原因主要有两方面:①早期恶性淋巴结转移灶可能仅侵犯淋巴结的一部分,此时淋巴结体积往往较小,且存在正常门样血管结构,因此仍表现为离心性增强;随着病情进展,转移灶完全侵犯淋巴结,此时表现为淋巴结体积增大,呈向心性灌注;②淋巴结体积较小时,由于其内部空间小、灌注速度快,CEUS判断其灌注方向较困难。
本研究ROC 曲线分析显示,H-CEUS 及常规帧率CEUS 鉴别良恶性浅表淋巴结的AUC 分别为0.852、0.740,差异有统计学意义(Z=2.640,P=0.008),表明H-CEUS 在鉴别良恶性浅表淋巴结方面优于常规帧率CEUS。对于A 组淋巴结,由于常规帧率CEUS 时间分辨率有限,无法准确判断部分淋巴结的灌注方向,且该组淋巴结体积小,多数尚未发生坏死,因此诊断相对困难,而H-CEUS 对该组淋巴结的诊断效能更高。与以往研究[15]结果一致。对于C 组淋巴结,常规帧率CEUS 与H-CEUS 的AUC 比较差异无统计学意义,分析原因为该组淋巴结体积较大,H-CEUS 与常规帧率CEUS均可准确判断大部分淋巴结的灌注方向。
本研究的局限性:①虽然H-CEUS 在一定程度上提高了时间分辨率,但其空间分辨率并无提高,因此对于最大径<1.0 cm的恶性淋巴结,仍存在低估向心性灌注的可能;②仅分析了CEUS后良恶性浅表淋巴结增强均匀性和灌注方向的差异,但临床工作中无法仅凭此两方面进行诊断,仍需结合患者病史及常规超声征象进行综合分析。今后需纳入更多观察指标深入分析,评估不同CEUS征象鉴别良恶性浅表淋巴结的权重。
综上所述,H-CEUS 可以清晰显示浅表淋巴结的增强均匀性和灌注方向,从而准确反映良恶性浅表淋巴结间微循环的差异,可为临床制定治疗方案提供影像学依据。
