针灸联合天麻钩藤饮加减治疗颈源性眩晕临床研究
2023-09-25赵贝贝崔晓峰
赵贝贝,崔晓峰
深圳市宝安区中医院,广东 深圳 518133
颈源性眩晕又称为椎动脉型颈椎病,主要是由于椎动脉供血不足而导致的一过性脑血管痉挛疾病,常伴随耳鸣、颈痛、眩晕等症状,给患者生活、工作带来了一定的影响[1-2]。眩晕主要与肝、脾、肾密切相关,病机可分为内伤、外感两类,因风、火、痰、瘀等因素导致眩晕属于内伤;外感六淫之邪,阻滞清窍,引起眩晕为外感所致。肝阳上亢证为临床常见证型,滋补肝肾、平肝潜阳为主要治疗原则[3-4]。近年来,越来越多的临床工作者将针灸、中药逐步应用于眩晕的治疗中,体现出中医的独特优势[5]。笔者采用针灸联合中药天麻钩藤饮加减治疗颈源性眩晕,观察临床疗效及其对各项临床指标的影响,现报道如下。
1 资料与方法
1.1 一般资料选择2021年6月至2022年6月深圳市宝安区中医院收治80例颈源性眩晕患者,按照随机数字表法分为常规组和试验组,每组各40例。常规组男22例,女18例;年龄33~69(36.01±6.22)岁;病程(31.75±9.33) d。试验组男21例,女19例;年龄35~70(36.87±6.67)岁;病程(30.24±9.58) d。两组患者一般资料比较,差异具有统计学意义(P>0.05),具有可比性。
1.2 诊断标准
1.2.1 西医诊断标准符合《眩晕症的诊断与治疗》[6]的诊断标准,且经影像学检查可见椎动脉走行变异、管径变小,椎体移位或颈曲异常。
1.2.2 中医诊断标准符合颈源性眩晕标准,依据《中医病证诊断疗效标准》[7]判断为颈源性眩晕,眼前发黑,头目晕眩,旋转不定,动则尤甚。
1.3 病例纳入标准对本次所用药物无过敏史;无晕针史;无精神疾病,能正常沟通;愿意参与调查研究者;本次研究已通过伦理委员会审查;患者及家属知情且签字同意。
1.4 病例排除标准妊娠期或哺乳期者;中途退出研究者;合并恶性肿瘤;谈吐不清,意识模糊者;对本次使用药物过敏者。
1.5 治疗方法常规组给予针灸治疗,具体操作方法:患者取俯卧位,取风池穴、天柱穴、颈夹脊穴,上述穴位周围皮肤行常规消毒,采用规格1.5寸30号毫针进针,各穴位以平补平泄法,得气后取艾灸1壮,将艾炷插入针柄,与皮肤保持2 cm距离,以免烫伤。治疗过程以患者舒服度调整艾炷位置,无灼热感结束治疗,每次15 min,每日1次,1周为1个疗程。
试验组在常规组治疗的基础上联合天麻钩藤饮加减治疗,具体药物组成:牛膝、栀子、杜仲、益母草、茯神、石决明各20 g,黄芩、夜交藤、天麻、桑寄生各15 g,钩藤12 g,甘草10 g。颈项疼痛者加白芍、葛根各15 g;气血亏虚者加当归6 g,党参15 g;夜寐不宁者加丹参10 g,酸枣仁30 g;耳鸣者加炙远志6 g,磁石30 g。每日1剂,水煎制300 mL,分两次口服。两组患者均治疗1个月。
1.6 观察指标
1.6.1 眩晕障碍量表(dizziness handicap inventory,DHI)使用DHI量表评定两组患者治疗前后眩晕主观症状严重程度,从躯体、功能、情感等方面的25个问题进行评定,满分为100分,分数越低表示症状越轻。
1.6.2 临床症状积分比较两组患者治疗前后头重如裹、胸闷少食、时吐痰涎、头目不清等临床症状积分,每项0~6分,0分表示无任何症状,2分表示轻度,4分表示中度,6分表示重度,分数越低表示症状越轻[8]。
1.6.3 血流动力学指标采用彩色多普勒测定两组患者治疗前后左侧椎动脉、右侧椎动脉及基底动脉平均血流速度[9-10]。
1.6.4 炎性因子水平采集空腹静脉血,使用酶联免疫吸附法检测两组患者治疗前后肿瘤坏死因子-α(tumor necrosis factor-α,TNF-α),白细胞介素-6(interleukin-6,IL-6)、C反应蛋白(C reactive protein,CRP)水平。
1.6.5 心理状态评分采取汉密尔顿焦虑量表(hamilton depression scale,HAMD)、汉密尔顿焦虑量表(hamilton anxiety scale,HAMA)评估两组患者治疗前后心理状态,前者量表17个项目,后者量表14个项目,分数越高表示负面情绪越严重[11-12]。
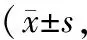
表1 两组颈源性眩晕患者治疗前后DHI评分比较 分)
1.7 疗效判定标准治愈:治疗后临床症状消失,临床症状积分降低率大于95%;显效:临床症状显著改善,临床症状积分降低率为70%~<95%;有效:临床症状有改善,临床症状积分降低率为 30%~<70%;无效:治疗后临床症状无变化甚至加重[13]。
积分降低率=(治疗前积分-治疗后积分)/治疗前积分×100%
有效率=(治愈+显效+有效)/n×100%
2 结果
2.1 两组颈源性眩晕患者治疗前后DHI评分比较两组患者治疗后躯体、功能、情感、总分低于本组治疗前,且治疗后试验组低于常规组(P<0.05),见表1。
2.2 两组颈源性眩晕患者治疗前后临床症状积分比较两组患者治疗后头重如裹、胸闷少食、时吐痰涎、头目不清等临床症状积分低于本组治疗前,且治疗后试验组低于常规组(P<0.05),见表2。
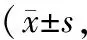
表2 两组颈源性眩晕患者治疗前后临床症状积分比较 分)
2.3 两组颈源性眩晕患者治疗前后椎动脉及基底动脉血流速度比较两组患者治疗后左侧椎动脉、右侧椎动脉及基底动脉血流速度大于本组治疗前,且治疗后试验组大于常规组(P<0.05),见表3。

表3 两组颈源性眩晕患者治疗前后椎动脉及基底动脉血流速度比较
2.4 两组颈源性眩晕患者治疗前后炎性因子水平比较两组患者治疗后IL-6、CRP及TNF-α水平低于本组治疗前,且治疗后试验组低于常规组(P<0.05),见表4。

表4 两组颈源性眩晕患者治疗前后炎性因子水平比较
2.5 两组颈源性眩晕患者治疗前后治疗前后心理状态评分比较两组患者治疗后HAMA、HAMD评分低于本组治疗前,且治疗后试验组低于常规组(P<0.05),见表5。
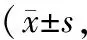
表5 两组颈源性眩晕患者治疗前后心理状态评分比较 分)
2.6 两组颈源性眩晕患者临床疗效比较试验组有效率为92.50%,常规组有效率为72.50%,试验组有效率高于常规组(P<0.05),见表6。

表6 两组颈源性眩晕患者临床疗效比较 例(%)
3 讨论
近些年,颈源性眩晕的发病率呈逐年上升趋势[14],临床治疗以口服药物为主,虽能缓解患者临床症状,但仍有40%的患者需长期服用药物,部分患者伴有漂浮感或不稳感,这些症状会降低其自控能力,增加心理负担,继而引起抑郁、焦虑等负面情绪,增加再次眩晕的发生率[15-16]。《医宗已任编》云:“眩晕之病,悉属肝胆两经风火。”说明肝胆气机失衡可诱发眩晕。《灵枢·口问》云:“上气不足,脑为之不满,耳为之苦鸣,头为之苦倾,目为之眩。”充分说明了眩晕的特点[17-19]。眩晕的主要病因为气血不足、卫气虚弱,尤其老年人群体气血俱虚,髓海不充,肾水不足。明清后,开始盛行“瘀滞不行,皆能眩晕”一说,如《医林改错》中提出逐瘀方剂,进一步丰富眩晕的诊治方法。经多年临床实践发现,瘀血贯穿于眩晕发病始终,且各证型均有瘀血的表现。因此,在辨证论治眩晕时应以活血化瘀为主要治疗原则。历代医家认为,肝肾阴亏,肝阳上逆,水不涵木,气火上扰,从而引发眩晕[20-22]。天麻钩藤饮中钩藤主治头旋目眩,天麻主治头痛眩晕,两者为君药,共奏平肝潜阳之功;牛膝可逐瘀通经,引血下行,石决明清肝明目,平肝潜阳,两者为臣药,具有平肝熄风之效;栀子、黄芩利湿凉血、清肺泻火,益母草活血化瘀,桑寄生、杜仲强筋壮骨、补肝益肾,夜交藤、茯神安神宁心、祛风通络,共为佐药,可清肺补肾、活血化瘀;甘草调和诸药。全方配伍,共奏活血通络、平肝潜阳之功[23-24]。
针灸疗法属于我国非物质文化遗产,是中医学的重要组成部分,其以独特经络腧穴理论及显著疗效得到医务工作者及广大患者的认可[25-26]。针灸是将艾灸与针刺相结合,通过将热力输送于穴位,起到温通经络、行气活血的作用。该疗法操作便捷、安全无不良反应,能有效减轻患者不适症状,促使早日康复[27-28]。风池穴为足少阳、阳维脉交汇穴位,可将升发清阳之气传输于脑,促进脑部血液循环,髓海得养则渐消眩晕;百会穴具有安神止眩、升阳益气的功效,而夹脊穴处于重要肌肉起止位置,针灸此处可改善血流,促进血液循环。
基底动脉在脑桥前的正中沟内,若基底动脉远端的血流速大于近端血流速的 30%则说明出现异常。正常人椎动脉血流速度左侧和右侧大部分在30~80 cm·s-1。椎动脉可以分为左侧椎动脉和右侧椎动脉,两侧椎动脉内径不一样。左侧椎动脉内径为3.7 mm,右侧椎动脉内径为3.4 mm。正常人左侧椎动脉血流量为(164.21±63.54) mL·min-1,右侧椎动脉血流量为(130.47±56.10) mL·min-1。如果患者椎动脉血流量超过这个范围,则提示眩晕的发生与颈椎病有关。本研究结果显示,两组患者治疗后左侧椎动脉、右侧椎动脉及基底动脉血流速度大于本组治疗前,且治疗后试验组大于常规组(P<0.05)。
综上,针灸联合天麻钩藤饮加减治疗颈源性眩晕,可改善患者的眩晕症状及心理状态,主要通过抑制炎性因子水平、调节血管活性物质而发挥疗效。
