宫腔镜下电切与宫腔镜下刮宫方案治疗对子宫内膜息肉患者疗效及复发率的影响
2023-09-12林宇嘉谢文符琴凤
林宇嘉 谢文 符琴凤
【摘要】 目的 探讨宫腔镜下电切与宫腔镜下刮宫方案对子宫内膜息肉(endometrial polyp,EP)患者疗效及复发率的影响。方法 选取2018年6月—2021年2月广昌县人民医院收治的100例子宫内膜息肉患者为研究对象,按手术方式分为电切组(50例)与刮宫组(50例)。电切组行宫腔镜下电切术治疗,刮宫组行宫腔镜下刮宫术治疗,术后进行1年随访。比较2组临床疗效、临床指标、恢复情况、并发症发生率、复发率和妊娠情况。结果 电切组治疗总有效率96.00%高于刮宫组的82.00%,差异有统计学意义(P<0.05);2组手术时间、术中出血量、月经恢复时间、平均住院时间比较均差异无统计学意义(P>0.05);术后6个月,电切组血红蛋白水平高于刮宫组,子宫内膜厚度、月经量低于刮宫组,差异有统计学意义(P<0.05);电切组术后1年内复发率为2.08%,低于刮宫组的19.51%,术后1年内妊娠率为74.00%,高于刮宫组的44.00%,差异有统计学意义(P<0.05);2组并发症发生率比较差异无统计学意义(P>0.05)。结论 宫腔镜下电切术治疗EP的临床疗效优于宫腔镜下刮宫术治疗,能够维持子宫内膜功能完整,促进患者月经恢复正常,降低复发率。
【關键词】 子宫内膜息肉;宫腔镜下电切术;宫腔镜下刮宫术;临床疗效;复发率
中图分类号:R713.4 文献标识码:A
文章编号:1672-1721(2023)23-0047-03
DOI:10.19435/j.1672-1721.2023.23.016
EP是女性多发疾病,大多为良性,以子宫异常出血为常见症状,育龄期到绝经后的女性都是EP的高发人群[1]。目前EP的治疗手段主要包括宫腔镜下电切术和刮宫术,宫腔镜下电切术过程中能直接切除息肉和取样活检,刮宫术使用刮匙直接刮取息肉,2种手术各有优缺点[2-3]。
由于EP复发风险较高,加之育龄期患者多有生育需求,选择更合适的手术方式切除子宫内膜息肉,增加手术成功率,减少疾病复发,提高术后的妊娠率,对于患者个人、患者家庭、医院及整个社会都有重要价值[4]。为选择一种更为有效、安全的治疗方式,本研究比较分析宫腔镜下电切与宫腔镜下刮宫方案治疗EP的临床效果。现报告如下。
1 资料与方法
1.1 一般资料 选取2018年6月—2021年2月广昌县人民医院收治的100例子宫内膜息肉患者,按手术方式分为电切组(50例)与刮宫组(50例)。刮宫组年龄25~40岁,平均年龄(31.08±2.42)岁;病程1~5年,平均病程(2.83±0.76)年;体质量指数19.3~28.3 kg/m2,平均(23.59±1.76)kg/m2;其中阴道不规则出血26例,经期延长且经量增多37例,无明显临床症状3例;单发性息肉16例,多发性息肉34例;息肉直径1.0~4.2 cm,平均(2.25±0.41) cm。电切组年龄24~41岁,平均年龄(30.79±2.66)岁;病程1~4年,平均(2.91±0.80)年;体质量指数19.3~28.3 kg/m2,平均(23.59±1.76)kg/m2;其中阴道不规则出血22例,经期延长且经量增多40例,无明显临床症状2例;单发性息肉20例,多发性息肉30例;息肉直径0.8~4.3 cm,平均(2.22±0.45)cm。2组一般资料比较,差异无统计学意义(P>0.05)。
1.2 入选标准 纳入标准:子宫内膜息肉诊断符合《妇产科学》[5],以阴道不规则出血或月经紊乱为主要症状,并经临床病理检查确诊;子宫大小小于妊娠10周时的大小;近6个月内未接受过激素类药物治疗;自愿参与本试验,均签署知情同意书。本次研究已获该院伦理委员会批准。
排除标准:心肝肾等功能严重缺陷者;有盆腔炎、子宫肌瘤等其他妇科疾病者;不明原因引起的子宫异常出血者;存在恶性肿瘤者;认知功能障碍、精神异常者。
1.3 方法 2组患者均于月经后3~7 d行手术治疗,术前6 h在阴道内放置米索前列醇片400~600 μg,以起到促宫颈软化作用。电切组行宫腔镜下电切术治疗:取膀胱截石位,进行常规消毒,穿刺点用1%利多卡因行局部麻醉,局麻起效后,行硬脊膜外阻滞麻醉,用破皮针破皮后,再用硬膜外穿刺针刺入,进入硬膜外间隙后置入硬膜外导管;检查患者宫颈情况,行宫颈管扩张后置入宫腔镜开始手术,向宫腔内注入0.9%氯化钠溶液膨宫液,控制宫内压力在90~100 mmHg(1 mmHg=0.133 kPa)范围内,使用环形点切刀在宫腔镜直视下进行宫腔内膜息肉基底部位切割,设置切割功率70~90 W;观察息肉及周边内膜组织,切除部分周边内膜组织后进行电凝止血,电凝功率40~60 W;取出息肉,检查宫腔内有无息肉残存,息肉组织切除干净后结束手术。刮宫组行宫腔镜下刮宫术治疗:取膀胱截石位,麻醉方法同对照组;扩张宫颈管,置入宫腔镜,确认宫腔内息肉数量、位置、大小等情况,使用刮匙在宫腔镜直视下刮取息肉,确认宫腔内无息肉残留后结束手术。术后对电切和刮取的息肉组织进行病理检查,术后1天进行常规抗感染治疗,让患者服用5片醋酸甲羟孕酮片,1次/d,21 d为1个疗程,治疗3个疗程。
1.4 观察指标 (1)疗效判定标准。术后3个月内,每月随诊1次。疗效分为:痊愈——子宫异常出血、排出物恶臭等症状消失,月经量、经期、周期等恢复正常,病情得到有效控制;有效——子宫异常出血、排出物恶臭等症状减轻,术后3个月后月经量、经期、周期等基本正常;无效——术后仍存在子宫异常出血等症状,3个月后月经仍未恢复正常。总有效率=(痊愈例数+有效例数)/总例数×100%。(2)临床指标。记录患者手术时间、术中出血量及住院时间,并随诊记录月经恢复时间。(3)恢复情况。指标包括血红蛋白、子宫内膜厚度等,评估时间选取术前、术后6个月。(4)并发症发生率、疾病复发率、妊娠情况。通过电话、邮件、门诊随访等形式与患者保持联系,进行为期1年的随访。并发症包括子宫穿孔、脏器损伤、宫腔粘连等。
1.5 统计学方法 采用SPSS 20.0统计学软件分析数据,计量资料以x±s表示,采用t检验,计数资料以百分比表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
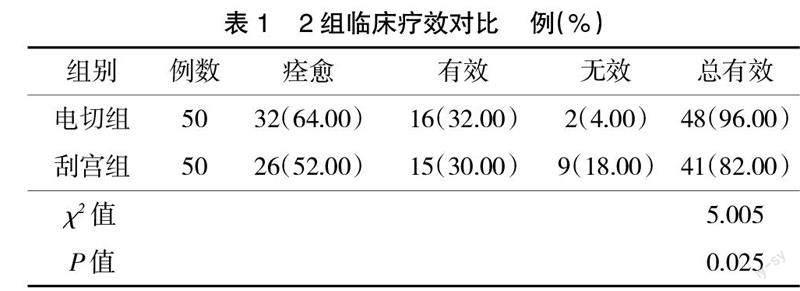
2.1 临床疗效 电切组治疗的总有效率为96.00%,高于刮宫组的82.00%(P<0.05),见表1。
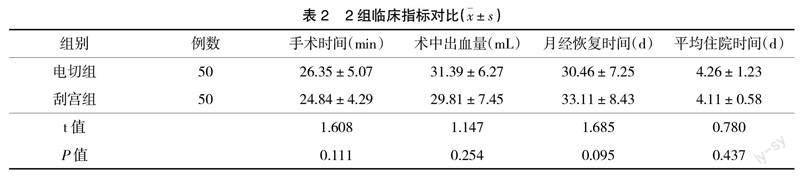
2.2 临床指标 2组手术时间、术中出血量、月经恢复时间、平均住院时间比较,差异无统计学意义(P>0.05),见表2。
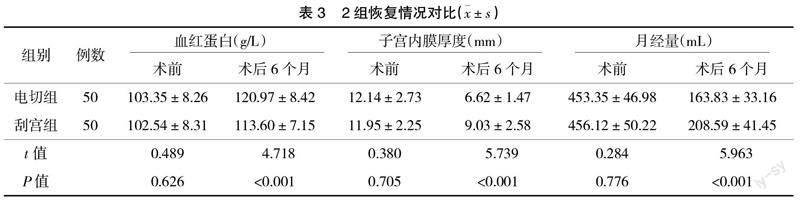
2.3 恢复情况 术前2组的血红蛋白、子宫内膜厚度、月经量比较,差异无统计学意义(P>0.05);术后6个月,电切组血红蛋白水平高于刮宫组,子宫内膜厚度、月经量低于刮宫组,差异有统计学意义(P<0.05),见表3。
2.4 并发症发生率情况 2组并发症发生率比较,差异无统计学意义(P>0.05),见表4。
2.5 疾病复发率、妊娠情况 术后1年电切组的疾病复发率为2.08%(1/48),低于刮宫组的19.51%(8/41),妊娠率为74.00%(37/50),高于刮宫组的44.00%(22/50),差异有统计学意义(χ2=5.597,9.301,P=0.018,0.002)。
3 討论
EP的病因尚未明确,可能与激素水平、长期炎症刺激、分娩、流产、产褥期感染、基因突变等有关,如围绝经期和绝经后的妇女补充激素治疗,但长期服用激素类药物会导致女性体内雌激素水平升高;女性长期患有阴道炎、宫颈炎或子宫内膜手术后存在炎症感染等都可能引起EP发生[6]。育龄期女性子宫内膜会有周期性脱落,月经后子宫内膜较薄,之后逐渐变厚,若没有受孕就会脱落出血,而EP患者子宫内膜局限性增生,形成息肉,导致子宫内膜增厚,容易引起子宫不规则出血、月经量增加,甚至造成输卵管阻塞而致不孕[7]。
子宫内膜息肉的治疗可分为保守手术、根治手术和保守非手术。体积较小的无症状息肉可能会自行消退,且恶变率较低,可以采取期待疗法,然而在患有不孕症的妇女中,大多数子宫内膜息肉不会自动消退,多伴有子宫异常出血、月经的改变等,通常需要手术干预[8]。近年来,微创医疗理念不断深入,宫腔镜技术逐渐被应用于妇科诊疗,具有创伤小、定位准确等优势。宫腔镜下电切术和宫腔镜下刮宫术成为EP的主要治疗方式,可在宫腔镜直视下清除息肉组织,且不影响卵巢功能,满足患者保留生育生殖能力的需求[9]。本研究结果显示,电切组治疗总有效率高于刮宫组,
2组临床指标及并发症发生率差异无统计学意义;术后6个月电切组的血红蛋白水平高于刮宫组,子宫内膜厚度、月经量低于刮宫组;术后1年电切组疾病复发率低于刮宫组,妊娠率高于刮宫组。提示宫腔镜下电切治疗EP的临床疗效优于宫腔镜下刮宫术治疗,患者疾病复发率更低,月经恢复正常的时间更短,利于提高妊娠率。在宫腔镜直视下切除子宫内膜息肉,医师能清晰地查看宫腔内部情况,术野清晰,利于医师进行精准的切除、电凝止血等操作,具有创伤小、出血少等特点,利于患者术后恢复[10]。宫腔镜下刮宫治疗能够有效清除息肉组织和部分潜在的内膜息肉,达到治疗效果。但刮宫的清除范围较大,会对息肉周围组织造成损伤,甚至引起大出血,增加感染风险。宫腔镜下刮宫治疗使用的刮匙也存在刮除死角,并不能彻底切除子宫底和宫角部息肉,残留的息肉根部会重新生长,术后复发率较高。宫腔镜下电切术是使用电极刀进行息肉切除,手术靶点明确,切除范围较刮宫术更有针对性,宫内操作范围较小,能够有效清除息肉及其周围组织,最大限度减少内膜损伤,利于术后恢复。同时电极刀切除深度可达子宫浅肌层下2.5 mm左右,更能彻底清除内膜息肉,防止其再生,减少疾病复发[11]。EP主要发生在子宫与输卵管连接处,易导致输卵管堵塞,影响受孕,甚至可在子宫内形成占位性病变,影响子宫内膜的供血,导致受精卵不能正常着床及发育[12]。宫腔镜下电切术能够完整彻底地切除子宫内膜息肉根蒂部组织,避免损伤周围正常的内膜,较好地保留子宫内膜,对卵巢功能的影响较小,利于患者月经恢复,且术后子宫内膜在较短时间内可重新修复,利于受精卵着床,因而妊娠成功率更高。
综上所述,与宫腔镜下刮宫术相比,宫腔镜下电切术治疗EP的临床疗效更佳,术后疾病复发率更低,利于患者术后尽早恢复,从而提高妊娠成功率。
参考文献
[1] 廖玲,杨翠木,朱永婷.宫腔镜电切术治疗52例子宫内膜息肉患者的临床观察[J].中国医师杂志,2019,21(8):1263-1265.
[2] MOHR-SASSON A,MACHTINGER R,MASHIACH R,et al.2149 long-term outcome of Mr Guided focused ultrasound treatment and laparoscopic myomectomy for symptomatic uterine fibroids[J].J Minim Invas Gun,2019,26(7):S101.e1-375.e7.
[3] 陈礼梅,应小燕,王萍,等.宫腔镜电切子宫内膜息肉对患者子宫内膜厚度、血清VEGF水平及月经量的影响[J].中国计划生育学杂志,2021,29(1):38-41.
[4] 杨颖,李华,万红丽.宫腔镜下电切术与刮宫术对子宫内膜息肉不孕有效性和安全性比较[J].中国性科学,2019,28(7):97-99.
[5] 谢幸,孔北华,段涛.妇产科学[M].9版.北京:人民卫生出版社,2018:340-341.
[6] 王晓东,王李利.宫腔镜检查和诊断性刮宫在子宫内膜癌及癌前病变诊断中的临床价值探讨[J].解放军预防医学杂志,2019,37(6):95-96,99.
[7] KHAW S C,ANDERSON R A,LUI M W.Systematic review of pregnancy outcomes after fertility-preserving treatment of uterine fibroids[J].Reprod Biomed Online,2020,40(3):429-444.
[8] 黎红芳,蒲若愚,黄卡立,等.宫腔镜下息肉电切术后不同治疗方案对子宫内膜息肉复发的影响[J].广西医学,2019,41(13):1662-1665.
[9] CHAN C W,EISENSTEIN D I,ABOOD J,et al.Effectiveness of hysteroscopic morcellation of endometrial polyps compared to traditional technique: a comparison of disease recurrence[J].J Minim Invas Gyn,2020,27(7):S142.
[10] 张丽娟.宫腔镜手术治疗子宫内膜息肉不孕症患者的临床疗效分析[J].川北医学院学报,2019,34(6):763-766.
[11] 李燕华,何玮,吴小芳,等.宫腔镜下息肉电切术对子宫内膜息肉合并不孕症患者的临床疗效、复发及术后妊娠结局的影响[J].解放军医药杂志,2019,31(2):72-75.
[12] 周芬,邵瑾,黄杭珍.宫腔镜下不同手术方案治疗子宫内膜息肉效果及预后[J].中国计划生育学杂志,2019,27(12):1617-1619.
(收稿日期:2023-05-19)
