基于倾向性评分匹配方法探讨产时发热对硬膜外自控镇痛产妇母婴结局的影响
2023-09-01马欢欢徐恒李国琴张永红黄光伟
马欢欢,徐恒,李国琴,张永红,黄光伟
硬膜外自控镇痛(PCEA)是目前较安全、有效的镇痛方法[1],但产妇在PCEA期间发生产时发热的风险可随产程的延长而增加[2-3],待产时母体温度过高会出现心率加快、心输出量和耗氧量增加,导致母婴不良结局[4]。为了提高分娩镇痛效果,麻醉医师会为产妇制定个体化的镇痛方案,术中产妇可根据视觉模拟评分法(VAS)[5]评分自行追加麻醉药剂量,由此设计了镇痛装置(专利号:ZL202022933261.2)。本研究通过倾向性评分匹配(PSM)方法探讨产时发热对PCEA产妇母婴结局的影响,以期为临床治疗提供参考,现报道如下。
1 对象与方法
1.1 研究对象 选取2019年8月—2020年8月遵义市妇幼保健院和湖北省妇幼保健院收治的阴道分娩初产妇600例,均行PCEA。纳入标准:(1)年龄21~38岁;(2)足月妊娠;(3)单胎头位;(4)美国麻醉医师协会(ASA)分级为Ⅰ~Ⅱ级;(5)体质指数(BMI)为25~30 kg/m2。排除标准:(1)存在椎管内穿刺禁忌证者,如脊柱侧弯、凝血功能障碍、穿刺部位感染等;(2)存在妊娠期严重并发症者;(3)经评估不宜经阴道分娩或鼓膜基础体温≥38 ℃者;(4)依从性较差者。剔除标准:(1)因其他原因而中转剖宫产者;(2)硬脊膜穿破者;(3)主动退出研究者。根据产时发热发生情况分为发热组78例和未发热组522例。产妇对本研究知情并已签署知情同意书,且本研究已通过遵义市妇幼保健院伦理委员会及湖北省妇幼保健院伦理委员会批准。
1.2 PCEA方法和鼓膜体温评估
1.2.1 PCEA方法:在产妇宫口开≤3 cm时常规开放静脉通道,予以复方乳酸钠注射液500 ml快速静脉滴注,选择L2~3或L3~4椎间隙行硬脊膜外腔穿刺、置管,置管成功后,回抽无脑脊液或血液回流后,予以1.5%利多卡因注射液4 ml作为试验剂量,持续监测产妇的心率、血压、脉搏血氧饱和度及胎心率,5 min后若无蛛网膜下腔阻滞或药物不良反应并测感觉平面在T10以下,则使用程控间歇脉冲式给药镇痛泵给予首次剂量局部麻醉药物(0.08%罗哌卡因与舒芬太尼混合液10 ml)进行镇痛。镇痛泵设置:药物量8 ml/h,可根据产妇的VAS评分动态追加药物用量,如产妇VAS评分为1分则追加药量1 ml,VAS评分为10分则追加药量10 ml,锁定时间为15 min,每小时最大给药量为35 ml。直至胎儿娩出后2 h停止给药,产妇离开产房前拔出硬膜外导管。需注意在镇痛过程中根据产妇疼痛程度给予及时、必要的其他处理。
1.2.2 鼓膜体温评估:保持分娩镇痛室及分娩室温度为20~24 ℃,湿度为45%~55%。在产妇进入产房后,测量其鼓膜体温,记录为T0;待产期间每1小时测量1次鼓膜体温,分别记录为T1、T2、T3……,任意1次鼓膜体温≥38 ℃视为产时发热[6],鼓膜体温<38 ℃视为正常。
1.3 观察指标与方法 (1)记录并比较2组临床资料,包括年龄、孕周、BMI、产程、镇痛时长、阴道指检次数、VAS评分、新生儿出生体质量、镇痛前血清白介素-6(IL-6)水平、麻醉药总用量。(2)记录并比较2组母婴结局,包括产钳、侧切、缩宫素使用情况及产后出血量、住院时间、分娩后血清IL-6水平、抗生素使用情况、新生儿出生1 min后Apgar评分、新生儿科入住情况、胎儿宫内窘迫综合征发生情况。
IL-6水平检测方法:采集产妇静脉血2 ml,以3 000 r/min,离心10 min,取上清液保存于-80 ℃冰箱内,采用酶联免疫吸附试验检测。
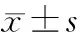
2 结 果
2.1 临床资料比较 发热组与未发热组BMI、产程、镇痛时长、阴道指检次数、新生儿出生体质量比较,差异有统计学意义(P<0.01);通过PSM 1∶1匹配,发热组与未发热组均为71例,2组临床资料比较,差异无统计学意义(P>0.05),见表1。

表1 发热组与未发热组PSM匹配前后临床资料比较
2.2 镇痛期间鼓膜体温变化 发热组鼓膜体温在产程进展3 h时出现上升,至4 h起出现产时发热,见图1。
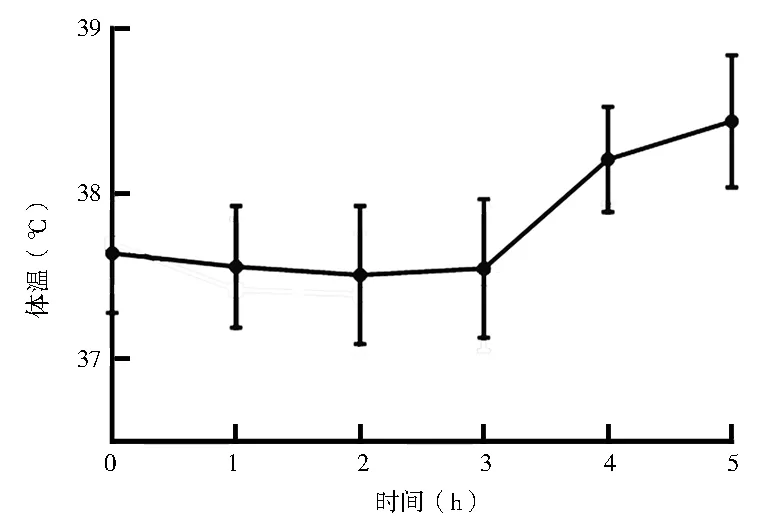
图1 PSM后发热组鼓膜体温折线图
2.3 母婴结局指标比较 发热组住院时间长于未发热组,分娩后血清IL-6水平、抗生素使用率高于未发热组,新生儿出生1 min后Apgar评分低于未发热组(P<0.01);2组产钳、侧切占比,缩宫素使用率、产后出血量、新生儿科入住率、胎儿宫内窘迫综合征发生率比较,差异无统计学意义(P>0.05),见表2。
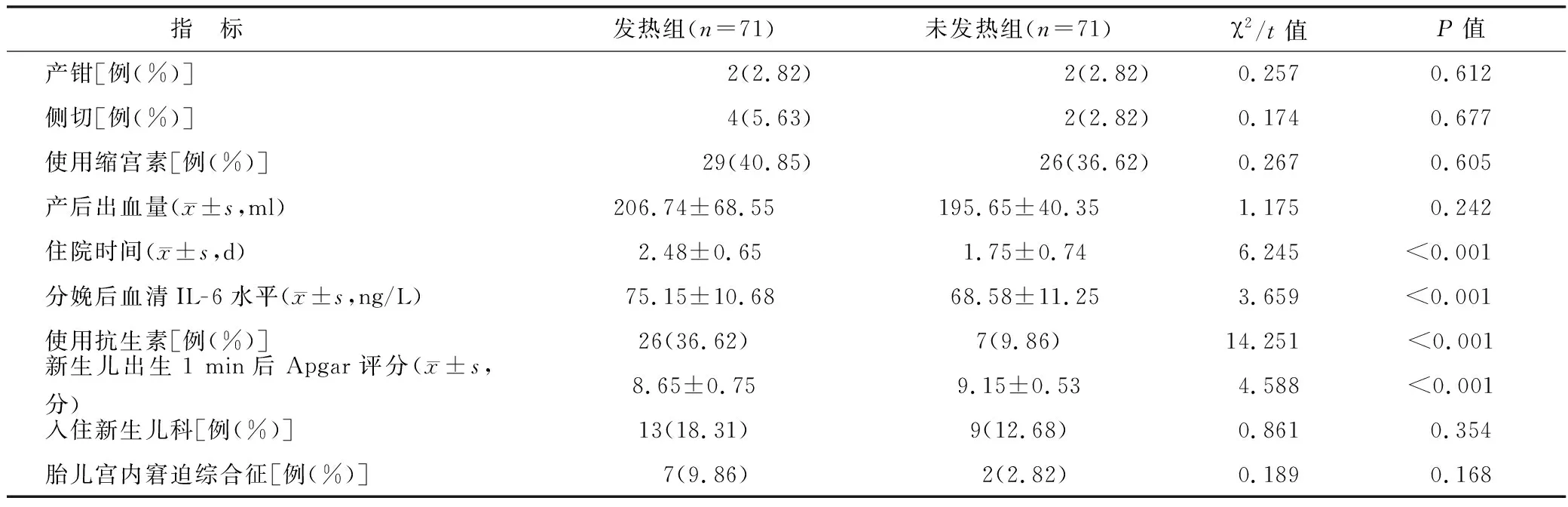
表2 发热组与未发热组母婴结局指标比较
3 讨 论
PCEA是一种允许患者自行调节硬膜外麻醉药用量的技术,将其与持续背景输注联合可降低计划外临床医生干预的需求,并改善母体镇痛效果。本研究对行阴道分娩的产妇使用PCEA方法,目的是使产妇在需要追加麻醉药剂量时能够自主控制追加量,使其自行控制镇痛、参与镇痛,同时医护人员对镇痛泵设置了每小时的极限量,达到最大剂量时镇痛泵则会出现提示,麻醉医师再根据产妇具体情况及时进行处理,保证镇痛效果。本研究结果显示,600例患者中出现产时发热78例,产时发热发生率为13.00%,与Roofthooft等[7]研究结果一致。尽管麻醉医师不断改进镇痛方法,仍有产妇会出现产时发热,个体化镇痛也是如此,但产妇在个体化镇痛期间产时发热发生率较既往研究[3]有所降低。
个体因素(如年龄、体质量、宫颈情况等)、胎儿位置、缩宫素使用等因素影响PCEA产妇产程,同时也影响母婴结局。PSM是由Paul Rosenbaum和Donald Rubin在1983年提出,其基本原理是用1个分值来替代多个协变量,均衡处理组与对照组间协变量的分布,对非随机对照研究中的混杂因素进行类似随机化的均衡处理,可减少选择偏倚[8],近来被广泛用于流行病学、临床医学、经济学以及社会科学等多学科领域,而在产科麻醉中,冯艳等[9]基于PSM来评估氯胺酮对剖宫产术后瘙痒的预防效果,但在分娩镇痛中未运用此方法评估。
本研究将鼓膜体温≥38 ℃视为产时发热,通过PSM 1∶1匹配后,发热组鼓膜体温在产程进展3 h时出现上升,至4 h起出现产时发热,分析原因可能为硬膜外麻醉阻滞可控制出汗和活跃血管扩张的胆碱能交感神经,使产妇皮肤散热能力降低以致体温升高[10-11]。
IL-6增加前列腺素合成,诱导子宫收缩,启动分娩过程,同时其也是免疫反应重要细胞因子及炎性因子[12]。相关研究报道,硬膜外麻醉调节机体免疫机制,可刺激IL-6释放,从而诱导前热原性炎症通路的活性,或抑制白介素-1受体拮抗剂释放,从而降低抗热原性炎症通路活性[10-13],因此本研究产时发热产妇分娩后血清IL-6水平较高。有研究表明,在硬膜外镇痛前预防性使用抗生素并不会降低产时发热发生率[14]。参考张雪寅等[15]研究,本研究将BMI、产程、镇痛时长、抗生素使用情况及阴道指检次数等因素纳入观察指标,且经PSM进行匹配,使匹配后2组临床资料具有均衡性,更有利于评估产时发热产妇母婴结局,结果显示,发热组住院时间长于未发热组,抗生素使用率高于未发热组,可见在PCEA产妇中,出现产时发热者的住院时间会延长,其抗生素使用率较高。分析原因为:医护人员根据产妇发热程度及胎心等情况判断是否存在感染而给予物理降温、抗生素等处理,因无法证实PCEA可增加感染发生风险,故会针对产时发热产妇预防性使用抗生素;此外,产时发热产妇体温过高、处理不及时则可能会引起酸中毒,可能加重胎儿缺氧,出现羊水粪染、新生儿吸入性肺炎、胎儿宫内窘迫综合征等不良结局[16-17]。本研究结果显示,发热组新生儿出生1 min后Apgar评分低于未发热组,考虑产时发热会增加母体耗氧量,致使胎儿血中氧含量明显下降,且子宫内温度上升造成胎儿散热异常而引起,但2组胎儿宫内窘迫综合征发生率比较却无统计学差异,目前也尚无充分的证据表明新生儿脑损伤与母体产时发热有关[18]。但由于本研究对母婴的观察时间较短,PSM后2组样本量均较少,且未对母婴进行远期随访,故本研究结果存在一定局限性,还需大样本量的研究进一步验证本结论。
综上所述,基于PSM结果显示,产时发热对PCEA产妇母婴结局有一定影响,可加重母体炎症,增高抗生素使用率,延长住院时间,还会影响新生儿身体状况。
利益冲突:所有作者声明无利益冲突。
