儿童百日咳痉挛性咳嗽演变与白细胞和淋巴细胞水平的关系
2023-08-19康小娟彭晓康李亚绒张艳敏
康小娟,彭晓康,李亚绒,张艳敏
(1.西安医学院,陕西 西安 710021;2.西安市儿童医院感染三科,陕西 西安 710003;3.陕西省儿童疾病精准医学重点实验室 陕西省儿科疾病研究所 西安儿童医院,陕西 西安 710003)
百日咳(pertussis)是由百日咳鲍特菌(Bordetellapertussis)感染引起的一种具有高度传染性、疫苗可预防的急性呼吸道疾病。近年全球多个国家出现了百日咳发病例数显著增加的现象[1-3]。儿童百日咳典型特征是阵发性痉挛性咳嗽(痉咳)伴吸气末鸡鸣样回声,未完成百日咳杆菌计划免疫的婴幼儿发生感染及进展为重症的风险较高,目前百日咳感染仍是5岁以下呼吸道感染儿童死亡的主要原因之一[4-5]。白细胞(white blood cell,WBC)和淋巴细胞(lymphocyte,L)水平增高是诊断儿童百日咳的参考指标之一,且病程早期发生WBC增多症,更易发展为重症,其与病情严重程度和死亡率密切相关[6]。本研究旨在探讨以痉咳发作为参照时点划分的儿童百日咳不同病程阶段WBC和L水平的变化情况,以及其与年龄、免疫状态、病情严重程度的关系,为临床病情的评估及抗生素合理使用提供参考。
1 研究对象与方法
1.1 研究对象
调阅2019年1月至2021年7月在西安市儿童医院住院确诊为百日咳的158例患儿的临床资料,整理出632套血常规等检查结果,对其临床特征、实验室检查结果进行回顾性分析。
按照血常规的采集时间,以患儿痉咳发作时点为参照分为痉咳发作前1周、痉咳发作后1周、痉咳发作后2周、痉咳发作后3周4个病程阶段(同阶段多次采血常规时选择绝对值高者),患儿在4个病程阶段均完成了血常规检查。根据患儿病情严重程度分为普通组(141例)与重症组(17例);按免疫状态分为未免疫组(90例),部分免疫组(26例),完全免疫组(42例);按年龄分为≤28天组(10例),29天~3个月组(44例),4~6个月组(39例),7~11个月组(28例),1~3岁组(28例),>3~10岁组(9例)。所有研究对象的监护人均知情同意自愿参与本研究。
1.2 研究方法
纳入标准:百日咳的诊断标准参照2017年《中国儿童百日咳诊断及治疗建议》[7],患儿符合百日咳临床表现,或实验室分离出百日咳鲍特菌或其PCR阳性。重症百日咳为患者反复出现呼吸暂停、低氧血症、百日咳脑病、心血管功能障碍之一者[8]。
排除标准:某一或更多病程阶段内缺少血常规检查结果;合并基础疾病、长期服用激素,明显影响对血常规结果或神经肌肉病变等疾病严重程度的判断。
1.3 统计学方法

2 结果
2.1 患儿的一般情况
在158例患儿中,男性82例(51.90%),女性76例(48.10%);入院时年龄最小者21天,最大者87个月,中位年龄为[5.53(3.20,11.75)]个月;其中新生儿(≤28天)10例(6.33%),29天~3个月44例(27.85%),4~6个月39例(24.68%),7~11个月28例(17.72%),1~3岁28例(17.72%),>3~10岁9例(5.70%),其中≤3个月发病例数最高[54例(34.18%)];住院时间最短3天,最长26天,平均为(10.12±4.73)天。
在纳入的所有患儿中,普通型141例(89.24%),其中男性71例(50.35%)、女性70例(49.65%),中位年龄为[6.15(3.50,12.25)]个月;重症型17例(10.76%),其中男性10例(58.82%),女性7例(41.18%),中位年龄为3.65(2.80,5.68)个月。患儿痉咳158例(100.00%)、剧咳后面色涨红146例(92.41%)、面色口周发绀68例(43.04%)、气喘56例(35.44%)、鸡鸣样回声112例(70.89%)、咳嗽后呕吐63例(39.87%);在重症患儿中,低氧血症9例(52.94%),百日咳脑病3例(17.65%),心血管功能障碍1例(5.88%),反复呼吸暂停发作1例(5.88%),低氧血症合并反复呼吸暂停发作1例(5.88%),低氧血症合并百日咳脑病1例(5.88%),低氧血症合并心血管功能障碍1例(5.88%),所有呼吸暂停发作均未使用气管插管,预后良好。对132例患儿进行了肺部影像学检查,1例正常,131例异常,异常包括肺炎75例(57.25%)、支气管炎49例(37.41%)、肺纹理增粗4例(3.05%)、小气道病变3例(2.29%),伴肺不张3例(2.29%)、肺气肿1例(0.76%)、间质性肺炎1例(0.76%)。
对17例重症百日咳患儿均应用大环内酯类抗生素治疗,其中联合头孢他啶抗感染治疗3例,联合亚胺培南西司他丁抗感染治疗4例;8例于住院期间给予静注人免疫球蛋白治疗;所有普通型和重症型病例均无心源性休克、肺动脉高压等相关并发症,经治疗痊愈出院。
2.2 痉咳发作不同病程阶段WBC和L水平情况
158例百日咳患儿在痉咳发作不同病程阶段WBC和L水平比较差异均有统计学意义(P<0.001),见表1。
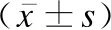
表1 痉咳发作不同病程阶段患儿WBC和L水平的比较
2.3 痉咳发作不同病程阶段普通组与重症组WBC和L水平的情况
在痉咳发作前1周、痉咳发作后1周、痉咳发作后2周、痉咳发作后3周4个病程阶段中,重症组的WBC和L水平均明显高于普通组,经比较差异均有统计学意义(P<0.05);随着痉咳的缓解,在痉咳发作后2周、痉咳发作后3周时,普通组与重症组的WBC和L水平均呈下降趋势,经比较差异均有统计学意义(P<0.001),见表2。

表2 痉咳发作不同病程阶段普通组与重症组WBC和L水平的比较
2.4 痉咳发作不同病程阶段各免疫状态组WBC和L水平的情况
在158例患儿中,未免疫90例(56.96%),包括未到接种年龄发病者(0~3个月)34例(21.52%);部分免疫26例(16.46%),其中接种1剂11例(6.96%)、接种2剂15例(9.49%);完全免疫42例(26.58%)。
在痉咳发作前1周、痉咳发作后1周、痉咳发作后2周、痉咳发作后3周4个病程阶段中,完全免疫组的WBC和L水平均明显低于未免疫组、部分免疫组,经比较差异均有统计学意义(P<0.05);随着痉咳的缓解,在痉咳发作后2周、痉咳发作后3周时,未免疫组、部分免疫组、完全免疫组的WBC和L水平均呈下降趋势,经比较差异均有统计学意义(P<0.001),见表3。

表3 咳痉咳发作不同病程阶段各免疫状态组WBC和L水平的比较
2.5 痉咳发作不同病程阶段各年龄组WBC和L水平的情况
在158例患儿中,新生儿(≤28天)10例(6.33%),其中最小发病年龄为12天,最大28天,中位年龄[24.00(15.06,21.50)]天;29天~3个月44例(27.85%),4~6个月39例(24.68%),7~11个月28例(17.72%),1~3岁28例(17.72%),>3~10岁9例(5.70%)。0~3个月的患儿WBC≥20×109/L伴L增多(L比例60%~84%)21例(13.29%),而WBC<20×109/L(L比例33%~83%)33例(20.98%)。
在痉咳发作前1周、痉咳发作后1周、痉咳发作后2周、痉咳发作后3周4个病程阶段中,>3~10岁组的WBC和L水平均明显低于≤28天组、29天~3个月组、4~6个月组、7~11个月组、1~3岁组,经比较差异均有统计学意义(P<0.05),随着年龄的增长WBC及L水平呈下降趋势;随着痉咳的缓解,在痉咳发作后2周、痉咳发作后3周时,各年龄组的WBC及L水平呈下降趋势,经比较差异均有统计学意义(P<0.05),见表4。

表4 痉咳发作不同病程阶段各年龄组WBC和L水平的比较
3 讨论
百日咳临床分三期(包括卡他期、痉咳期、恢复期),卡他期缺乏特异性症状,不宜识别;痉咳期一般持续2~6周,该期临床表现较典型,小婴儿易出现呼吸暂停、百日咳脑病、肺炎等严重并发症,更容易发展为重症,病死率高[7]。目前普遍认为百日咳患儿进入痉咳期后抗感染治疗难以缩短病程[9-10]。因此尽早识别、早期干预治疗有利于缩短百日咳病程,减轻病情严重程度,降低重症发病率。
3.1 百日咳痉咳发作与WBC和L水平的关系
本研究显示,百日咳痉咳发作前1周的WBC偏低,痉咳发作后1周的WBC、L水平明显升高,痉咳发作后2周、3周时逐渐降低,即痉咳发作1周内WBC和L水平最高,痉咳缓解后WBC和L水平逐渐恢复正常。国内外关于百日咳痉咳发作与WBC和L水平关系的研究至今罕见报道。既往经典研究中,Kolmer(1909年)提出百日咳患者WBC和L水平在痉咳发作阶段最高;Sauer等(1931年)研究指出,所有咳嗽疾病早期无WBC水平增高不应排除百日咳的诊断,百日咳患儿在痉咳期前可出现WBC水平降低,在痉咳晚期亦可出现WBC水平降低,在痉咳期达到高峰时则出现典型的WBC及L水平增高。其支持本研究结论。其提示在临床工作中,咳嗽1~2周的患儿应查血常规,如血常规中WBC和L水平升高且以L为主,尤其出现痉咳的患儿,考虑百日咳;反之也不应轻易排除该诊断,应动态监测,有条件尽早开展百日咳病原学检查,而不应仅依靠咳嗽病程长短、典型的临床症状进行诊断,以免延误治疗最佳时机及抗生素的合理选择。
3.2 不同病情严重程度百日咳痉咳演变与WBC和L水平关系的特点
本研究显示,在痉咳发作的4个病程阶段,重症组的WBC和L水平均明显高于普通组,经比较差异均有统计学意义(P<0.05),提示可将WBC水平作为百日咳重症的观察指标之一。有研究表明,高WBC血症可作为重症百日咳死亡的危险因素之一,早期高WBC血症提示预后不良,与其病死率和病情严重程度密切相关[11]。可能是因为重症百日咳患儿的WBC及L水平升高更显著,血液粘稠度增加,易合并肺动脉高压、心力衰竭等而威胁生命[12-13]。本研究中17例重症百日咳患儿在发病早期应用大环内酯类抗生素治疗,其中联合头孢他啶抗感染治疗3例(17.65%),联合亚胺培南西司他丁抗感染治疗4例(23.53%),住院期间给予静注人免疫球蛋白治疗8例(47.06%),所有普通型和重症型病例均无心源性休克、肺动脉高压等相关并发症;其中3例重症百日咳患儿的早期WBC水平达65.00×109/L,但均在早期(病程第10天左右)应用抗生素、静注人免疫球蛋白治疗,均痊愈出院。但在Kolmer(1909年)早期的经典研究中有2例WBC水平达65×109/L以上的重症百日咳患者均死亡,本研究与之不相符,可能与早期抗感染、被动免疫治疗及医学水平发展进步有关。
3.3 不同免疫状态百日咳痉咳演变与WBC和L水平关系的特点
有研究显示,接种疫苗与百日咳病程更短、病情严重程度更轻及死亡率更低有明确关联[14]。本研究显示,完全免疫组患儿痉咳发作前后WBC和L水平均明显低于部分免疫组及未免疫组,提示随着免疫剂次的增加WBC和L水平整体呈下降趋势。
百日咳疫苗接种完成情况与年龄存在一定关系。我国目前实行的免疫计划策略是婴儿生后3、4、5个月依次接种百日咳疫苗。本研究显示,未免疫组患儿约21.52%未到接种年龄即发病(0~3个月)。小婴儿抵抗力较弱,更易感染百日咳,重症的发生率也较高,临床特点较部分或完全免疫百日咳患儿更典型,这也是其WBC和L水平更高的原因。另外,未免疫百日咳患儿的WBC和L水平增高更明显,考虑与接种疫苗后百日咳毒素抗体产生有关,中和了百日咳毒素,进一步减少了百日咳毒素诱导以L为主的WBC增多过程[15]。这与张艳炜等[16]研究报道相一致。
3.4 不同年龄百日咳痉咳演变与WBC和L水平关系的特点
本研究显示,在4个病程阶段中,>3~10岁组的WBC和L水平均低于≤28天组、29天~3个月组、4~6个月组、7~11个月组、1~3岁组,经比较差异均有统计学意义(P<0.05),且随着年龄的增长WBC及L水平呈下降趋势。
婴幼儿百日咳的临床表现除了典型的阵发性咳嗽外,外周血中WBC或L水平也显著增高。在国内[7]及国外[17]对0~3月龄百日咳患儿的临床诊断中,实验室检查之一的WBC水平升高(WBC≥20×109/L)伴L水平增多(L比例≥60%)即可确诊。本研究显示,0~3个月的患儿WBC≥20×109/L伴L增多(L比例60%~84%)21例(13.29%),而WBC<20×109/L(L比例33%~83%)33例(20.98%),其中只有13.29%符合上述国内及国外血常规中WBC标准,提示这些基于专家经验的诊断界值可能高估了WBC和L水平对百日咳的诊断价值,需要设计更科学、多中心、大样本甚至前瞻性研究,进一步调整WBC和L的诊断界值。
综上,血常规WBC和L水平与痉咳的发作存在关联,痉咳发作后1周的WBC水平最高,痉咳发作后2~3周的WBC水平呈下降趋势。如病程早期L水平仍在升高过程中,但未达峰值,提示百日咳病程在进展过程中,不应武断地判定混合感染而联合或更换抗生素治疗;对血常规WBC水平升高及L水平不高者,也不能排除百日咳,需动态监测。总之,百日咳患儿的WBC和L水平在婴幼儿中更高,完成百日咳疫苗接种者较低,而持续升高应考虑痉咳可能尚未达峰,病情可能仍在进展中,百日咳病例动态检测血常规有利于病情的评估。
