胰十二指肠优先入路行腹腔镜右半结肠癌根治术的回顾性研究
2023-08-17李耀锋李衍彦储宪群
李耀锋,李衍彦,孙 浩,储宪群
(济宁市第一人民医院胃肠外科,山东 济宁,272400)
全结肠系膜切除(complete mesocolic excision,CME)是右半结肠癌的主要治疗手段,随着膜解剖及胚胎发育学的进展,完整结肠系膜切除、中央血管结扎逐渐成为结肠癌的标准术式,具有解剖与胚胎学的优势。腹腔镜中间入路行右半结肠癌根治术是主流术式,也有的学者采取尾侧入路[1-4]。我们在众多手术入路的学习与实践中,受胚胎膜解剖的引导与启发,认识到结肠癌根治手术的核心为结肠系膜根部的解剖与融合筋膜的分离。我们尝试于腹腔镜右半结肠癌根治术中以胰十二指肠优先入路、层面优先的原则显露右半结肠系膜根部。本研究总结内侧入路与胰十二指肠优先入路围手术期的指标及术后病理标本质量指标,将体会报道如下。
1 资料与方法
1.1 临床资料
回顾性收集2018年1月至2021年1月济宁市第一人民医院胃肠外科行腹腔镜辅助右半结肠癌根治术的113例患者的临床资料,其中男78例,女35例;29~82岁,平均(66.8±10.4)岁;术前均经电子结肠镜确诊为右半结肠癌,活检病理示腺癌;术前完善胸、腹腔强化CT检查,肿瘤临床TNM分期Ⅱ期 66例,Ⅲ期47例,术前经多学科讨论认为适合行腹腔镜手术;根据手术入路分为胰十二指肠优先入路组(A组,n=65)与内侧入路组(B组,n=48)。两组患者一般资料见表1。
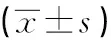
表1 两组患者临床资料的比较
1.2 手术方法
胰十二指肠优先入路组手术要点:(1)体位及术者站位:患者取仰卧位,呈大字形,头高足低 15°~30°。术者立于患者左侧,助手立于患者右侧,扶镜手立于患者两腿之间。(2)Trocar位置:脐下缘5 cm穿刺10 mm Trocar,置入腹腔镜;左下腹反麦氏点穿刺5 mm Trocar为主操作孔,左上腹锁骨中线穿刺10 mm Trocar、右下腹麦氏点5 mm Trocar为副操作孔;右中腹锁骨中线穿刺5 mm Trocar,为助手操作孔。气腹压力维持在12~14 mmHg。(3)探查:常规探查腹盆腔,了解有无腹膜转移、肿瘤部位、肉眼分期、局部淋巴结转移情况及周围器官关系等。头低右侧斜位将小肠推向右上腹,向头侧翻转横结肠并展开系膜,确认透过系膜可看到十二指肠水平部前面,沿小肠系膜根部分离至Treitz韧带(图1、图2)。上面以横结肠系膜后叶为指引,下面沿十二指肠,胰腺前筋膜为界,沿胰头十二指肠的胰腺前间隙,胰腺背膜表面与横结肠系膜后叶之间的间隙,清楚显露Henle干及各属支。要点是彻底显露出Henle干的分支,然后放置小纱条作为解剖指引(图3、图4)。转回中间入路沿回结肠动脉或静脉分离至肠系膜上静脉右侧,沿肠系膜上静脉右侧分离至结肠右静脉与动脉、Henle干及结肠中动脉右支、伴行静脉并分别结扎,清扫相应区域的淋巴结。然后转至头侧处理幽门下区相应血管。结肠供血血管及相应的结肠系膜处理完毕后行肠管离断。(4)消化道重建:绕脐切口3 cm,提出切除肠管与肿瘤,行小肠横结肠侧侧吻合,浆肌层包埋,放置腹腔引流管2根,关闭腹腔。中间入路组:首先沿回结肠血管找到肠系膜上静脉与动脉,分别结扎右半结肠供血属支,然后处理结肠系膜与相应间隙。其余步骤同前。

图1 十二指肠水平段显露 图2 十二指肠与结肠融合筋膜分离

图3 十二指肠与钩突显露 图4 Henle干显露
1.3 观察指标
比较两组术中出血量、手术时间、清扫淋巴结数量及术后并发症。Hohenberger等[5]提出右半结肠癌术后病理标本评价指标,并规范结肠癌标本系膜完整性的评估标准。评价CME标本重要的指标包括:A:血管结扎点与肿瘤的距离;B:血管结扎点与肠壁最近的距离;C:结肠长度;D:系膜面积。CME评级:a:系膜层面;b:系膜内层面;c:固有肌层层面。见图5。

图5 术后病理标本ABC线展示
1.4 术后随访
根据术后病理分期,Ⅱa期患者临床观察,每3个月随访一次。Ⅱb~Ⅳ期常规行术后卡培他滨+奥沙利铂化疗6~9个周期。随访截至2021年4月,随访3~40个月,采用门诊电话或复诊方式进行随访。
1.5 统计学处理
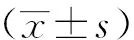
2 结 果
两组患者均顺利完成手术,围手术期无死亡病例。住院7~10 d,均痊愈出院。A组与B组术中出血量差异无统计学意义,手术时间、淋巴结清扫数量差异有统计学意义。术后两组吻合口漏发生率差异无统计学意义,乳糜漏差异有统计学意义。见表2。术后病理标本CME完成质量显示,A组与B组系膜层面CME完成率、ABC线差异有统计学意义。见表3。
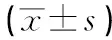
表2 两组患者围手术期观察指标的比较
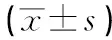
表3 两组患者术后病理标本质控指标的比较
3 讨 论
3.1 右半结肠癌CME的理论与标准
2009年Hohenberger教授的研究小组提出了右半结肠癌CME的概念[5]。CME考虑到结肠胚胎发育、血管的中央结扎及内脏结肠系膜的切除,可解剖几乎所有肿瘤回流区域的淋巴结[6];已在国际上得到越来越广泛的应用,与病例对照研究中较不规范的手术相比,提高了5年生存率(由82.1%增至89.1%)[7]。来自丹麦的一项基于右半结肠癌根治术的研究表明,接受CME的患者4年后无病生存率明显提高,切除了更多的淋巴结[8]。
3.2 目前右半结肠癌CME肿瘤根治性的目标[9]
保留内脏筋膜而不损伤结肠系膜的完整;彻底清除区域淋巴管、淋巴结;接近根部离断肠系膜上动脉的分支回结肠动脉、右结肠动脉及中结肠动脉右分支。完全清除沿肠系膜上静脉右侧由回肠静脉约3 cm处至胃胰结肠干的淋巴组织,并分离由中结肠延伸至胃胰结肠干的静脉。2004年欧洲内镜外科协会一致认为,腹腔镜结肠切除术首选内侧至外侧入路。回顾性比较研究显示[10-11],内侧-外侧入路的腹腔镜右半结肠切除手术时间短于外侧-内侧入路(P=0.009);然而,两组发病率、死亡率差异无统计学意义。
3.3 胰十二指肠入路的理论基础
胚胎时期右侧结肠系膜向各个方向延伸,与表层腹膜融合固定,同后腹膜融合称之Toldt融合筋膜;此外,与十二指肠水平部及网膜囊延伸过来的大网膜也可相互融合。右半结肠癌根治术是将脏器胚胎时期绕肠系膜上动脉顺时针旋转,予以逆向旋转,可从表、里两层面看到融合筋膜[12]。按胚胎发生理论完成右半结肠癌CME,目前有三种入路,内侧、外侧与头侧[13-14]。我们尝试改良内侧入路[15-16],优先显露十二指肠水平部与胰腺平面,先行分离、解剖右半结肠系膜根部在十二指肠水平部、胰腺头部与勾突附着处,沿十二指肠前筋膜与Toldt间隙可更好地显露层面,保护肠系膜上静脉与动脉,处理Henle干时更加简便、安全,容易处理其分支,不易引起Henle干撕裂、出血。基于上述理论,我们的研究发现,胰十二指肠优先入路的手术时间、清扫淋巴结数量优于完全内侧入路,层次显露清晰,符合层面优先原则。 评价手术质量的唯一方法是通过病理学参数[17-18],如获取的淋巴结数量、阳性淋巴结数量与阳性淋巴结比例,完整的结肠系膜切除术被证明可改善病理参数并提高总生存率、无病生存率,减少局部复发[19-21]。本研究胰十二指肠入路组的标本CME质量优于完全内侧入路组, 这与国内外的报道数据基本一致。
3.4 胰十二指肠入路的技巧重点
借助体位将小肠系膜与肠管摆放至右上腹,显露小肠系膜根部,第一助手的左手钳一定在根部提起小肠系膜,这样才能显露十二指肠水平段;对于肥胖患者,可找到屈氏韧带为标志物。超声刀小步慢走,分离间隙,找到层面。打开右半结肠系膜根部、十二指肠前筋膜与Toldt间隙,采取层面优先的原则,这样可更好地显露层面。本研究只是从手术技巧与层面显露上进行研究与分析,对于肿瘤的治疗及远期生存尚待进一步随访与观察。
总体而言,优先显露十二指肠水平部与胰腺平面,解剖层面清晰,Henle干暴露充分,减少了盲目牵拉,避免了出血,一旦出血也可很快控制,与完全内侧入路相比,质控指标较好,值得推荐。本研究为单中心回顾性研究,具有一定局限性,因研究时间较短,也未对比两组患者的生存质量,有待继续观察。
