早期玻璃体切除术与阿柏西普联合全视网膜光凝对无黄斑水肿糖尿病性玻璃体积血远期疗效的对比
2023-08-03姚帮桃陈旭剑
王 蓓,刘 刚,姚帮桃,陈旭剑
(1.南京市溧水区人民医院,东南大学附属中大医院溧水分院眼科,江苏 南京 211200 ;2.南京市溧水区中医院,南京医科大学附属眼科医院眼科,江苏 南京 211200)
糖尿病视网膜病变(Diabetic retinopathy, DR) 是导致人类视力严重下降或丧失的主要致盲眼病[1]。视网膜的微循环病理改变可导致视网膜组织的缺血缺氧,进而诱发视网膜中各种促血管生长因子的释放,其中血管内皮生长因子(vascular endothelial growth factor, VEGF) 目前被认为是促血管生成作用最强的因子。新生血管的形成可导致黄斑水肿(macualr edema,ME) 和玻璃体积血(vitreous hemorrhage, VH)[2]。抗VEGF 药物可显著退化视网膜新生血管、促进黄斑水肿吸收,使用此类药物进行治疗现已成为糖尿病性黄斑水肿(diabetic macualr edema, DME) 的一线治疗方案[3]。全视网膜光凝(panretinal photocoagulation,PRP) 也是DME 患者常用的治疗方案之一[1]。增生性糖尿病视网膜病变(proliferative diabetic retinopathy,PDR) 是引发VH 的重要因素,目前临床上针对糖尿病性玻璃体积血(diabetic vitreous hemorrhage, DVH)的治疗尚未达成统一共识。部分学者认为少量VH 可保守治疗,促进其吸收[4]。也有学者主张选择合理时机施行玻璃体切除术(pars plana vitrectomy, PPV),以便使DVH 患者的视力快速改善,提高其生活质量。有研究指出,屈光间质的混浊会影响标准PRP 的施行[5-6]。目前,抗VEGF 药物和PRP 联合应用于无黄斑水肿DVH 治疗的报道比较少见。在此次研究中,我们特针对无黄斑水肿的DVH 患者进行研究,对比了早期PPV 与玻璃体腔阿柏西普注药(Intravitreal aflibercept, IVA) 联合PRP 对无黄斑水肿DVH 的远期临床疗效。现总结如下。
1 资料和方法
1.1 一般资料
回顾性收集2017 年7 月至2020 年6 月期间在南京市溧水区人民医院就诊的无黄斑水肿的DVH 患者43 例(43 只患眼),根据其治疗方式分为两组,进行早期PPV 联合PRP 治疗的20 例(20 只患眼)为PPV 组,进行IVA 联合PRP 治疗的23 例(23 只患眼)为IVA 组。43 例患者中有男性18 例(18 只患眼),女性25 例(25只患眼);年龄49 ~69 岁,平均年龄(58.3±5.2)岁。PPV 组:男性8 例(8 只患眼),女性12 例(12 只患眼);平均年龄(59.9±5.4)岁;其中玻璃体积血1 级6只眼(30.0%),2 级10 只眼(50.0%),3 级4 只眼(20.0%)。IVA 组:男性10 例(10 只患眼),女性13例(13 只患眼);平均年龄(57.0±4.7)岁;其中玻璃体积血1 级7 只眼(30.4%),2 级12 只眼(52.2%),3 级4 只眼(17.4%)。两组患者的年龄、性别、眼压、BCVA 及VH 分级相比无统计学差异(P>0.05)。本研究已通过南京市溧水区人民医院伦理委员会批准。
1.2 入选标准
(1)患有Ⅱ型糖尿病,并被确诊为无黄斑水肿DVH 的 成 年 患 者;(2)患 者 的BCVA ≤0.25 ;(3)PPV 组入组病例的手术时间均为发病后1 周内,IVA组入组病例的注药方案均采用3+pro re nata (PRN) 方案;(4)临床随诊资料完整。
1.3 排除标准
(1)既往有PRP 治疗史、牵拉性视网膜脱离史、近3 个月内有抗VEGF 药注药史的患者;(2)合并玻璃体视网膜牵引综合征、新生血管性青光眼的患者;(3)首次就诊发现存在黄斑水肿、经PPV 或抗VEGF治疗后发现存在黄斑水肿的患者。
1.4 VH 分级
1 级:轻度VH,患者屈光间质轻度混浊,视网膜血管和视盘清晰,视网膜神经纤维层显示模糊;2 级:中度VH,患者屈光间质中度混浊,视网膜血管和视盘模糊,视网膜神经纤维层不可见;3 级:重度VH,患者视网膜血管及视盘均不可见。
1.5 研究方法
1.5.1 手术方法 两组的手术均由同一名经验丰富的眼科医师在同一台手术显微镜下完成。PPV 组:常规消毒铺巾后,以开睑器开睑,将聚维酮碘稀释后,用其冲洗结膜囊。以23 G 穿刺刀在颞下方距角膜缘后3.5 mm 处做灌注切口,在鼻侧和颞侧角膜缘做玻切口及导光纤维入口。放置前置镜,完全清除玻璃体积血,顶压巩膜,尽量将玻璃体完全切除干净,并小心剥离玻璃体与视网膜表面的纤维机化膜。以激光光凝视网膜无灌注区,行气液交换处理,撤出玻璃体切除器械,缝合巩膜切口。术毕于结膜囊涂典必殊眼膏后行单眼包扎。术后使用抗生素滴眼液。待患者病情平稳后行PRP。IVA 组:术前常规准备同PPV 组,将专用30 G 注射针头于颞下方睫状体平坦部距角膜缘4.0 mm 处(人工晶体眼3.5 mm)刺入(先稍倾斜再垂直眼球中心刺入),注射阿柏西普0.05 mg,术毕处理同PPV 组。术后1 mo、2 mo、3 mo、6 mo、12 mo 复查,若PPV 组发生复发性VH(recurrent VH, RVH),则积极给予IVA 治疗,如1 个月内VH 仍不能吸收,则予以玻璃体腔灌洗;若IVA 组复诊3 个月时发现患者VH 未完全清除或发生RVH,且影响后续的标准PRP治疗时,患者则接受PPV。
1.5.2 PRP 以视盘鼻侧、上方及下方距离1 个视盘直径、视盘颞侧黄斑区距离2 个视盘直径直至整个周边视网膜,2 个光斑之间间隔1 个光斑直径为标准行激
光光凝,调整功率以产生灰白效应。根据复查情况确定是否补充视网膜激光光凝。
1.5.3 检测指标 所有患者术前、术后均行详细眼科检查,以90 D 前置镜明确VH,行SD-OCT 监测以明确有无黄斑水肿,眼底无法窥清时采用B 超检查明确有无牵拉性视网膜脱离。术后1 mo、2 mo、3 mo、6 mo、12 mo 随诊复查,随诊观察指标包括VH 分级、BCVA、术后VH 清除分级,并仔细评估术后RVH 情况及有无发生严重并发症,比较两组术前、术后的数据资料,观察有无统计学差异。
1.6 统计学比较
采用SPSS 23.0 统计软件进行统计学分析。计量资料以均数± 标准差表示,不同时间节点测量资料比较应用重复测量资料方差分析,不同时间节点的两两比较采用调整检验水准的配对t检验。对计数资料的组间比较行卡方检验或Fisher 确切概率检验。P<0.05 为差异有统计学意义。
2 结果
2.1 两组患者术前一般资料的比较
在术前,PPV 组和IVA 组的年龄、性别、眼压、VH分级、BCVA 相比,差异无统计学意义(P>0.05),见表1。
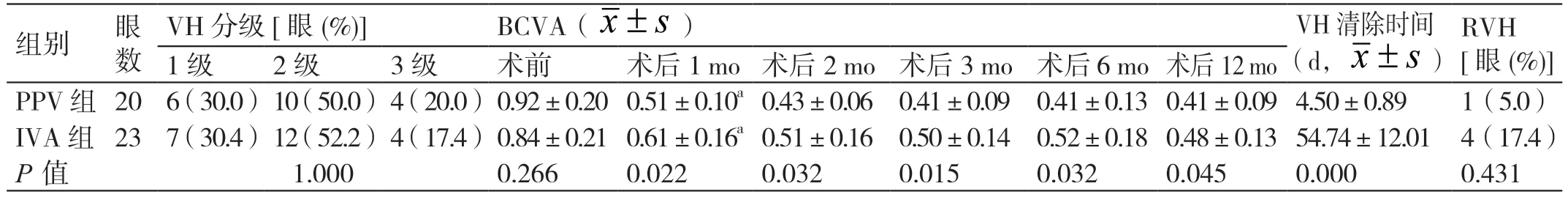
表1 两组患者术前及术后各项临床资料的比较
2.2 两组患者手术前后BCVA 的比较
在术后1 mo,两组的BCVA 均明显提高,差异有统计学意义(P<0.05),见表1。
2.3 两组患者术后各节点BCVA 的比较
在术后1 mo、2 mo、3 mo、6 mo、12 mo,PPV 组的BCVA 均优于IVA 组,差异有统计学意义(P<0.05)。见表1。
2.4 两组患者术后VH 清除时间、RVH 发生情况、并发症发生情况的比较
术后12 mo 随诊期间,PPV 组的VH 平均清除时间明显短于IVA 组,差异有统计学意义(P<0.05);PPV 组的RVH 发生率为5.0%,IVA 组的RVH 发生率为17.4%,两组的RVH 发生率相比无统计学差异(P>0.05)。见表1。两组的术后并发症(如眼压升高、视网膜前膜)发生率相比无统计学差异(P>0.05)。两组术后随访期间均未见严重出血、眼内炎及视网膜脱离等严重并发症的发生。
3 讨论
近年来,随着我国糖尿病患者数量的激增,常见相关并发症DR 已成为主要致盲眼病之一[1]。DR 患者视网膜组织的缺血缺氧会导致视网膜各种促血管生长因子的释放,例如VEGF、成纤维细胞生长因子、胎盘生长因子等,其中VEGF 目前被认为是促血管生成作用最强的因子[2]。研究证明,DR 患者玻璃体及视网膜组织中的VEGF 水平均明显升高,而新生血管的生成则可导致黄斑水肿和VH 的发生[7]。PDR 是引发VH 的重要因素,50% 的未得到及时救治的PDR患者会在5 年内出现严重的视力受损[1]。针对合并有黄斑水肿PDR 患者出现的VH,常用的眼科治疗方式有PRP、抗VEGF 药物治疗、PPV 治疗等[2]。PRP 为DR 的常用治疗方案,它可封闭视网膜无灌注区,预防视网膜出血[1]。抗VEGF 治疗可显著退化视网膜新生血管,促进黄斑水肿吸收,此疗法现已成为DME的一线治疗方案[4]。学者们目前普遍推荐3+PRN 的抗VEGF 治疗方案更加行之有效,可使患者的玻璃体腔及视网膜内维持更高的药物摩尔浓度[8]。Gross 等[9]研究发现,抗VEGF 并不劣于PRP。有研究表明,抗VEGF 可在根本上抑制视网膜新生血管的形成,从而有利于后续的PRP 治疗[10]。Figueira 等[11]应用雷珠单抗联合PRP 治疗PDR 发现疗效确切,可有效抑制视网膜新生血管的形成,促进黄斑水肿的吸收。有研究指出,若DR 患者继发VH,且较长时间不能自行吸收,则须施行PPV[5]。但目前针对手术时机的选择尚存有一定争议,有学者提出PPV 并不能阻止VH 的复发,DVH 患者需保守治疗3 个月,若积血仍不吸收可考虑行PPV[12]。然而,长期积血形成血凝块和纤维机化膜粘连加重可引起一系列严重的视网膜并发症,从而延误DR 的最佳治疗时机。有研究显示,部分并发VH 的糖尿病患者在经1 年随访观察后仍需行PPV治疗[13]。随着近年来显微技术的发展、手术器械的改进及手术细节的优化,相关眼内感染的发生率降低,患者术后恢复较快,舒适度较好,故有学者提出VH患者可早期施行PPV[6]。另外,宽视野可视化技术使得眼科医师在PPV 术中施行PRP 成为可能[14]。Hu 等[15]在PPV 围手术期内联合抗VEGF 药物治疗DVH 取得了良好的疗效,使患者获得了良好的视力。然而,国内外文献中缺乏对早期PPV 和抗VEGF 注药两种方式治疗DVH 疗效的对比研究。此外,既往研究学者们在选择入组病例时通常不会明确区分患者是否合并黄斑水肿,其局限性在于黄斑水肿会对患者术前视力及术后疗效的准确评估造成一定的影响。在此研究中,我们适当剔除了合并黄斑水肿的DVH 患者,然后观察不同治疗方式的临床疗效。在术后1 mo,两组患者的BCVA 均较术前明显提高,提示两组的手术方式对于DVH 均有明显疗效。3+PRN 抗VEGF 强化治疗可使患者玻璃体腔及视网膜内维持很低浓度的VEGF水平,从而有效促进VH 的清除,后续的PRP 治疗则从根本上减少了视网膜新生血管,遏制了VH 的发生。而早期PPV 直接手术干预清除VH,再行PRP 治疗,也可从根本上阻止DR 的进展。而术后12 mo 之内,PPV 组的BCVA 均较IVA 组高,两组数据比较具有显著统计学差异,说明早期PPV 不仅可及时清除VH,恢复透明的屈光间质,更有利于患者视力的快速恢复和持续稳定。研究显示DR 患者视力预后与VH 吸收程度密切相关,故积极清除VH 是快速恢复患者术后视力的关键[16]。此外,早期PPV 有利于更直观清楚地监测DR 患者视网膜的实时状态,以便进行及时的干预。本研究随诊12 mo 发现,PPV 组的VH 平均清除时间明显短于IVA 组,术后VH 复发率(5%)低于IVA 组(17.4%),说明PPV 能及时清除VH,解除增殖膜牵引,从而可显著降低眼底视网膜出血的发生率及VH 复发率,有利于PDR 患者更早地施行PRP。本研究存在一定的局限性。本研究为回顾性研究,样本量相对较少,结果仍需要大样本多中心数据的支撑;其次,本研究随诊时间较短,需要通过更长期的研究进一步证实。
综上所述,通过本研究发现,早期PPV 与IVA联合PRP 治疗无黄斑水肿DVH 的临床疗效均较好,均可明显提高患者的视力,且安全性较高。相较于IVA,早期PPV 联合PRP 可更加快速地取得良好的临床获益,视力持续稳定,且术后VH 的复发率更低。
