阻断HPV,男女共担责
2023-07-18
受访专家
刘芸
首都医科大学附属北京友谊医院妇科副主任,主任医师,副教授,硕士研究生导师。师从国际妇科内镜协会主席PeterMaher教授。2009年获得“恩德斯”中国内镜杰出青年医师奖。原国家卫生部四级内镜培训基地资深导师,中国医师协会内镜诊疗质控委员会委员,中国医师协会肿瘤防治委员会常务委员,世界华人医学会妇产科分会委员,《OBGYN-中文版》编委。擅长子宫内膜异位症、妇科恶性肿瘤(子宫内膜癌、宫颈癌、卵巢癌)、盆底功能障碍性疾病、子宫肌瘤、不孕症、子宫发育异常、异常子宫出血的微创治疗。
门诊时间:周一全天。
很少有病毒与癌症直接相关,可以让科学家高呼“阻断病毒就是阻断癌症”,人乳头瘤病毒恰是其中的一员。说起人乳头瘤病毒大家可能感觉有点陌生,其英文简称HPV大家可能更熟悉,它主要感染我们的皮肤和黏膜,在反复、长期感染病毒的过程中,这种病毒会毒害我们的皮肤黏膜,诱使组织发生癌变。
部分皮肤癌症与HPV相关,而女性宫颈癌几乎可以认为是由HPV导致的。流行病学调查显示,99.7%的宫颈癌是由HPV所引起,主要由16、18两种高危亚型导致。
经过科学家的反复研究,目前已经确认HPV的100多个亚型,可以根据危害性分为高危型和低危型。其中,高危型HPV有13种分型,包括16、18、33、39、52、58、51、68、45等,持续感染会导致宫颈癌前病变及宫颈癌。低危型HPV主要引起良性病变,最常见的低危型HPV是6、11亚型。需要注意,这里的低危型并不意味着相对安全,仅仅指通常不会诱发癌症,还是有可能引起如尖锐湿疣等治疗难度较大的问题。流行病学调查显示,90%的尖锐湿疣是由6、11亚型HPV引起。
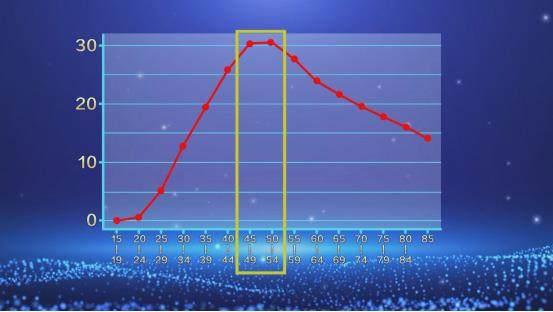
首都医科大学附属北京友谊医院妇科副主任刘芸告诉我们,HPV感染几乎在每个年龄段的发病率都不低。这种病毒对男性也有危害,口腔癌、直肠癌就和这种癌症同宗同源。因此,阻断HPV,需要男女共同承担责任。
男女都会感染HPV,老年女性尤其要警惕
1.HPV病毒感染不分男女
HPV与宫颈癌相关,于是很多人认为只有女性才会被HPV感染,这是一种错误认知。刘主任告诉我们,HPV男女都会感染,只是感染后的表現形式不同。而且,HPV病毒会经由男性传递给女性,如果双方自身的免疫系统比较弱,没有清除HPV病毒感染的能力,那么就会导致夫妻双方先后或共同罹患某些恶性肿瘤。
刘主任分享了一个病例。她曾接诊一位女性患者,63岁,反复感染HPV16型病毒,没有采取相应的措施,从开始的宫颈癌前病变发展到早期宫颈鳞状细胞癌。而这位患者的丈夫后来发现患上了直肠癌,被发现时已经是晚期了,医生仔细询问了他的饮食习惯和基础病情况,最后判断除了不健康的饮食外,他可能也发生了长周期、反复的HPV感染,这大大提高了他罹患直肠癌的风险。最后,这位丈夫不得不做了造瘘手术。

刘主任告诉我们,高危型HPV持续感染是宫颈癌主要诱因,HPV有一个奇怪的特性,叫作“嗜上皮性”,简单来说就是喜欢盯着上皮组织感染。这种特性表现在普通的皮肤部位,就是乳头状瘤;表现在生殖器外部,那就是一种性病——尖锐湿疣;而如果表现在宫颈部位,就是宫颈上皮内瘤变乃至于宫颈癌。因此,HPV感染并不只是关乎女性的事情,要男女共同承担责任,阻断病毒传播。
2.绝经后的女性要警惕
流行病学调查显示,宫颈癌女性发病的峰值在50岁左右,而且发病率在50岁之前陡然上升,50岁之后缓慢地下降,风险始终比较高。
刘主任告诉我们,HPV感染往往出现在首次性生活以后,根据人口流行病学大人群的统计,城市人群初次性生活的平均中位年龄是22岁,农村人群初次性生活的平均中位年龄是21岁。有性生活后的3年,几乎有50%的女性会感染HPV,如果病毒感染持续存在,平均10—15年的时间会发展成宫颈癌,在此过程中,从HPV感染引发宫颈炎症,之后逐渐发展为宫颈的轻度不典型增生、中度不典型增生、重度不典型增生,最后一步步发展成为浸润癌。
既然每个年龄段都有感染HPV的风险,那么为什么中老年女性要更加注意呢?刘主任说,HPV是一个“无孔不入”的病毒,免疫系统变得薄弱后,它会很容易侵害到更深的组织,造成严重的疾患。中国女性绝经的中位年龄是49岁,雌激素水平下降会导致黏膜变薄,宫颈局部的免疫功能下降,造成HPV的持续感染,容易出现恶性肿瘤。而宫颈癌的发展过程一般是“悄无声息”的,症状轻微,但等到发展成恶性肿瘤后侵袭性很高。
HPV是怎么传播的,有何特点
HPV有200多种类型,不同类型的病毒累及的部位是不一样的。例如,毒性最强的16型多影响鳞状上皮,造成宫颈的鳞状细胞癌;18型容易累及腺上皮,造成宫颈的腺细胞癌。刘主任告诉我们,HPV的传播必须同时满足2个条件:接触、损伤。首先必须接触病毒,其次要存在能够让病毒进入、定植的皮肤黏膜损伤,才有可能发生HPV感染。
1. 这些场景会感染HPV吗
问题一:马桶圈会让人感染HPV吗?
答:概率很低。病毒不会“爬行”,它只会在皮肤表面破溃处种植,落在哪里就在哪里生长。只有同时满足接触及皮肤表面有损伤,才会感染HPV。但是如果上一位使用者恰好导致病毒污染了马桶座圈,同时坐便时与马桶圈接触的皮肤黏膜有破损,还是有感染可能性的。

问题二:马桶冲溅起来的小水滴会不会传染HPV?
答:这种概率是非常低的,除非液体中病毒的浓度比较高,同时液体直接接触了女性宫颈和阴道的上三分之二,且宫颈和阴道有损伤,才可能传染HPV。正常情况下,阴道有闭合作用,液体是不会直接溅入阴道的上段和宫颈的。
须特别注意的是,除了HPV感染外,一般女性私处的霉菌感染大多来自肛门,保持科学擦拭外阴和肛门的方式——从前往后擦,才是避免感染的好方法。
问题三:如果使用被污染的洗涤用品洗手,会感染HPV吗?
答:这种感染概率也非常低。因为洗涤用品有很多化学成分,对于病毒有杀灭作用。我们日常使用公用的洗手液时,只要认真清洁手部,流水冲洗干净泡沫即可。
问题四:泡温泉和游泳,哪个更容易感染HPV?
答:泡温泉更容易感染HPV。一般来讲,游泳池会经常进行消毒,泳池水中也一直存在抑菌消毒的物质(如铜离子等),HPV不容易存活。而病毒耐受温泉温度,HPV可以长时间存活,如果温泉清洁得不够频繁,病毒就可能持续存在。泡温泉时我们的毛孔会张开,皮肤、黏膜屏障薄弱,感染概率会大一点。
日常生活中,我们可以对马桶圈、门把手等可能接触到的地方进行消毒,如喷洒或用酒精、含氯消毒剂擦拭,做好手部卫生,但也不需要一谈HPV就“色变”,过度紧张,我们有强大的免疫系统及皮肤的屏障功能,这才是主要的预防方法。即使接触到病毒,人体的免疫系统也可以消灭80%的病毒,只有反复、长期的感染才会导致疾病。
2.HPV感染存在区域差异
根据统计结果,HPV感染和宫颈癌高发率具备地域特色,山西省的武乡县和襄垣县、内蒙古自治区的鄂尔多斯市及湖北省的五峰土家族自治县是宫颈癌的高发地区。
刘主任告訴我们,之所以出现这种地域差异,可能与多种因素有关。首先,是族群因素,可能当地人群、族群存在遗传易感性;其次,这些地区往往医疗条件落后,卫生意识和条件相对不足;最后,与当地特殊的饮食习惯有关,如这些地区食用面食较多,饮食结构单一,可能存在缺乏部分营养素(如叶酸)的情况,这容易造成HPV持续感染。
HPV感染有什么症状
一般来说,HPV感染没有明显的特异性症状,相对隐匿,正因如此,很多长时间感染的患者直到出现宫颈病变才能发现。而一旦引起了宫颈上皮内瘤样病变,也就是宫颈的癌前病变,症状就会变得相对明显,它会有以下2大类症状:
1.性生活出血
性生活出血是比较重要的一个症状,一旦出现要及时就诊,判断病因;绝经后出血,有可能与一些重要器官的恶性肿瘤相关。不管出血次数多少、出血量大小,只要有异常出血就要及时就医。
2.分泌物异常
正常的阴道分泌物应该为无色、透明状,有时会有白色,甚至略微带点黄色。以下情况则为分泌物异常,需要及时就医进行检查。
透明无色但量大:有一种特殊类型宫颈恶性肿瘤的特征就是分泌物增多,有大量阴道清亮分泌物。
恶臭黄白:可能有脓性的分泌物,伴随恶臭味道,与宫颈癌相关性更大。
淡黄色稀水:宫颈肿瘤分泌物增多,会排出淡黄色稀水,可能是某种特殊类型的宫颈癌信号。
血色白带:出血。
粉色白带:可能预示极少量出血及出血位置较低。
至于HPV的检查方法,推荐进行HPV-DNA检测。刘主任告诉我们,世界卫生组织发布的《子宫颈癌前病变筛查和治疗指南》中,推荐将HPV-DNA检测作为首选方法以代替单独细胞学检测作为初筛。虽然相对于细胞学检查花费、等待时间都上升了,相应的精准度也大幅度提高,敏感性和特异性都很好,也能更好地识别癌前病变风险,能确保阴性结果的女性在2年内无病变。
目前临床上,推荐将HPV的检测与宫颈癌的早筛协同进行(女性检查)。目前指南推荐的宫颈癌筛查年龄是30—65岁,对此年龄组女性筛查有两种方案:优先方案是细胞学(TCT)和高危型HPV共同检测,每5年一次;另一种方案是单独细胞学检查,每3年一次。这样的检测周期可以减少花费,也可以减少患者因过频的检测一过性阳性结果带来不安的感觉,且不会降低宫颈癌的检出率。刘主任说,这两种联合检查可以筛选出发生宫颈病变的人群,这类人群之后需要去做阴道镜检查、化验,检查是否有轻度、中度、重度的不典型增生。
目前绝大部分二级及以上医院都能够完整地开展宫颈癌筛查项目,需要筛查时可以直接前往您所在地的医院挂妇科门诊号,或是咨询体检中心是否有针对性的体检套餐。刘主任建议定期做体检,如今年做了TCT和HPV两项联合检查,没有异常,可以2年后再去检查;如果报告有问题,要及时咨询医生,进行诊断和治疗。
如何处理和预防HPV病毒感染
如果发现出现了单纯的HPV感染,首先需要保持冷静。约90%的HPV感染会在2年内自行消退。感染HPV后,我们的身体也不会坐以待毙,各种免疫机制会被调动起来与病毒对抗,如特异性免疫中的细胞和体液免疫等。低危型HPV转阴所需时间较短,仅要5—6个月;高危型HPV转阴则较慢,所需时间8—24个月;仅少数的感染者可发展为生殖道尖锐湿疣、鳞状上皮内病变和癌等。
目前既没有研究证实,也没有指南推荐,口服抗病毒药物或手术治疗能彻底清除HPV,目前的治疗主要针对HPV感染造成的相关病变,针对清除HPV本身并没有特别好的办法。如果发现感染,定期检测即可。
如果发现了癌前病变,则应明确分期,然后遵医嘱处理,包括宫颈不典型增生和原位癌,为宫颈浸润癌的癌前期病变。可以分为轻度、中度、重度和原位癌。
如果检查结果是轻度(CINⅠ),则首先进行阴道镜检查,如果镜下情况医生判断良好,后续则以随访观察为主。6个月后建议再做一次宫颈涂片细胞学检测,无异常者1年后再次进行细胞学检测。

而对于中度(CIN Ⅱ)的患者来说,可选择宫颈环形电切术(LEEP)或冷刀宫颈锥形切除术,都是一种相对微创的手术,损伤较小、十分安全。
重度癌前病变和原位癌(统称为CINⅢ)的患者,则推荐采用冷刀宫颈锥形切除术。根据锥切后的病理选择进一步治疗方法,单纯子宫切除术不可作为首选治疗方案。
刘主任告诉我们,HPV感染预防为先,其中最有效的手段还是疫苗。目前,已经有三种HPV疫苗上市,分别为2价、4价、9价疫苗。2价作为最基础的剂型,覆盖主要导致宫颈癌的HPV 16、18亚型。价数越多,针对的病毒亚型就越多。相应地,9价疫苗目前认为保护时间短于2价疫苗。此前9价疫苗限制接种年龄为16—26岁,2022年8月扩大为9—45岁,符合年龄的女性均可接种。推荐接种时间为首次性生活前,此时接种保护效果最好。
之所以将45岁定位疫苗接种年龄上限,是因为随着年龄增长,身体的免疫状况产生了变化,即使打了疫苗,产生相应抗体的能力也下降了,无法起到预防HPV感染的目的。
对于45岁以上的女性,刘主任建议首先做好定期的筛查。其次,针对绝经期的女性,如果自身免疫力比较差、阴道环境也比较脆弱,在感染HPV后可以通过使用雌激素软膏涂抹阴道,让阴道的上皮和宫颈的上皮增厚一些,加强免疫功能,从而提高清除HPV病毒的概率。
(编辑 王 幸)
