微创旋切术联合传统开放手术在乳腺多发肿瘤治疗中的应用
2023-07-18赵玉哲赵怡然曹文庆
赵玉哲, 赵怡然,2, 冯 丽,2, 高 山,2, 王 霞, 曹文庆, 张 静
(1.河北省人民医院腺体外科,河北 石家庄 050051;2.河北医科大学研究生学院,河北 石家庄 050017)
乳腺多发肿瘤为年轻女性患者较为常见的疾病,病灶较大者一般为患者自身无意中发现,病灶较小者可能在乳腺疾病筛查过程中被发现,其中多发纤维腺瘤的比例较高[1]。尽管乳腺纤维腺瘤为乳腺良性病变,但也存在一定恶变风险,因此在临床确诊后,一般会建议患者将肿瘤彻底切除[2]。临床常用的手术方式主要包括传统开放手术和乳腺微创旋切术。目前国内外关于肿瘤最大直径 <3 cm 的多发纤维腺瘤治疗方案的报道[3-5]较多,而对于肿瘤数≥5 个的多发肿瘤,尤其并发肿瘤直径>3 cm的肿瘤患者的最佳手术方案尚未完全阐明。传统开放手术时间长,创伤大,手术切口较多,术后瘢痕明显[6]。乳腺微创旋切术手术精确,创伤小,手术切口愈合时间短,但是对于存在较大病灶的多发肿瘤患者,可能存在手术时间长、肿瘤切除不彻底和术后凹陷畸形等问题[7]。因此,本研究针对并发较大病灶的多发肿瘤患者,分别采用真空辅助微创旋切手术治疗、传统开放手术治疗和二者联合治疗的方法,探讨3 种手术方法对乳腺多发肿瘤且存在较大病灶患者的疗效,并阐明微创旋切术与传统手术联合的治疗优势。
1 资料与方法
1.1 临床资料收集2020 年1 月1 日—2022 年8 月22 日在河北省人民医院腺体外科接受乳腺手术治疗的167 例乳腺多发肿瘤患者的临床资料,根据手术方法分为真空辅助微创旋切手术组(微创手术组)83 例,平均年龄(30.00±8.99)岁;传统开放手术组(传统手术组)42 例,平均年龄(42.00±11.64)岁;微创旋切术与传统开放手术联合组(联合手术组)42 例,平均年龄(28.00±9.56)岁[8]。所有患者均为女性,术前均完善乳腺彩超和钼靶等辅助检查并进行详细的专科查体。本研究纳入患者均符合国际妇产科联盟的临床诊断标准[9],患者手术方式均由医生和患者根据病情共同商议后决定。微创手术组患者共切除肿瘤 662 个,单侧肿瘤数为5~13 个,平均每侧乳房切除肿瘤(7.98±1.76)个,肿瘤直径0.5~5.6 cm;传统手术组患者共切除肿瘤318 个,单侧肿瘤数为5~11 个,平均每侧乳房切除肿瘤(7.57±1.31)个,肿瘤直径0.7~6.5 cm;联合手术组患者共切除肿瘤 353 个,单侧肿瘤数为5~15 个,平均每侧乳房切除肿瘤(8.40±2.47)个,肿瘤直径0.5~6.1 cm。治疗操作患者及其家属均知情同意,并签署知情同意书。3 组患者的一般资料比较差异均无统计学意义(P>0.05)。见表1。纳入标准[10]:①超声检查或查体中发现单侧乳房肿瘤≥5 个且至少存在1 个较大的肿瘤(肿瘤直径>3 cm);②各项检查结果提示乳腺肿瘤BI-RADS 分级为BI-RADS 3 类及以上;③前后2 次检查结果比较肿瘤体积短时间内明显增大;④患者对本研究知情并签署知情同意书;⑤术前相关检查、病历及术后随访完善。排除标准[11]:①既往乳腺手术史;②严重凝血功能障碍,无法进行有效止血;③相关检查不完善或术后失访。
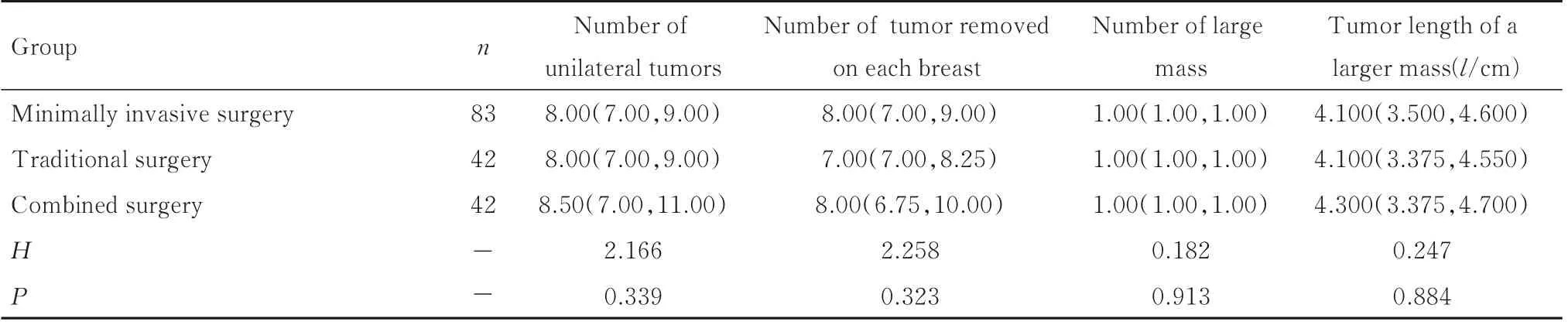
表1 3 组患者一般资料Tab.1 General data of patients in three groups [M(P25,P75)]
1.2 研究方法本研究各项资料均通过查阅病历收集。3 组患者术前均完善相关病历和术前检查,术前定位病灶位置,患者消毒后给予0.5%~2.0%利多卡因局部麻醉。患者取仰卧位。传统手术组患者采用传统开放性肿瘤切除术。局部麻醉后,根据超声或查体确定肿瘤位置,尽可能采用1 个切口切除乳房相邻多个肿瘤,必要时可适当增加切口数。肿瘤边界清晰者可直接将其切除,若边界不清晰可连同周围少量正常腺体组织一并切除,缝合前为避免肿瘤切除不完全,应充分探查残腔[12]。充分止血后缝合腺体残端,逐层缝合皮下组织和皮肤。术后采用无菌敷料覆盖切口,弹力绷带加压包扎48~72 h[13]。微创手术组采用超声引导下微创旋切术治疗。消毒和超声定位后,选择合适的穿刺位置。为了保证患者术后乳房的美观程度,应选择相对隐匿的切口,且尽量使1 个切口可以同时切除多个肿瘤[14]。采用0.5%利多卡因进行局部麻醉,选取定位好的5 mm 切口,采用安珂真空辅助微创旋切手术系统,在超声引导下采用经典的“十字交叉法”完整切除肿瘤。肿物切除后,超声探查确认无肿瘤残留[15]。术后用无菌敷料覆盖切口,弹力绷带加压包扎72 h。联合手术组采用超声引导下微创旋切术和传统开放性肿瘤切除术联合治疗的方式,直径>3 cm 的肿瘤采用传统手术方式进行切除,根据术前超声结果或实时超声检测,在切除较大肿瘤的同时,将肉眼可见的距离相近的较小肿瘤予以一并切除。距离较远和直径≤ 3 cm 的肿瘤可采用超声引导下微创旋切术切除,切口依次缝合后弹力绷带加压72 h,具体操作步骤同上。
1.3 观察指标和判定标准检测3 组患者的手术时间、术中出血量和切口数与肿瘤数比值、切口愈合时间、术后并发症发生率、术后病灶残留率和患者心理满意率。手术切口数与肿瘤数比值=手术切口数/超声检查提示单侧乳房肿瘤数[16]。术后并发症包括术后瘀斑、术后感染、术后血肿、术后明显瘢痕和术后病灶残留。术后病灶残留发生率为术后3 个月复查超声显示结果。患者心理满意率为术后患者对手术效果的满意程度,采用本科室自制调查问卷对患者术中疼痛、术后并发症、治疗效果和美容效果等进行综合评价,满分为100 分,≥80 分代表满意度为高,60 分<评分<80 分代表满意度为中,≤60 分代表满意度为低[17]。
1.4 统计学分析采用 SPSS 22.0 统计软件进行统计学分析。3 组患者手术时间、术中出血量、切口数与肿瘤数比值和切口愈合时间符合正态分布,以±s 表示,多间组样本均数比较采用单因素方差分析,组间样本均数两两比较采用独立样本t检验;患者年龄和平均每侧乳房切除肿瘤数不符合正态分布,以M(P25,P75)表示,多组间样本均数比较采用Kruskal-Wallis 检验,患者术后并发症发生率和术后心理满意率以百分率表示,组间比较采用χ2检验。以P<0.05 为差异有统计学意义。
2 结 果
2.1 3 组患者年龄构成与传统手术组比较,微创手术组和联合手术组患者年龄减小(P<0.01)。微创手术组和联合手术组患者年龄比较差异无统计学意义(P>0.05)。见表2。

表2 3 组患者年龄Tab.2 Ages of patients in three groups [M(P25, P75)]
采用回归分析的方法控制年龄混杂因素,对3 组进行哑变量赋值。见表3。

表3 3 组患者哑变量赋值Tab.3 Dummy variable assignments of patients in three groups
2.2 3 组患者手术时间、术中出血量、切口数与肿瘤数比值和切口愈合时间手术时间比较结果显示:与传统手术组和微创手术组比较,联合手术组患者手术时间明显增加(P<0.01)。见表4 和5。3 组患者术中出血量比较结果显示:与传统手术组比较,联合手术组患者术中出血量明显减少(P<0.01);与微创手术组比较,联合手术组患者术中出血量明显增加(P<0.01)。见表4 和6。
表4 3 组患者手术时间、术中出血量、切口数与肿瘤数比值和切口愈合时间Tab.4 Operation time, intraoperative blood loss, ratios of incision number to tumor number and healing time of patients in three groups(±s)
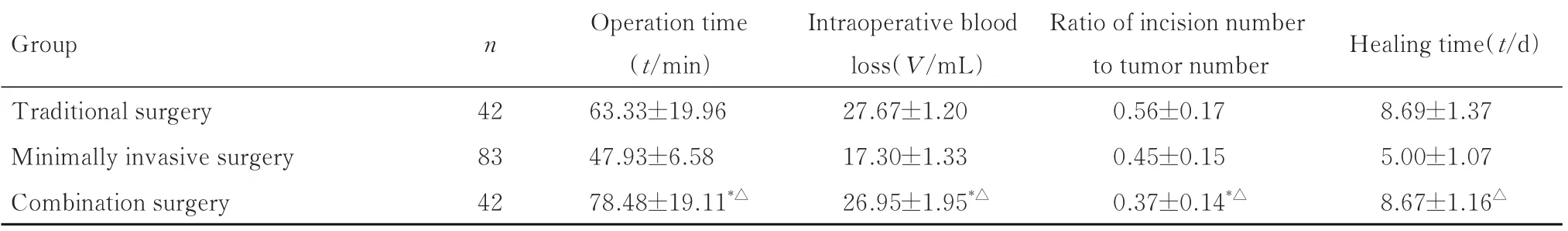
表4 3 组患者手术时间、术中出血量、切口数与肿瘤数比值和切口愈合时间Tab.4 Operation time, intraoperative blood loss, ratios of incision number to tumor number and healing time of patients in three groups(±s)
*P<0.01 compared with traditional surgery group;△P<0.01 compared with minmally invasive surgery group.
Group n Healing time(t/d)Traditional surgery Minimally invasive surgery Combination surgery 8.69±1.37 5.00±1.07 8.67±1.16△42 83 42 Operation time(t/min)63.33±19.96 47.93±6.58 78.48±19.11*△Intraoperative blood loss(V/mL)27.67±1.20 17.30±1.33 26.95±1.95*△Ratio of incision number to tumor number 0.56±0.17 0.45±0.15 0.37±0.14*△
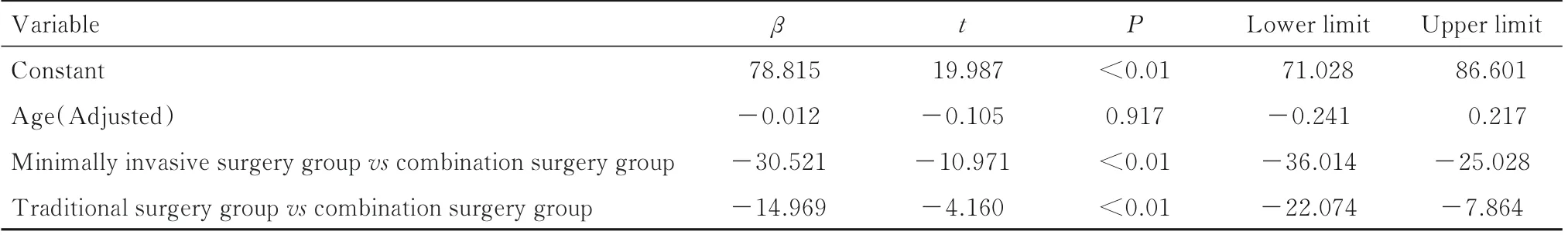
表5 年龄调整后3 组患者手术时间比较结果Tab.5 Comparision results of operation time of patients in three groups after adjustment of age
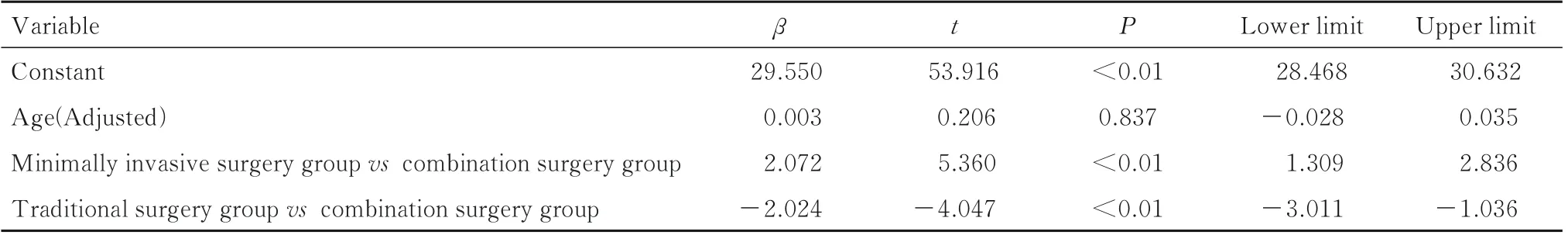
表6 年龄调整后3 组患者术中出血量比较结果Tab.6 Comparision results of blood loss of patients in three groups after adjustment of age
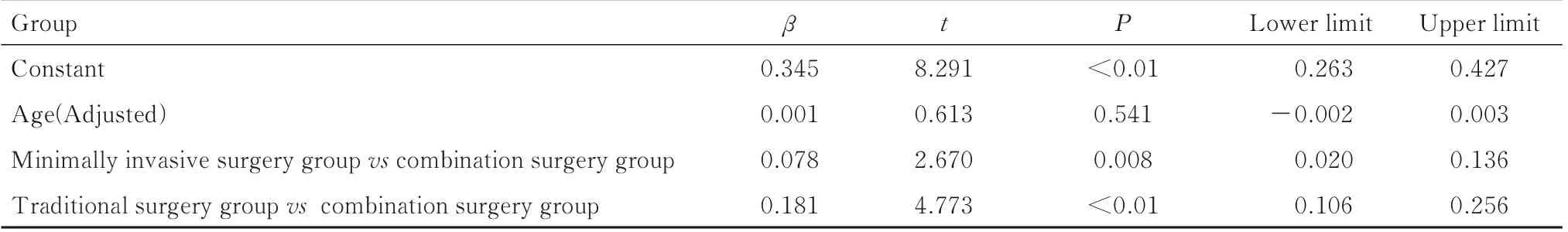
表7 年龄调整后3 组患者切口数与肿瘤数比值比较结果Tab.7 Comparision results of ratios of incision number to tumor number of patients in three groups after adjustment of age
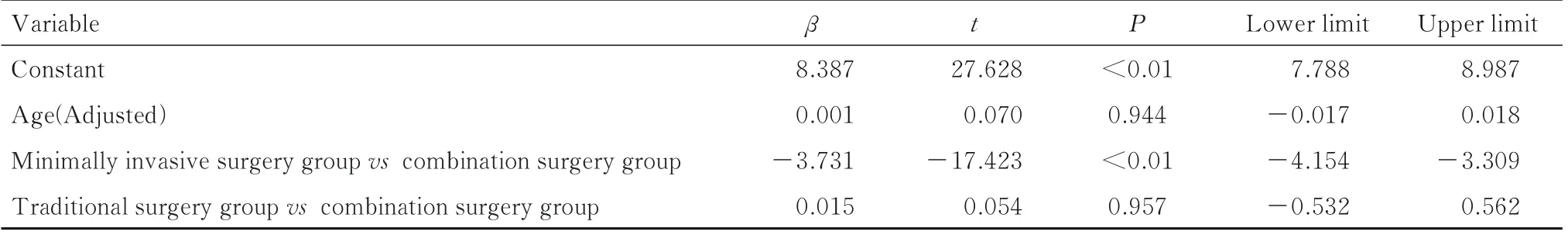
表8 年龄调整后3 组患者切口愈合时间比较结果Tab.8 Comparision results of healing time of incision of patients in three groups after adjustment of age
与传统手术组和微创手术组比较,联合手术组患者切口数与肿瘤数比值均明显减小(P<0.01)。见表4 和7。
与微创手术组比较,联合手术组患者切口愈合时间明显增加(P<0.01)。传统手术组与联合手术组患者切口愈合时间比较差异无统计学意义(P<0.01)。见表4 和8。
2.3 3 组患者术后并发症发生率微创手术组患者血肿发生率为4.8%,瘀斑发生率为3.6%,明显瘢痕发生率为0,感染发生率为2.4%,病灶残留发生率为4.8%。传统手术组患者血肿发生率为4.8%,瘀斑发生率为7.1%,明显瘢痕发生率为7.1%,感染发生率为2.4%,病灶残留发生率为19.0%。联合手术组患者血肿发生率为2.4%,瘀斑发生率为2.4%,明显瘢痕发生率为2.4%,感染发生率为0,病灶残留发生率为2.4%。3 组患者术后血肿、瘀斑、明显瘢痕、感染和病灶残留并发症发生率比较差异均无统计学意义(P>0.05)。
2.4 3 组患者心理满意率与微创手术组比较,联合手术组患者心理满意率差异无统计学意义(P>0.05)。与传统手术组比较,联合手术组患者心理满意率升高(P<0.05)。见表9 和10。
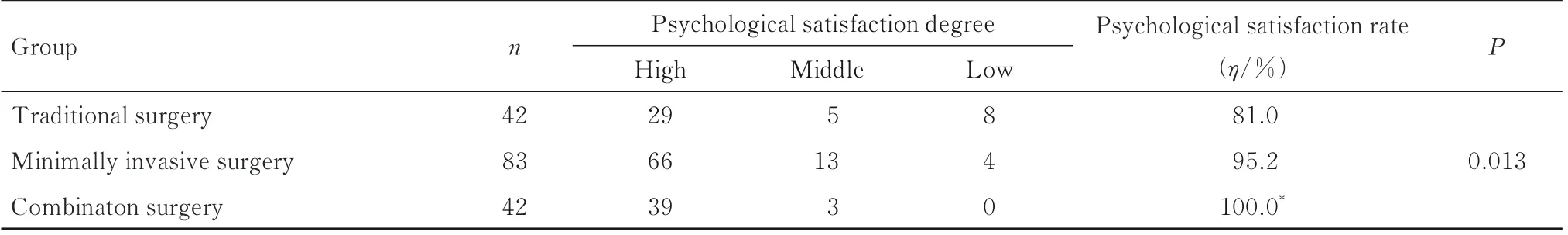
表9 3 组患者心理满意率Tab.9 Psychological satisfaction rates of patients in three groups
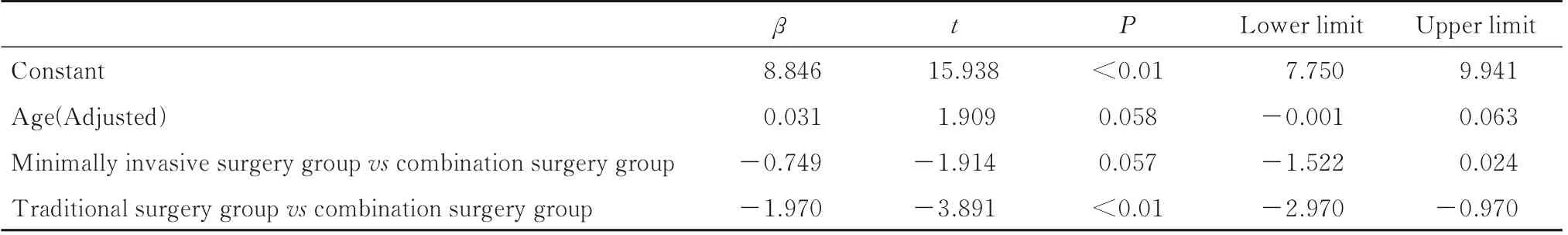
表10 年龄调整后3 组患者心理满意率比较结果Tab.10 Comparision results of psychological satisfaction rates of patients in three groups after adjustment of age
3 讨 论
随着生活节奏的加快和工作压力的增加,女性乳房肿瘤的发病率越来越高,且趋于年轻化[18]。女性对乳腺疾病越来越重视,体检筛查意识也越来越高[19]。其中20~40 岁的中青年女性大多数以乳房良性肿瘤为主,纤维腺瘤所占百分率最高为75%[20]。纤维腺瘤具有易多发和反复再发等特征,给年轻女性患者带来心理上和生理上的双重伤害[21],因此在临床确诊后,一般会建议患者将肿瘤彻底切除[2]。若要将多个肿瘤完全切除,一般需要造成多个手术切口,较多患者因担心术后乳房瘢痕过大和不够美观而延误诊治[22]。甚至因纤维腺瘤多发弥漫至整个乳房,最终导致乳房整体切除,使患者遭受巨大痛苦。随着医疗水平的发展,微创旋切术的优势逐渐显露。本研究结果显示:乳腺微创旋切术具有手术时间短,切口愈合时间短和术后恢复快等优势[23-24]。但是对于单侧乳房多发性(单侧乳房肿瘤≥5 个)同时又存在较大病灶(肿瘤最大径>3 cm)的患者,微创旋切术和传统开放手术联合的方式则可以将微创旋切术中无法彻底切除的较大病灶一并切除。本研究在对患者随访中发现:二者联合的手术方案具有手术切口少和患者满意度高的特点,术后乳房外观及皮肤触觉正常,并且取得了较理想的美容效果[25]。
本研究结果显示:3 组手术患者年龄比较差异有统计学意义,与传统手术组比较,微创手术组和联合手术组患者平均年龄较小,主要考虑年龄较小的女性对乳房外形美观程度要求更高,而部分年龄较大的患者更倾向于选择价格较低的传统手术治疗[8]。
本研究结果显示:调整年龄因素后,3 种手术方法在治疗单侧乳腺多发肿瘤且存在较大病灶时术后总并发症、血肿、瘀斑、明显瘢痕、感染及病灶残留等并发症发生率比较差异均无统计学意义。但在临床工作中,微创旋切术可以降低术后明显瘢痕的发生率。研究[26]显示:微创旋切术在切除较大病灶时,术中出血量明显增加,手术会造成较大的创伤,且易有肿瘤残留。因此建议微创旋切术切除的肿瘤最大径<2.5 cm[27]。若乳腺肿瘤较大,考虑残留风险也较大,即使已切除干净,也会因多方位反复旋切导致正常组织损伤较多,因此建议进行全面评估。结合最新超声引导下真空辅助乳腺活检手术专家共识及操作指南,超声引导下真空辅助乳腺活检手术适应证之一为有手术指征的乳房良性肿瘤(肿瘤最大径≤3 cm)切除[28]。本研究以3 cm为肿瘤最大径的分界,若肿瘤数≥5 个的多发肿瘤最大径≤3 cm,可以选择微创旋切术;肿瘤最大径>3 cm,可以选择传统开放手术;若二者同时存在,建议选择微创旋切和传统手术联合切除的方式。可保证患者不会因多个手术切口对乳房外形的改变而延误治疗,还可以将传统开放手术过程中发现暴露于手术视野中肿瘤最大径>3 cm 的肿瘤一并切除,电刀止血,联合手术的方式保证了术中出血量较少,又减小了手术切口。
综上所述,乳腺微创旋切术联合传统开放手术在乳腺多发肿瘤且存在较大病灶的治疗中疗效显著,与传统开放手术比较,联合手术可保持乳房外形,减少术后明显瘢痕,提高患者心理满意度;与微创手术比较,联合手术可减少术中出血量;联合手术有其独特优势,适合在特定人群中推广应用。
