器官移植术后结直肠癌的临床病理特征分析(附7例病例)*
2023-05-29王晔楼征孟荣贵季力强李书原郑阔金路龚海峰刘连杰郝立强张卫
王晔,楼征,孟荣贵,季力强,李书原,郑阔,金路,龚海峰,刘连杰,郝立强,张卫
海军军医大学第一附属医院肛肠外科 上海 200433
结直肠癌是世界上最常见的恶性肿瘤之一,发病率和死亡率分别居所有恶性肿瘤的第三位和第二位,对人类的健康造成了极大的威胁[1]。器官移植术后患者继发恶性肿瘤的风险增加,恶性肿瘤已成为器官移植术后患者死亡的第三大原因,仅排在心血管疾病和感染之后[2]。有研究发现器官移植人群中结直肠癌的发病率高于普通人群[3]。随着器官移植人数的增多,器官移植术后结直肠癌的发病人数也呈逐年上升趋势。因此,重视器官移植术后结直肠癌的预防和诊治,降低器官移植术后结直肠癌的发病率、死亡率,以及提高患者的生存率具有重要临床意义。本文总结分析器官移植术后结直肠癌的临床病理特征,旨在为临床早期诊治该类疾病提供策略与思路。
1 资料与方法
1.1 一般资料
收集2002年9月至2021年9月在海军军医大学第一附属医院肛肠外科进行根治性手术、术后病理证实为结直肠腺癌,且既往接受过器官移植术的患者的临床资料进行回顾性分析。共7例患者符合条件,均为男性;患者接受器官移植术的年龄为31~60岁,中位年龄为45(38,56)岁;患者诊断结直肠癌的年龄为42~63岁,中位年龄为58(45,62)岁;器官移植术后诊断为结直肠癌的间隔时间为2~17年,中位间隔时间为5(3,14)年,其中1 例为器官移植术后2年内诊断为结直肠癌,3 例为器官移植术后3~5年内诊断为结直肠癌,1 例为器官移植术后6~10年内诊断为结直肠癌,2 例为器官移植术后10年后诊断为结直肠癌;5 例为肾移植术后结直肠癌患者,1例为肺移植术后结直肠癌患者,1例为肝移植术后结直肠癌患者;2例患者的父亲曾患结直肠癌,其余患者家族史无特殊;患者的基本情况见表1。本研究经医院伦理委员会审核通过。
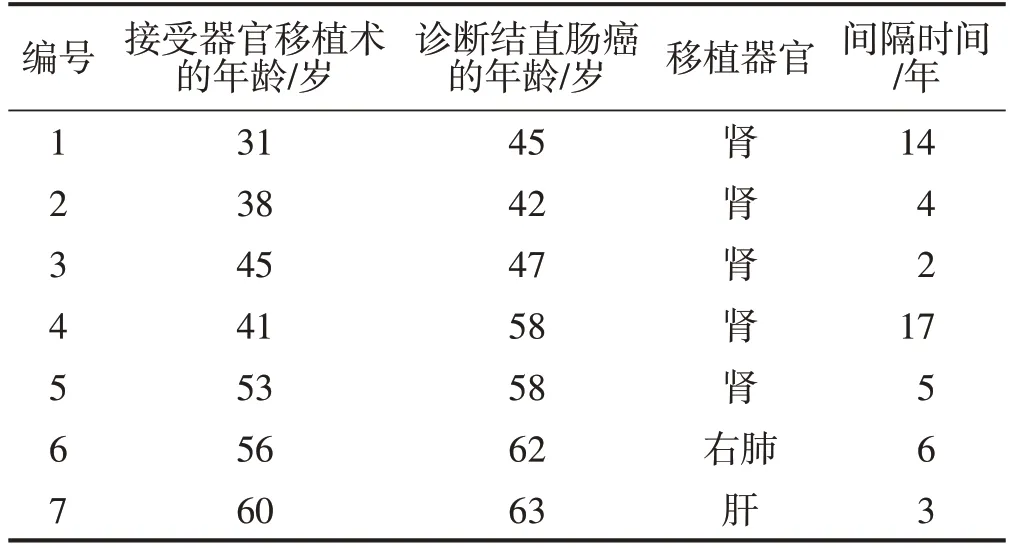
表1 患者的基本情况
1.2 纳入与排除标准
纳入标准:(1)年龄为18~65岁;(2)患者既往接受器官移植术;(3)诊断为结直肠癌,并进行根治性手术,术后病理证实为结直肠腺癌;(4)因结直肠癌就诊时未发生肿瘤远处转移;(5)术前评估完整,包括病史、术前结肠镜检查或直肠指诊、肿瘤学指标及影像学检查。排除标准:(1)既往有恶性肿瘤病史或同期合并其他恶性肿瘤者;(2)术前曾接受其他抗肿瘤治疗。
1.3 观察指标
观察记录器官移植术后结直肠癌患者的临床病理特征,包括首诊症状、术前血清癌胚抗原(CEA)水平、血清糖类抗原199(CA199)水平、肿瘤位置、肿瘤大小、术后病理分期、分化程度、肿瘤占肠腔周径。
1.4 统计学分析
选用SPSS 27.0 统计学软件对数据进行处理。计量资料以M(QL,QU)表示,计数资料以(n)表示。
2 结果
首诊症状为便血3 例,腹痛1 例,腹泻1 例,腹胀、呕吐1例,体检(结肠镜检查)异常1例。术前血清CEA 水平为1.61~123.20 ng/mL、中位血清CEA水平为5.12(1.76,10.28)ng/mL,术前血清CA199水平为4.79~184.96 U/mL、中位血清CA199 水平为18.59(9.37,135.60)U/mL,其中3 例患者术前血清CEA水平处于正常范围,5例患者术前血清CA199水平处于正常范围。肿瘤位于升结肠1例,降结肠1例,乙状结肠1 例,直乙交界1 例,直肠3 例。TNMⅢ期结直肠癌患者3例,Ⅱ期结直肠癌3例,Ⅰ期结直肠癌1 例;分化程度为低分化3 例,中—低分化1例,中分化3例;肿瘤占肠腔周径<1周2例,占肠腔周径1 周5 例。7 例器官移植术后结直肠癌患者的临床病理特征见表2。
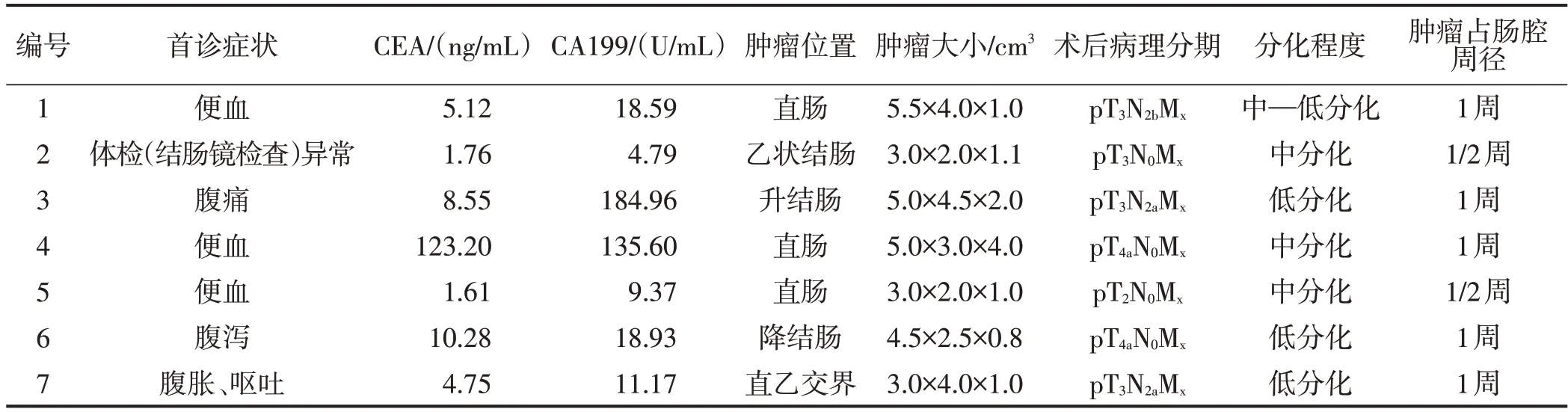
表2 器官移植术后结直肠癌患者的临床病理特征
3 讨论
随着经济、医疗水平的发展,越来越多的患者接受器官移植术,Lim 等[4]研究发现器官移植术后结直肠癌的发病率为1.8%,约为普通人群的3.2倍。因此,重视器官移植术后结直肠癌的预防和诊治,降低器官移植术后结直肠癌的发病率、死亡率,以及提高患者的生存率具有重要临床意义。
结直肠癌是一种具有多种致病机制的异质性疾病,涉及体细胞突变、基因融合以及表观遗传学改变等[5-7]。结直肠癌的发生通常由于基因突变导致异常的结直肠上皮细胞生长,从腺瘤性息肉通过获得性基因改变逐步发展为腺癌[2]。器官移植术后患者通常服用免疫抑制剂来降低排异反应,而免疫抑制影响了免疫途径或干扰了免疫监测过程,因此免疫抑制被认为是器官移植后新发恶性肿瘤风险增加的原因之一[2]。
器官移植相关原发疾病同样增加了结直肠癌的发病风险。肝移植的适应证包括非酒精性脂肪性肝病和原发性硬化性胆管炎,非酒精性脂肪性肝病可能会由于胰岛素抵抗、脂肪组织功能失调及肠道微生物群组成变化等因素致使结直肠癌发病风险增加[8-9],而原发性硬化性胆管炎患者结直肠癌的发生风险是普通人群的10 倍[10]。肺移植的主要原因包括肺囊性纤维化和慢性阻塞性肺疾病,肺囊性纤维化患者结直肠癌的发生风险似乎比一般人群高5~10倍[11],慢性阻塞性肺疾病的发病与吸烟密切相关,而吸烟是结直肠癌发生的危险因素之一[12],且有研究表明,慢性阻塞性肺疾病患者发生腺瘤性息肉的风险更高[13]。慢性肾功能衰竭是肾移植主要原因之一,慢性肾功能衰竭是肿瘤发生发展的高危因素[14-15]。
Safaeian 等[16]研究表明器官移植受者近端结肠癌的患病风险在器官移植术后2年内开始升高。此次研究也显示,器官移植术后结直肠癌最早的发病间隔时间为2年,因此器官移植受者的初步筛查建议在首次移植术后2年内进行,结肠镜检查是筛查的主要方法之一,结肠镜检查可早期发现和切除癌前息肉以降低结直肠癌的发病率。此外,识别早期结直肠癌,可有效降低器官移植受者进展为中晚期结直肠癌的风险,延长患者的预期寿命和提高患者的生活质量[16-17]。
此次研究发现,器官移植术后结直肠癌患者的主要症状是便血,因此,器官移植术后定期行粪便潜血试验,可有助于器官移植术后结直肠癌的早期筛查[17]。既往研究表明,血清CEA 和CA199 水平是术前检测结直肠癌及术后预测复发转移的重要肿瘤标志物[18-19]。但器官移植术后患者对此可能并不敏感,有3例患者术前血清CEA水平处于正常范围,5例患者术前血清CA199水平处于正常范围,3例患者术前血清CEA、CA199 水平均处于正常范围。因此,影像学检查及结肠镜检查对于器官移植术后结直肠癌的早期诊治,或许具有更为重要的意义。
本研究结果显示有3例患者发病部位在直肠,筛查直肠癌最简单、有效的方法就是直肠指诊,器官移植术后患者可定期进行直肠指诊检查,有利于直肠癌的早期发现,部分早期的直肠癌患者仅行局部切除术(内镜黏膜切除术或经肛门切除术)即可实现肿瘤根治,保留肛门的可能性要高于晚期直肠癌,保留肛门可显著改善器官移植术后结直肠癌患者的生活质量并减轻其心理障碍。粪便潜血试验、直肠指诊、结肠镜检查相互配合,是诊断和筛查结直肠癌的重要手段,联合应用有助于器官移植术后结直肠癌的早期筛查及治疗,可显著改善患者的预后。
此外,本研究结果显示器官移植术后结直肠癌患者肿瘤占肠腔周径均在1/2 周以上,其中5 例占肠腔约1 周,术后病理TNM 分期中pT3、pT4患者6 例,淋巴结转移患者有3例。国外一项研究表明,器官移植术后移植受者结直肠癌的发病率增高,且其结直肠癌的发病特点也不同于一般人群,包括平均诊断年龄较低、淋巴结转移多见,且疾病在较晚期被诊断[4]。器官移植术后结直肠癌的侵袭性更强,发展速度更快,因此早期诊治更为重要。
2例患者在术后1年内因肠梗阻和腹腔多发转移癌死亡,说明器官移植术后患者进展为晚期结直肠癌的风险较大,即使行根治性手术治疗,也不可避免术后复发。有研究报道根治性结直肠肿瘤切除术的患者中,约有30%的患者出现复发,肾移植术后新发的恶性肿瘤,大部分肿瘤进展迅速,超过50%的死亡发生在诊断后的第1年[4]。所以患者应在结直肠癌根治术后第1年内积极复诊,以便早期干预、治疗,延长预期寿命。
由于本研究为回顾性分析,且缺乏对照组,所以结论具有一定的局限性,不够全面、准确。其次,由于病例数量较少,部分病例时间较久,不能有效地分析器官移植术后结直肠癌的临床病理特征。未来需要对器官移植术患者进行前瞻性研究,以建立器官移植术后结直肠癌的预防及筛查方案。
综上所述,器官移植术后结直肠癌的发病时间多在5年以内,肿瘤多位于直肠,就诊时多处于局部进展期。因此,对于接受过器官移植术的人群,建议加强结直肠癌的早期诊断与治疗,以改善预后。
利益冲突声明全体作者均声明不存在与本文相关的利益冲突。