颈动脉中重度狭窄内膜切除术前后CTA定量参数的变化分析⋆
2023-05-25张健霞
许 灿 韩 枫 王 翠 张健霞
1.石家庄市第二医院医学影像科(河北 石家庄 050000)
2.石家庄市第二医院神经外科(河北 石家庄 050000)
3.河北省廊坊市大城县中医院放射科(河北 廊坊 065900)
颈动脉粥样硬化性狭窄或闭塞是造成缺血性脑卒中的主要原因,而防止严重的脑卒中发生,必须是防治结合,关键包括高危因素管控、内科规范系统的药物医治及外科系统的手术干预。其中主要手术方式包括颈动脉内膜切除手术(CEA)和颈动脉支架置入术(CAS),而迄今无科研证实CAS优于CEA,故CEA仍被看作是手术治疗颈动脉狭窄的“金术式”[1-2]。颈内动脉内膜剥脱术(CEA)是切除增厚的颈内动脉粥样硬化性斑块,预防由于斑块脱落引起一过性脑缺血发作或低灌注的一种方法。预防严重脑卒中发生关键是关注脑血管病的重点前移,因而CEA术后疗效的量化认定也成为了热点研究课题,CEA虽能剥除斑块、消除狭窄,并缓解症状型颈动脉狭窄病患的临床症状,但也有学者认为CEA用于治疗无症状病患时,其疗效明显弱于对症状型患者的医治[3-4]。为分析中重度狭窄CEA术的疗效,我院通过比较CEA术前患者电子计算机断层扫描血管造影(CTA)定量参数与彩色多普勒超声(CDUS)定量参数及其手术前后的变化,来判定CEA术用于颈动脉中重度狭窄的疗效与价值,现将结果报告如下。
1 资料与方法
1.1 一般资料收集2017年12月至2020年12月其间拟行CEA手术患者的筛查及术前术后检查数据。拟行CEA患者128例,其中女性62例,男性66例;年龄58~77岁,平均(68.73±8.24)岁;数字减影血管造影(DSA)显示颈动脉狭窄程度:中度狭窄41例,重度狭窄87例;无症状颈动脉狭窄10例,有症状颈动脉狭窄临床表现:头晕伴有短暂黑蒙60例,短暂性脑缺血发作38例,近期完全性卒中20例;其中合并高血压100例,血脂异常88例,糖尿病54例。研究开始前获医院医学伦理委员会批准(伦理批号2017-26号)。
1.2 纳入标准经DSA检查诊断[5]为单侧或双侧颈动脉粥样硬化性狭窄;伴有临床症状且颈动脉血管内径减少≥50%,无明显临床症状且颈动脉血管内径减少≥70%。狭窄率判断标准参照《颈动脉狭窄的诊断方法与介入治疗》中的相关标准[6];符合CEA手术指征[7],且均自愿行CEA手术;术前后均接受DSA、CTA、CDUS检查,相关随访影像学资料完整;获得研究对象及其家属的知情同意。
1.3 排除标准经诊断[6]颈动脉血管为轻度狭窄或完全闭塞;合并有严重肝肾功能不全;合并颅内动脉瘤,且有破裂风险;有严重手术禁忌症或碘过敏史等;入组前3个月内颅内有出血症状或严重出血倾向;入组前3周内有出现新发脑梗死;同时参与其他项目研究者。
1.4 方法
1.4.1 CDUS检查 分别于术前、术后随访时主要使用西门子Acusor oxana3超声诊断系统以频率为3~10MHz行CDUS检查。嘱病患取仰卧位,颈后垫枕,充分暴露颈动脉,由下而上扫描,分别观察、测量并记录两侧颈总动脉、颈内动脉颈段情况,重点观察颈内动脉内径长度和内-中膜厚度(0.9~12mm提示增厚)、管腔内有无斑块(血管壁局部是否增厚、隆起,向管腔突出。若有斑块,记录其位置、形态、长度、厚度及回声特征)、血管阻力指数,以判断血流动力学等。
1.4.2 CTA检查 分别于术前、术后随访时主要使用GE Optima68064排螺旋CT,飞利浦 Brilliance iCT128排螺旋CT机行CTA检查。嘱病患取仰卧位,颈后垫枕,充分暴露颈动脉,同时嘱病患禁吞咽。使用高压注射器经右侧肘静脉以4.0~4.5mL/s速率注射3.5mg/mL碘海醇60mL-80mL,使用对比剂团注追踪技术自主动脉弓下1厘米扫描至颅顶部扫描,采集原始数据后双侧颈内动脉及椎动脉全程由CT后处理软件处理,以获得MPR(多平面重组)、CPR(曲面重组)、MIP(最大密度投影)、VR(容积再现)等图像。
1.4.3 手术方法 术前行常规准备,使病患术前生命体征趋近正常。所有病患行CEA时先治疗严重狭窄和症状严重侧,气管插管全麻,临时开放颈内动脉,静脉给药肝素化,选取在中膜的外部、外弹力层下按血管狭窄程度及斑块远心端长度对动脉斑块完成剥离。显微镜下远端内膜修剪齐整,颈动脉切口连续缝合,行标准CEA术后,顺次开放颈外动脉、颈总动脉及颈内动脉阻断夹。术后24h内在重症加强护理病房常规监测血压和神经系统情况,皮下留置引流管观测48h引流液颜色及数量。
1.4.4 图像分析 记录术前CDUS及CTA两种检查方式对颈动脉狭窄的影像学诊断结果,并开展与DSA诊断结果诊断效能对照分析。所有患者均实行3个月的术后随访调查,每月1次利用电话、访视及复查等形式观察手术恢复及症状转变状况,术后第3个月行CDUS及CTA两种检查,并将检查结果当作术后对照的随访结果。颈动脉狭窄程度判断标准如下:⑴ CDUS检查颈动脉狭窄段收缩期峰值血流速度(PSV)、舒张末期血流速度(EDV)[8]:轻度狭窄:动脉内径相对术前减少<30%,PSV<125cm/s,EDV<40cm/s;中度狭窄:30%≤动脉内径相对术前减少≤70%,125cm/s
1.5 统计学方法采用SPSS 22.0进行统计分析,计数资料以率(%)表示;计量资料以()表示,组内对比采用配对t检验,一致性分析以Kappa检验,P<0.05为差异有统计学意义。
2 结果
2.1 CTA评估颈动脉狭窄程度的价值分析经一致性分析证实,CTA评估颈动脉狭窄程度的灵敏度为95.40%,特异度为85.37%,准确率为92.19%,阳性预测值为93.26%,阴性预测值为89.74%,Kappa为0.818。见表1。

表1 患者术前CTA检查颈动脉狭窄检出情况
2.2 CDUS评估颈动脉狭窄程度的价值分析经一致性分析证实,CDUS评估颈动脉狭窄程度的灵敏度为94.25%,特异度为73.17%,准确率为87.50%,阳性预测值为88.17%,阴性预测值为85.71%,Kappa为0.701。见表2。
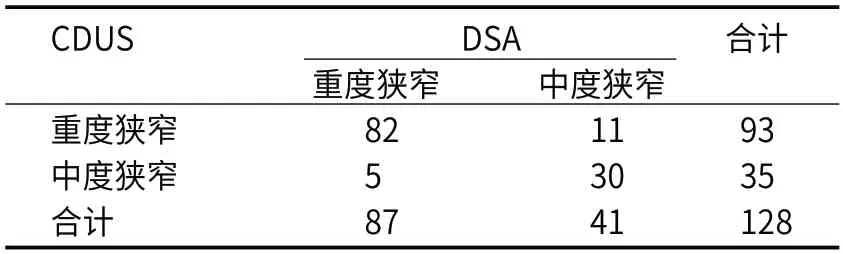
表2 患者术前CDUS检查颈动脉狭窄检出情况
2.3 CEA术前后CTA及CDUS定量参数比较本研究手术成功104例,手术失败24例,手术成功率为81.25%。104例患者术前存在多发狭窄,CTA、CDUS检查显示多数病患均存在粥样硬化性斑块,管腔呈局限性或节段性狭窄,能清楚观测狭窄程度及累及长度。术后患者斑块消失或变小,部分管壁有少量斑块残留,狭窄程度明显改善。CTA能精准显示管腔的狭窄程度,同时能显示斑块性质,是否稳定,可显示部分管壁表面溃疡情况,而CDUS难以显示溃疡。术后CTA检查参数显示狭窄远端直径及最小残余直径均显著大于术前,差异有统计学意义(P<0.05);术后CDUS检查参数显示PSV及EDV均显著小于术前,差异有统计学意义(P<0.05)。见表3。
3 讨论
现阶段临床经验表明,症状性或非症状性颈动脉严重狭窄将会造成脑血管意外,或将引起认知功能损害,同时也与缺血性脑卒中的发生、发展息息相关[10-11]。因颈动脉狭窄初次产生短暂性脑缺血后,若未经医治,或将发展为完全卒中,而CEA能消除重度狭窄,避免短暂性脑缺血发展为完全卒中[12-13]。虽然CEA被公认为是治疗颈动脉狭窄的最佳方法,但在术后疗效的判定上仍有不同观点[14-15]。所以对患者行CEA术前及术后的影像学检查,分析对应定量参数在手术前后的变化变得尤为重要。
本研究结果显示,CTA和CDUS均能于术前评估患者颈动脉狭窄程度,且与DSA检查结果一致性较高,提示CTA和CDUS均适宜于诊断颈动脉狭窄程度。虽DSA是颈部血管狭窄检查“金标准”,但属侵入性检查,检查费用较高,病患接受度较低,且检查禁忌多、检查辐射较高,有一定致残、致死风险,故临床覆盖率较低[16]。
CDUS诊断颈动脉粥样硬化性狭窄主要具备便捷、经济、无创伤等优点,也有研究证实CDUS诊断不规则型斑块的灵敏度、特异度、阳性预测值、阴性预测值的准确率均在80%以上[17]。而本结果中CDUS诊断的特异度仅为73.17%,考虑原因为CDUS诊断结果的精准性与操作者的技术能力息息相关,检查结果受医生操作技术、诊疗经验、专业知识积累等主观影响较大,受体位及检查部位影响,CDUS仅能显示部分颈总动脉、颈内动脉颈段、颈外动脉,对全部颈内动脉颈段及颅内段血管观察受限。
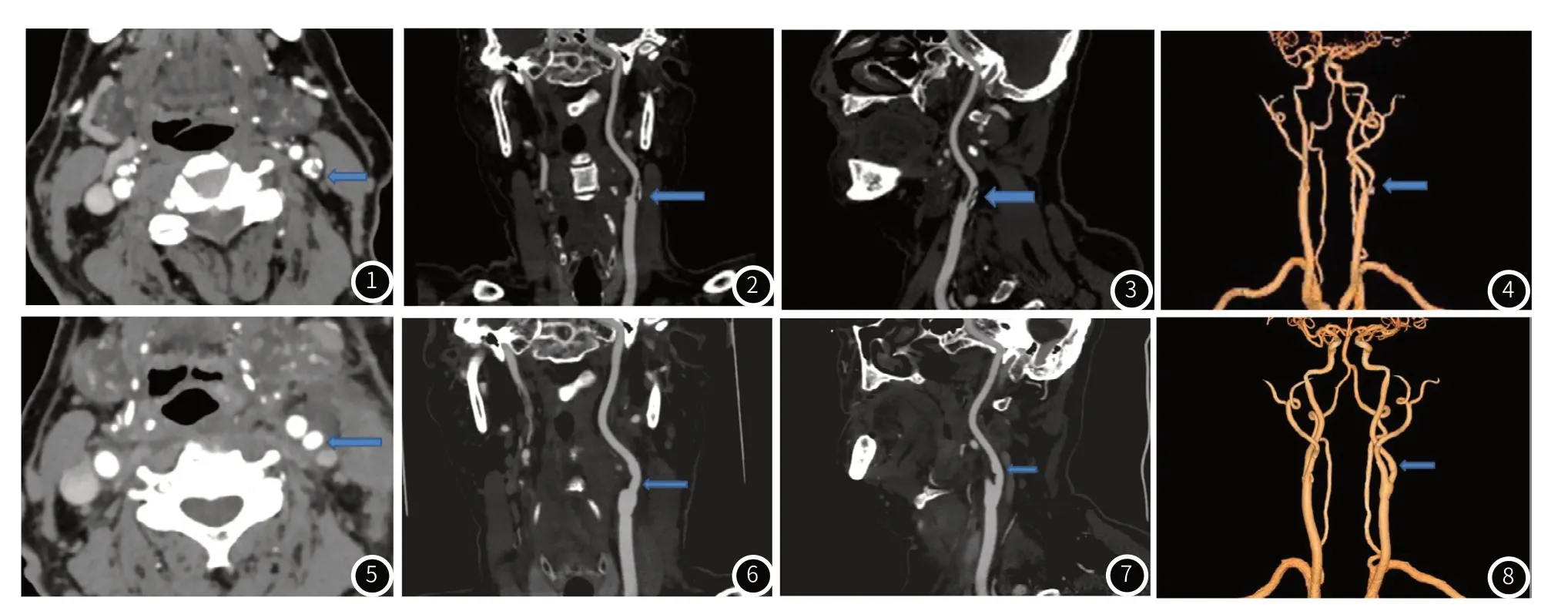
行CEA患者术前及术后CTA检查图像。注:图1 CEA术前CTA轴位图像(左侧颈内动脉混合斑块,管腔中度狭窄);图2 CEA术前曲面重建图像(左侧颈内动脉混合斑块,管腔中度狭窄);图3 CEA术前曲面重建图像(左侧颈内动脉混合斑块,管腔中度狭窄);图4 CEA术前VR图像(左侧颈内动脉混合斑块,管腔中度狭窄);图5 CEA术后轴位图像(左侧颈内动脉管腔无明显狭窄,造影剂充盈良好);图6 CEA术后曲面重建图像(左侧颈内动脉管腔无明显狭窄);图7 CEA术后曲面重建图像(左侧颈内动脉管腔无明显狭窄);图8 CEA术后VR图像(左侧颈内动脉管腔无明显狭窄)。
CTA作为微侵袭性检查方式,同时具备扫描速度快、空间分辨率高等优势,随着设备的先进化及智能化,可实现一次扫描伴多种后处理方式,对于同一病变可多方向任意层面显示,多角度观测,可准确评估颈动脉狭窄的程度和累及范围,并能辨别管腔内粥样硬化斑块的性质,判断其稳定性[18]。CTA检查注射一次对比剂,即可得到颈部血管及颅内血管的全貌,包括颈总动脉、颈内动脉颈段及颅内段、椎动脉、基底动脉、大脑前动脉、大脑中动脉、大脑后动脉,了解交通动脉的开放情况,了解颅内动脉血管侧支循环等情况,对全面评估患者头颈部血管狭窄情况及脑血管代偿情况起了重要的作用,有利于术前评估及术后预判。CTA检查也有部分受限,比如对造影剂过敏、有严重心衰及肝肾功能不全,均为其禁忌症。本研究结果中,CTA评估颈动脉狭窄程度除特异度较高外,其余如灵敏度、准确率、阳性预测值为、阴性预测值与Kappa均不同程度的优于CDUS检查结果,证实了CTA用于评估颈动脉狭窄程度的价值,此与蓝玉[9]等研究结果相似。因此对颈动脉粥样硬化性狭窄的早期发现和精准诊断具备较高的临床应用价值,还可当作手术治疗后的随访检查方式之一。
本次研究中,部分患者在CTA检查中同时配合脑灌注(CTP)扫描,对于患者的术前评估起了重要的作用。通过血流量CBF、血容量CBV、达峰时间Tmax、平均通过时间TTP等参考指标,能够更完美的判断患者颅内供血情况,是否属于脑缺血状态、判断脑梗死前期分期,更进一步了解脑血管代偿情况,也可作为术前评价及术后评估的随访检查方式之一。
本研究结果显示,术后3个月由CDUS检查的PSV及EDV均显著低于术前,由CTA检查的狭窄远端直径及最小残余直径均显著高于术前,提示CEA用于治疗颈动脉狭窄具有显著疗效。CEA术通过切除颈动脉内膜粥样硬化性斑块,根本性解除颅外颈动脉狭窄,避免斑块脱落和栓塞,降低缺血性脑卒中发生的风险。同时扩大颈动脉管腔,狭窄远端直径及最小残余直径因而获得显著增大,血流直接路径得以恢复,改善了血流动力学异常状态,进而实现病变侧血管的血运重建,病变侧颈内动脉流速明显降低,故PSV、EDV的测定结果显示二者均显著下降,证实脑颈血供恢复了正常[19-20]。同时CTP的参数CBF、CBV逐渐正常,Tmax、TTP减低,脑灌注明显得到改善,患者脑缺血或卒中的临床症状得到明显减轻,甚至消失。
综上,CTA和CDUS均适宜于诊断颈动脉狭窄程度,分析CTA在CEA术前及术后检查出的定量参数变化,可用于评估CEA治疗颈动脉狭窄后的疗效,能够准确反映出CEA术后患者颈动脉管腔的改善程度,值得临床推广运用。
