MELD-AFP联合评分等对慢加急性肝衰竭患者预后的预测价值及预后影响因素分析
2023-04-29张蒲阳刘丽娟李金金蔡金贞苟卫许传屾牛庆慧
张蒲阳 刘丽娟 李金金 蔡金贞 苟卫 许传屾 牛庆慧
[摘要] 目的 探討终末期肝病模型(MELD)-甲胎蛋白(AFP)联合评分等对慢加急性肝衰竭(acute-on-chronic liver failure,ACLF)患者预后的预测价值,并分析该病患者预后的影响因素。方法 回顾性分析2015年9月—2021年9月青岛大学附属医院和青岛市第六人民医院收治的ACLF患者的临床资料,根据确诊第90天时预后情况分为存活组和死亡组,分析ACLF患者预后的影响因素,并分析血清AFP、MELD评分及MELD-AFP联合评分在患者短期预后预测方面的效能。结果 共纳入159例ACLF患者,确诊第28天时存活患者129例,死亡患者30例;确诊第90天时存活患者111例,死亡患者48例。血清AFP水平、乳酸脱氢酶水平、红细胞计数、血红蛋白水平、谷丙转氨酶/谷草转氨酶(谷丙/谷草)比值、尿素氮/肌酐比值、MELD评分是影响ACLF患者确诊第90天时预后的独立因素。与MELD评分相比,MELD-AFP评分对ACLF患者确诊第90天时的存活情况预测效能更好(AUC=0.81)。结论 血清乳酸脱氢酶水平、尿素氮/肌酐比值、谷丙/谷草比值、红细胞计数、血清AFP水平、血清血红蛋白水平升高与ACLF患者确诊后第90天时的预后情况密切相关。MELD-AFP联合评分能够明显优化传统MELD评分在ACLF患者短期预后方面的预测效能。
[关键词] 慢加急性肝功能衰竭;模型,理论;终末期肝病;甲胎蛋白类;预后;危险因素
[中图分类号] R575.3
[文献标志码] A
VALUE OF COMBINED SCORE OF MODEL FOR END-STAGE LIVER DISEASE AND ALPHA-FETOPROTEIN IN PREDICTING THE PROGNOSIS OF PATIENTS WITH ACUTE-ON-CHRONIC LIVER FAILURE AND INFLUENCING FACTORS FOR PROGNOSIS \ ZHANG Puyang, LIU Lijuan, LI Jinjin, CAI Jinzhen, GOU Wei, XU Chuanshen, NIU Qinghui (Department of Hepatology, The Affiliated Hospital of Qingdao University, Qingdao 266003, China)
[ABSTRACT] Objective To investigate the value of the combined score of Model for End-Stage Liver Disease (MELD) and alpha-fetoprotein (AFP) in predicting the prognosis of patients with acute-on-chronic liver failure (ACLF) and the influencing factors for the prognosis of patients with ACLF. Methods A retrospective analysis was performed for the clinical data of the patients with ACLF who were admitted to The Affiliated Hospital of Qingdao University and The Qingdao Sixth Peoples Hospital from September 2015 to September 2021, and according to the prognosis on day 90 after diagnosis, they were divided into survival group and death group. The influencing factors for the prognosis of ACLF patients were analyzed, as well as the performance of serum AFP level, MELD score, and MELD-AFP combined score in predicting the short-term prognosis of patients. Results A total of 159 patients with ACLF were enrolled; 129 patients survived and 30 patients died on day 28 after diagnosis, while 111 patients survived and 48 patients died on day 90 after diagnosis. Serum AFP level, lactate dehydrogenase level, red blood cell count, hemoglobin level, alanine aminotransferase/aspartate aminotransferase ratio, urea nitrogen/creatinine ratio, and MELD score were independent influencing factors for the prognosis of ACLF patients on day 90 after diagnosis. Compared with MELD score, MELD-AFP combined score had better performance in predicting the prognosis of ACLF patients on day 90 after diagnosis, with an area under the ROC curve of 0.81. Conclusion Increases in serum lactate dehydrogenase level, urea nitrogen/creatinine ratio, alanine aminotransferase/aspartate aminotransferase ratio, red blood cell count, serum AFP level, and serum hemoglobin level are closely associated with the prognosis of ACLF patients on day 90 after diagnosis. MELD-AFP combined score significantly optimizes the performance of traditional MELD score in predicting the short-term prognosis of ACLF patients.
[KEY WORDS] Acute-on-chronic liver failure; Model, theory; End-stage liver disease; Alpha-fetoprotein; Prognosis; Risk factors
慢加急性肝衰竭(acute-on-chronic liver fai-lure,ACLF)患者具有起病急、进展快、病情重等特点,90 d内无肝移植的病死率为50%~90%[1-2],在我国ACLF是肝病患者死亡的主要原因[3]。肝移植术虽能有效降低ACLF患者病死率,但因肝源短缺、费用高昂等原因,限制了临床上肝移植术的广泛应用[4]。因此尽早发现影响ACLF患者预后的相关危险因素,对准确把握患者内科治疗时机及预后评估尤为重要。目前国内外有多种评分对ACLF患者的预后进行预测,如终末期肝病模型(MELD)评分、MELD衍生评分、亚太肝脏病研究学会慢加急性肝衰竭研究联盟(AARC)评分及PATA评分等[5-7],但因每一种评分模型针对的对象不同,致其预测效能也存在差异,目前尚未有准确预测ACLF患者预后的评分模型。本研究拟对影响ACLF患者短期预后的独立危险因素进行分析,并将MELD评分与MELD-甲胎蛋白(AFP)联合评分的预测效能进行比较,旨在分析MELD-AFP联合评分等对ACLF患者短期预后的预测效能。
1 资料与方法
1.1 资料来源
收集2015年9月1日—2021年9月1日青岛大学附属医院及青岛市第六人民医院收治的159例ACLF患者的临床资料。纳入标准:所有患者均符合《肝衰竭诊治指南(2018年版)》中的诊断标准[4]。排除标准:①患者年龄<18岁,②合并各脏器恶性肿瘤、血液系统疾病及其他严重影响生命的基础疾病者,③妊娠及哺乳期妇女,④长期接受抗凝药物治疗者,⑤入院90 d内失访者,⑥自动放弃治疗或治疗依从性差者,⑦此次住院目的为行肝移植术者。
收集所有患者的临床资料。①一般资料:年龄、性别、病因、诱因及并发症发生情况等。②血清学指标:入院时的血常规、肝功能指标、肾功能指标、血凝指标、血清AFP水平以及乙肝病毒DNA载量等。③生存情况:记录ACLF患者确诊第28天及第90 天时的生存情况及死亡发生时间,并根据确诊第90天时的预后情况,将所有患者分为存活组和死亡组,其中将90 d以内行肝移植术的患者归为死亡组。④以确诊ACLF第90天时的血清AFP水平截断值为分界线,将患者分为高AFP水平组和低AFP水平组。
1.2 统计学方法
采用SPSS 25.0统计软件对数据进行分析。正态分布的计量资料采用x?±s表示,两组间比较采用两独立样本t检验;非正态分布的计量资料采用M(P25,P75)表示,两组间比較采用秩和检验。计数资料以例(率)表示,组间比较采用χ2或Fisher确切概率法。以Kapfan-Meier(KM)生存曲线分析血清AFP水平、MELD评分及二者联合评分预测ACLF患者预后方面的效能。分别绘制受试者工作特征曲线(ROC)以分析血清AFP水平、MELD评分以及MELD-AFP联合评分对ACLF患者短期预后的预测价值。以曲线下面积(AUC)>0.7提示具有应用价值,0.8~0.9表示预测准确性高。以P<0.05为差异有统计学意义。
2 结果
2.1 存活组和死亡组患者一般资料比较
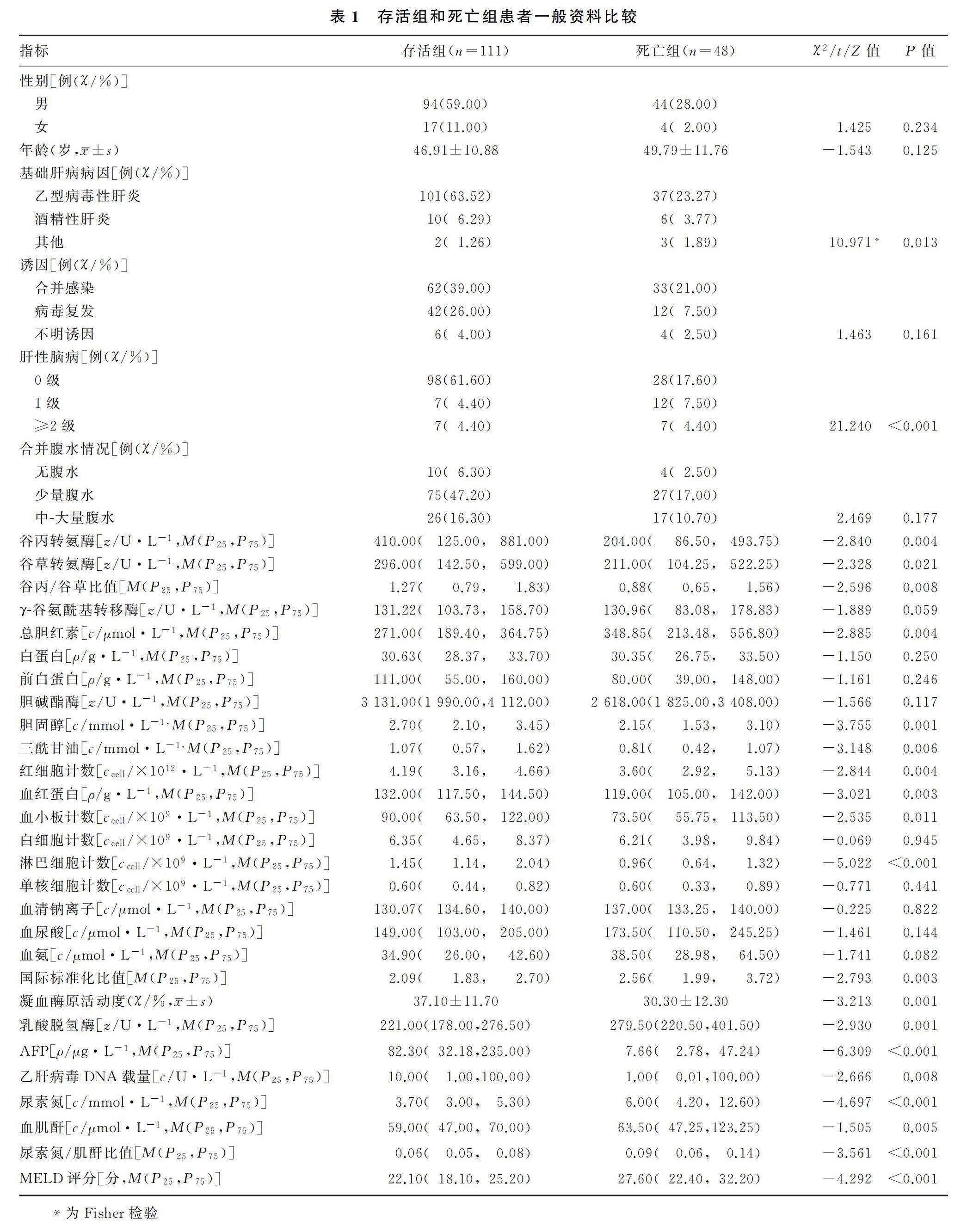
所有ACLF患者确诊第28天时,死亡组患者30例(19%),其中行肝移植患者5例;确诊第90天时,死亡组患者48例(30%),其中行肝移植患者8例。两组患者基础肝病的病因、肝性脑病、谷丙转氨酶水平、谷草转氨酶水平、谷丙转氨酶/谷草转氨酶(谷丙/谷草)比值、总胆红素水平、胆固醇水平、三酰甘油水平、红细胞计数、血红蛋白水平、血小板计数、淋巴细胞计数、国际标准化比值、凝血酶原活动度、乳酸脱氢酶水平、AFP水平、乙肝病毒DNA载量、尿素氮水平、血肌酐水平、尿素氮/肌酐比值、MELD评分比较差异有显著性(t=-3.213,χ2=1.425~21.240,Z=-6.309~-1.505,P<0.05)。其余指标两组相比差异无显著性(P>0.05)。见表1。
2.2 ACLF患者预后因素多元COX风险回归分析
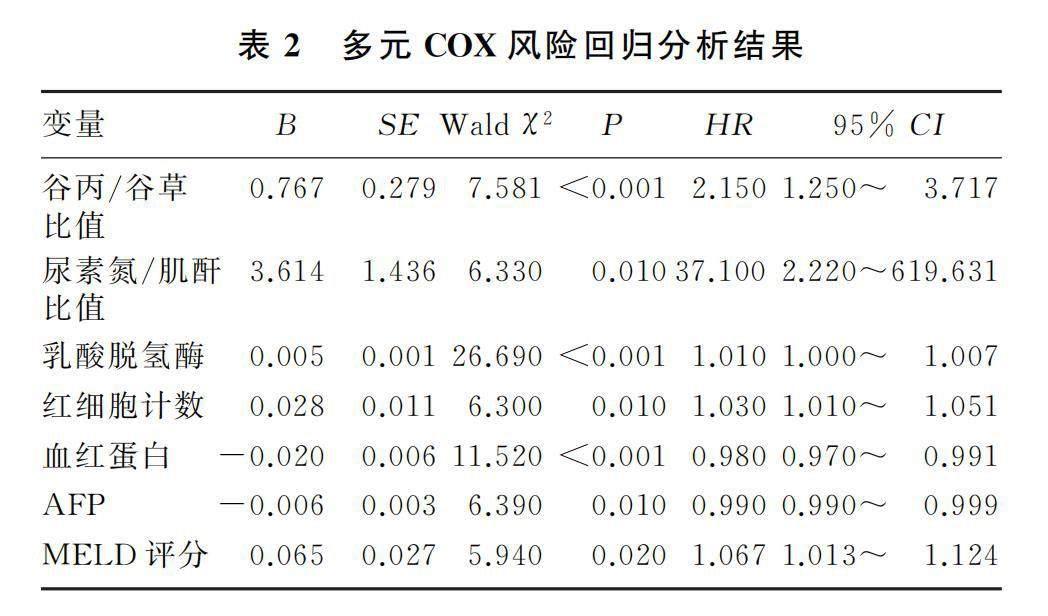
将上述单因素分析有统计学意义的指标作为自变量,将确诊ACLF第90天时患者是否死亡(死亡=1,存活=0)及死亡时间作为因变量,进行COX风险回归分析,结果显示血清中谷丙/谷草比值、红细胞计数、乳酸脱氢酶水平、尿素氮/肌酐比值以及MELD评分升高为ACLF患者预后的独立危险因素,血清血红蛋白水平、AFP水平升高为独立保护性因素。见表2。
2.3 存活组和死亡组ACLF患者血清AFP水平及MELD评分比较
存活组ACLF患者血清AFP水平82.3 μg/L,MELD评分为27.6分,死亡组ACLF患者血清中AFP水平为7.655 μg/L,MELD评分为22.1分,两组比较差异均具有显著意义(Z=-6.309、-4.292,P<0.05)。
2.4 血清AFP水平对ACLF患者预后的预测价值
血清AFP水平在预测ACLF患者第28天时存活情况的AUC为0.78(95%CI=0.700~0.850),特异度为84%,灵敏度63%,截断值为10.98 μg/L;血清AFP水平在预测ACLF患者第90天时的存活情况的AUC为0.81(95%CI=0.767~0.891),特异度为91%,灵敏度为65%,截断值为11.00 μg/L。将患者按照确诊ACLF第90天时的血清中AFP水平的截断值设置为高AFP水平组(AFP水平>11 μg/L)和低AFP水平组(AFP水平≤11 μg/L),对两组患者预后情况进行KM生存分析,结果显示高AFP水平组与低AFP水平组患者预后情况比较差异具有显著性(Log Rank χ2=62.372,P<0.05)。
2.5 MELD及MELD-AFP联合评分对ACLF患者预后的预测分析
MELD评分预测ACLF患者确诊第28天时的存活情况的AUC为0.79(95%CI=0.832~0.930),特異度为65%,灵敏度为86%,截断值为14.55分;MELD评分预测ACLF患者确诊第90天时存活情况的AUC为0.70(95%CI=0.823~0.932),特异度为67%,灵敏度69%,截断值为14.64分。
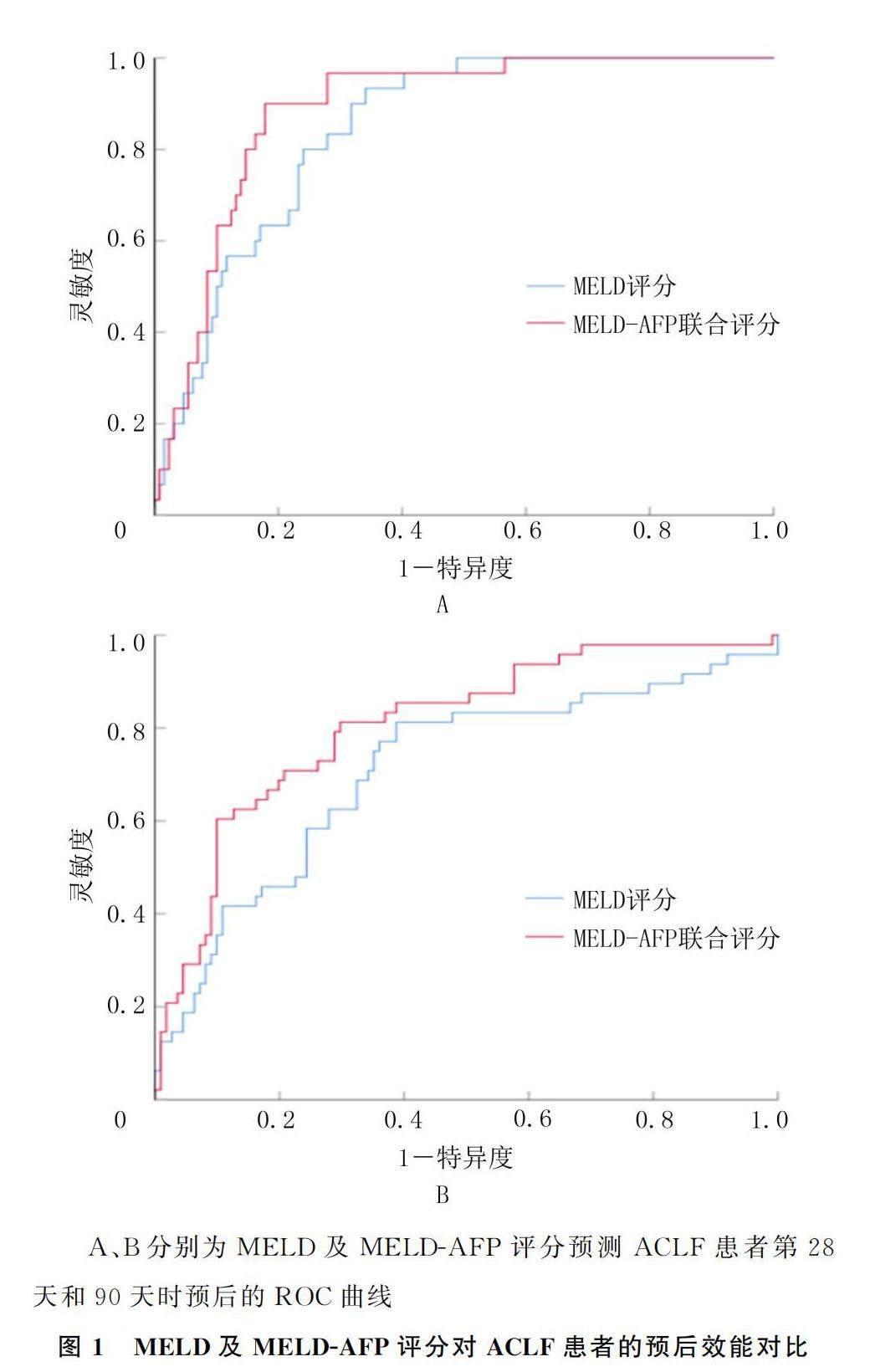
根据多元COX风险回归分析相关系数计算MELD-AFP联合评分。MELD-AFP联合评分(第28天)=0.084×MELD-0.013×AFP,AUC=0.84(95%CI=0.384~0.936),特异度为89%,灵敏度为72%,截断值为0.9986。MELD-AFP联合评分与MELD评分ROC曲线比较差异具有显著性意义(Z=-6.273,P<0.05),见图1A。MELD-AFP联合评分(第90天)=0.067×MELD-0.007×AFP,AUC=0.81(95%CI=0.860~0.950),特异度82%,灵敏度68%,截断值为0.70。MELD-AFP联合评分与MELD评分ROC曲线比较差异具有显著性(Z=-6.134,P<0.05),见图1B。
3 讨论
ACLF是终末期肝病的一种常见类型,短期预后差[8-9],患者常因临床治疗不及时而致预后不良。因此尽早发现影响ACLF患者预后的相关危险因素,对准确把握患者内科治疗时机及准确评估预后尤为重要。以往关于ACLF患者预后评分研究中,没有包含反映肝脏再生的相关指标,因此纳入反映肝脏再生相关指标的综合预后评分系统还需进一步探讨。
本研究根据ACLF患者确诊第90天时的预后情况分为存活组及死亡组,因肝移植为ACLF患者内科治疗无效而采取的一种治疗手段,故在进行生存情况分析时,将行肝移植术的患者归为死亡组。
本研究中ACLF患者确诊第28天及90天时死亡者构成比分别为19%和30%。确诊ACLF第90天时死亡患者较28天时明显增加,因此对确诊ACLF第90天时的预后预测更为重要。本研究使用临床常用的预测ACLF患者预后的评分(MELD评分)与反映肝脏再生的指标(血清AFP)联合,以期能够更为准确地预测ACLF患者的预后情况。
MELD评分最早是由MALINCHOC等[10]提出的,当MELD评分>30分时,ACLF患者在确诊90 d内的病死率明显升高[11]。一项针对4 732例ACLF患者的Meta分析结果显示,MELD评分对ACLF患者预后的预测效能明显优于Child-Turcotte-Pugh评分(CTP)等,对ACLF患者确诊第90天时的预后的预测效能最高(AUC=0.82)[12]。本研究结果显示,MELD评分在预测ACLF患者第28天时预后的AUC为0.79,在预测患者第90天时预后的AUC为0.70,以上结果表明MELD评分能够很好预测ACLF患者的短期预后。
血清AFP是胎儿体内的一种糖蛋白,在成人外周血中难以检出。AFP参与了肝细胞的增殖调控过程,在某些异常情况下(如生殖腺恶变及肝细胞损伤等),肝细胞增生活跃,血清中的AFP含量迅速升高[13],目前临床上血清AFP水平主要用于肝细胞癌的诊断方面[14-15],血清AFP水平>400 μg/L是原发性肝癌的诊断标准之一。ACLF患者体内血清AFP水平显著升高,在排除肿瘤相关性疾病后,可能是患者肝脏对损伤产生的保护性应答反应,能够帮助机体更好应对损伤[16]。最新研究数据表明,血清中AFP水平与ACLF患者的预后密切相关,血清中AFP水平大幅度升高(AFP≥200 μg/L)较其略微升高(AFP<200 μg/L)和正常的患者病死率更低[17],可以作为评价ACLF患者行人工肝治疗后存活情况的预测因子[18]。将AFP进一步量化后发现,lgAFP≥2预示着患者生存时间更长[19]。另外将ACLF患者血清中的AFP水平分为3个等级,即AFP<20 μg/L、20 μg/L≤AFP<200 μg/L以及AFP≥200 μg/L,发现AFP≥200 μg/L组患者快速恢复概率增加,且入院后血清AFP水平的动态升高、动态升高速度及程度也与ACLF患者能否在4周内快速恢复密切相关[20]。不同分期ACLF患者的血清AFP水平也与患者的短期预后相关[21]。此外,将血清AFP与其他指标联合形成的预测ACLF患者预后的新评分,如血清AFP水平联合凝血酶原活动度、血清前白蛋白联合血清AFP水平等评分体系,对ACLF患者预后情况的预测效能也较高[22]。本研究结果示ACLF患者存活组较死亡组血清中的AFP水平更高,AFP≥11 μg/L的ACLF患者在确诊第90天时的预后更好。纳入血清AFP水平指标的MELD-AFP联合评分能够明显提高MELD评分对ACLF患者短期预后的预测效能。
本研究对159例ACLF患者预后相关独立影响因素分析时发现尿素氮/肌酐比值、血清乳酸脱氢酶水平、红细胞计数、血清血红蛋白水平也是ACLF患者短期内(90 d)预后的独立影响因素。但是对于ACLF患者来讲以上指标缺乏特异性,在其他疾病的血清中上述指标水平也会有所变化,而MELD评分及血清AFP水平能够特异性地反映ACLF患者肝脏功能,因此进一步分析了MELD-AFP联合评分对ACLF患者的预后预测效能。
综上所述,血清AFP水平及MELD评分是预测ACLF患者短期预后的独立影响因素。MELD-AFP联合评分纳入了能够反映肝脏再生功能的血清AFP水平这一指标,能够显著优化MELD评分对ACLF患者短期预后情况的预测效能,但其预测的准确性还有待大样本、多中心试验来进行验证。
伦理批准和知情同意:本研究涉及的所有试验均已通过青岛大学附属医院医学伦理委员会的审核批准(文件号QYFYWZLL27121)。所有试验过程均遵照《人体医学研究的伦理准则》的条例进行。受试对象或其亲属已经签署知情同意书。
作者声明:张蒲阳、牛庆慧参与了研究设计;张蒲阳、李金金、刘丽娟、蔡金贞、苟卫、许传屾参与了论文的写作和修改。所有作者均阅读并同意发表该论文,且均声明不存在利益冲突。
[参考文献]
[1]张宸溪,耿嘉蔚,谢青. 慢加急性肝衰竭全球疾病负担及地域性差异研究进展[J]. 肝脏, 2021,26(4):355-358.
[2]LALEMAN W, VERBEKE L, MEERSSEMAN P, et al. Acute-on-chronic liver failure: Current concepts on definition, pathogenesis, clinical manifestations and potential therapeutic interventions[J]. Expert Rev Gastroenterol Hepatol, 2011,5(4):523-537.
[3]ARROYO V, MOREAU R, JALAN R. Acute-on-chronic li-ver failure[J]. N Engl J Med, 2020,382(22):2137-2145.
[4]中華医学会感染病学分会肝衰竭与人工肝学组,中华医学会肝病学分会重型肝病与人工肝学组. 肝衰竭诊治指南(2018年版)[J]. 中华传染病杂志, 2019,37(1):1-9.
[5]YU M X, LI X Y, LU Y X, et al. Development and validation of a novel risk prediction model using recursive feature elimination algorithm for acute-on-chronic liver failure in chronic he-patitis B patients with severe acute exacerbation[J]. Front Med (Lausanne), 2021,8:748915.
[6]SHEN Y, LIU Y M, WANG B, et al. External validation and comparison of six prognostic models in a prospective cohort of HBV-ACLF in China[J]. Ann Hepatol, 2016,15(2):236-245.
[7]CHOUDHURY A, JINDAL A, MAIWALL R, et al. Liver failure determines the outcome in patients of acute-on-chronic liver failure (ACLF):Comparison of APASL ACLF research consortium (AARC) and CLIF-SOFA models[J]. Hepatol Int, 2017,11(5):461-471.
[8]易慧敏,刘剑戎,陆平兰,等. 成人慢加急性肝衰竭肝移植围手术期管理专家共识[J]. 器官移植, 2020,11(5):533-542.
[9]RODRGUEZ-OTERO P, MATEOS M V, MARTNEZ-LPEZ J, et al. Early myeloma-related death in elderly patients: Development of a clinical prognostic score and evaluation of response sustainability role[J]. Leukemia, 2018,32(11):2427-2434.
[10]MALINCHOC M, KAMATH P S, GORDON F D, et al. A model to predict poor survival in patients undergoing transju-gular intrahepatic portosystemic shunts[J]. Hepatology, 2000,31(4):864-871.
[11]刘艳梅,刘先进,陈智娴,等. 不同评分系统判断乙型肝炎慢加急性肝衰竭预后的价值[J]. 中华传染病杂志, 2015,33(12):737-741.
[12]ZHENG Y X, ZHONG X, LI Y J, et al. Performance of scoring systems to predict mortality of patients with acute-on-chronic liver failure: A systematic review and meta-analysis[J]. J Gastroenterol Hepatol, 2017,32(10):1668-1678.
[13]杜菲,杨玉香,强丽,等. MELD、CTP评分及MLR联合预测人工肝治疗慢加急性肝衰竭预后的临床研究[J]. 重庆医学, 2022,51(20):3516-3520.
[14]孙恒亮,濮忠建. 血清甲胎蛋白和三叶因子1水平对原发性肝癌的诊断及预后价值[J]. 中国肝脏病杂志(电子版), 2021,13(4):27-37.
[15]LI J N, SUN M Y, LI H, et al. Value of the monocyte-to-lymphocyte ratio in the prognostic evaluation of hepatitis B-related acute-on-chronic liver failure[J]. Chin J Hepatol, 2022,30(6):644-648.
[16]JEPPESEN J B, MORTENSEN C, BENDTSEN F, et al. Lactate metabolism in chronic liver disease[J]. Scand J Clin Lab Investig, 2013,73(4):293-299.
[17]VITIN A A, AZAMFIREI L, TOMESCU D, et al. Perioperative management of lactic acidosis in end-stage liver disease patient[J]. J Crit Care Med (Targu Mures), 2017,3(2):55-62.
[18]WANG W C, CHOU C K, CHUANG M C, et al. Elevated levels of liver methylglyoxal and d-lactate in early-stage hepatitis in rats[J]. Biomed Chromatogr, 2018,32(2):1-8.
[19]WANG X P, SHEN C F, YANG J J, et al. Alpha-fetoprotein as a predictive marker for patients with hepatitis B-related acute-on-chronic liver failure[J]. Can J Gastroenterol Hepatol, 2018,2018:1232785.
[20]苗静,吴素琼,郭丽颖,等. 甲胎蛋白和胆碱酯酶在乙型肝炎病毒相关慢加急性肝衰竭患者中应用价值的研究[J]. 中华危重病急救医学, 2016,28(3):257-261.
[21]MASYUK M, WERNLY B, LICHTENAUER M, et al. Prognostic relevance of serum lactate kinetics in critically ill patients[J]. Intensive Care Med, 2019,45(1):55-61.
[22]NIE Y, ZHANG Y, LIU L X, et al. Serum lactate level predicts short-term and long-term mortality of HBV-ACLF patients: A prospective study[J]. Ther Clin Risk Manag, 2020,16:849-860.
(本文編辑 耿波 厉建强)
