对比腰丛-坐骨神经阻滞、腰硬联合麻醉在全髋关节置换手术的效果
2023-03-31许来凤
许来凤 刘 娇*
(呼和浩特市第一医院,内蒙古 呼和浩特 010010)
全髋关节置换术是临床应用在老年群体中的一种手术方法,这种手术对患者产生的损伤较大,很多患者有较多的出血量,所以需要在开展手术治疗的同时,通过科学合理的方法对患者进行麻醉[1]。全髋关节置换术的患者也可通过全身麻醉方法进行麻醉,但是很多患者因为年龄较高,通过全身麻醉方法进行麻醉可能会对患者产生的多系统影响等较为严重,所以不适用于老年人群[2]。最近几年临床对患者多应用腰硬联合麻醉开展麻醉,在对患者麻醉的过程中能获取一定的麻醉效果。但也有学者认为,开展腰硬联合麻醉虽然能够发挥一定的麻醉作用,但麻醉很容易导致患者形成一些不良反应,而且可能对患者的自主呼吸功能和意识状况产生影响,不利于患者的恢复[3]。与此同时,近年有研究认为,腰丛-坐骨神经阻滞麻醉方法适用于全髋关节置换术患者的麻醉工作[4]。为了进一步研究这2种麻醉方法应用的差异,本文特选择2021年1月至2022年1月于我院治疗的94例全髋关节置换术治疗患者进行分组对照,详见如下。
1 资料与方法
1.1 一般资料 将2021年1月至2022年1月于我院治疗的94例全髋关节置换术治疗的患者以随机方法分为观察组和对照组,各47例。观察组:男22例,女25例,年龄62~82岁,平均(72.46±8.05)岁,发病至入院时间3~5 d,平均(4.21±0.45)d。对照组:男23例,女24例,年龄62~83岁,平均(71.46±8.12)岁,发病至入院时间3~7 d,平均(4.35±0.64)d。两组研究对象均经《世界医学会赫尔辛基宣言》检验符合标准(经过伦理验证),且签署《知情同意书》。经过SPSS 26.0统计学软件检验一般资料,组间差异无统计学意义(P>0.05),具有可比性。
1.2 纳入与排除标准
1.2.1 纳入标准 ①患者均适用于全髋关节置换术,具有手术的条件和指征[5]。②患者入院以后均具备X线和CT等影像学诊断依据。③患者均年满60岁。④所有患者具有完整的临床资料,均对本文知情同意。
1.2.2 排除标准 ①合并麻醉禁忌证的患者[6]。②沟通和交流障碍的患者。③存在严重的外周神经病变的患者[7]。④合并其他严重的骨折的患者。⑤精神障碍或合并严重的无法开展正常沟通交流的患者。⑥有肿瘤或者肿瘤远处转移的患者[8]。⑦同时间参与其他研究。
1.3 方法
1.3.1 对照组 对照组通过腰硬联合麻醉的方法开展麻醉,在手术时要严格的监测患者的血压和心电图,然后将手术台做出适当的调整,调整为头高足低位,并使其角度倾斜为15°。对患者进行穿刺处理,穿刺方法为两点式穿刺。对患者进行硬膜外穿刺置管,然后再对患者开展蛛网膜下腔穿刺,选择L2~L3或L3~L4作为穿刺点,常规进行消毒铺巾,通过2%的利多卡因对患者的穿刺点进行浸;之后进行连续硬膜外阻滞T12~L1或L1~L2,并在穿刺点利用10%的葡萄糖溶液1 mL+0.5%的布比卡因(上海禾丰制药有限公司,国药准字H31022840)2 mL所配制成的混合溶液进行浸润,穿刺成功以后再持续注入10~15 mL,当麻醉满意后将患者的卧位调整为平卧姿势,对麻醉平面根据需求予以相应的调节,还要保证麻醉平面维持在T8以上,如果脊椎麻醉不能达到麻醉手术所需要的平面要求,就需要对患者进一步通过硬膜外与已相关的药物加以处理。
1.3.2 观察组 观察组通过腰丛-坐骨神经阻滞麻醉方法开展麻醉,在超声的引导之下开展腰丛-坐骨神经阻滞麻醉。在手术之前常规禁食8 h,禁饮4 h。在进入手术室以后,常规进行各项指标的监测,并对患者用鼻导管进行给氧。超声探头选择的频率为10.0~14.0 MHz,协助患者以侧卧位接受麻醉,利用超声探头从两侧的髂嵴最高部位连线和后正中交线部位向体测进行扫描,探及到L3~L4、L2~L3横突时,充分的将患者的腰大肌、竖脊肌、腰方肌等显露,探查腰丛神经之后以穿刺针在超声探头的引导之下进行穿刺。观察到针尖超过横突的时候确认回抽无血以后进一步推注0.5%的罗哌卡因5 mL,之后观察3 min,在超声下观察到穿刺针旁边无动脉血流情况则说明患者未出现不良状况,可以将所剩余的药量推注进去(15~20 mL)。然后开展坐骨神经阻滞麻醉,将超声探头放置在股骨大转子、坐骨结节连线中点横切部位,观察半肌腱和股二头肌显示出低回声的表现,患者取仰卧位,以股骨大转子上缘向头侧再向背侧1.5~2.5 cm处为穿刺点,体现出三角形或卵圆形的高回声,利用平面内法进行穿刺,并且再注入0.5%的罗哌卡因15 mL。
1.4 观察指标 ①麻醉质量:统计两组研究对象麻醉之后的麻药起效时间、麻醉阻滞时间、拔管时间、苏醒时间、Ramsay评分。注:Ramsay评分[9]满分为6分,其中1分表示安静;有烦躁可能,但能够安静配合为2分;存在嗜睡,但可以根据指令来进行配合为3分;有轻度睡眠症状,但可被唤醒,为4分;呼吸反应迟钝为5分,存在深度睡眠,且难以唤醒为6分。②疼痛情况:统计两组研究对象的术后24 h疼痛、镇痛泵按压次数、镇痛泵剩余药量。注:疼痛以数字评估量表(Numerical Rating Scale,NRS)[10]评估疼痛,要求评估对象根据自己疼痛的程度选择0~10个数字中的任意一个数字,从0~10表示疼痛从无到难以忍受递增,评分越高则说明疼痛越重。③不良反应发生率:不良反应主要包括恶心、呕吐、头晕、嗜睡、肺部感染等。④睡眠质量:统计麻醉前后的睡眠质量评分。注:以匹兹堡睡眠质量指数量表(Pittsburgh Sleep Quality Index,PSQI)[11]评估睡眠,在评估量表中参与记分的自评条目有18项,18项积分条目可分成7份,主要为睡眠质量、入睡时间、睡眠时间、睡眠效率、睡眠障碍、催眠药物、日间功能障碍,每1份的评分记为0~3分,总分为0~21分,被评估对象应在5~10 min内完成评估。如评分为16~21分,则睡眠质量严重偏差,如评分为11~15分,则睡眠质量较差;如评分为6~10分,则睡眠质量一般;如评分为0~5分,则睡眠质量良好。⑤满意度:统计两组患者对麻醉的满意度。注:利用自制的满意度评估量表对所有研究对象开展问卷调查,满意度调查量表共计分为10个条目,每个条目设置为5个等级,最低分为2分,最高分为10分,条目评分越高说明满意度越好。将最终的满意度评分划分为4个等级,分别为完全满意、满意、基本满意和不满意,对应的分值分别为>90分、80~89分、60~79分、<60分。
1.5 统计学方法 本文中的所有数据全部经过统计去分析和验证,以IBM SPSS 26.0统计学软件开展。其中满意度属于等级资料,表示为[n(%)]形式,经秩和检验后推导出U(Z)值和P值;恶心、呕吐、头晕、嗜睡、肺部感染等为计数资料,同样表示为[n(%)]形式,经χ2检验后,推导出χ2值和P值;麻醉药物起效时间、麻醉阻滞时间、拔管时间、苏醒时间、Ramsay评分、术后24 h疼痛、镇痛泵按压次数、镇痛泵剩余药量、麻醉前后的SF-36量表评分、麻醉前后的PSQI评分为计量资料,表示为()形式,经t检验后,推导出t值和P值。P<0.05为差异有统计学意义。
2 结果
2.1 麻醉质量比较 两组的麻醉药物起效时间、麻醉阻滞时间、拔管时间、苏醒时间、Ramsay评分之间的差异无统计学意义(P>0.05)。见表1。
表1 两组患者的麻醉质量比较()
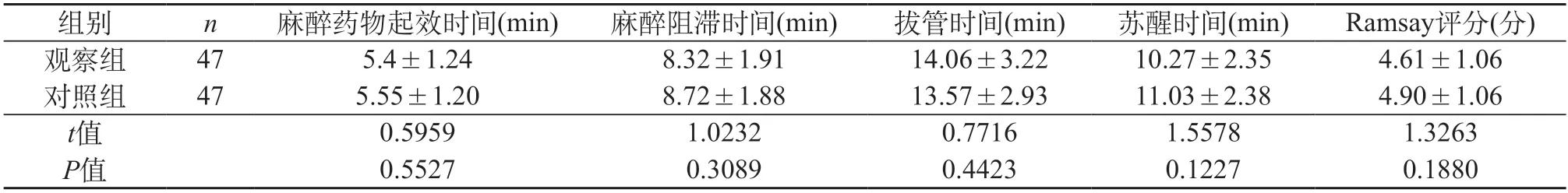
表1 两组患者的麻醉质量比较()
2.2 疼痛比较 观察组患者的术后24 h疼痛、镇痛泵按压次数、镇痛泵剩余药量对照组的差异无统计学意义(P>0.05)。见表2。
表2 两组患者的疼痛比较()

表2 两组患者的疼痛比较()
2.3 不良反应发生率比较 观察组(5例,占10.64%)不良反应发生率和对照组(6例,占12.77%)相比差异无统计学意义(P>0.05)。见表3。
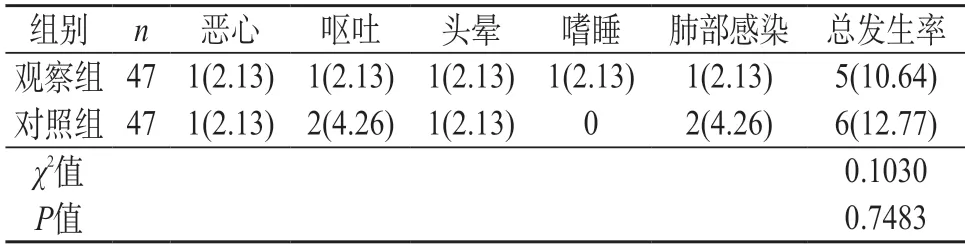
表3 两组患者的不良反应发生率比较[n(%)]
2.4 睡眠质量比较 麻醉前,两组患者的PSQI评分差异无统计学意义(P>0.05),麻醉后,两组患者的PSQI评分之间差异无统计学意义(P>0.05)。见表4。
表4 两组患者不同麻醉前后的睡眠质量比较(分,)

表4 两组患者不同麻醉前后的睡眠质量比较(分,)
2.5 满意度比较 观察组(43例,占91.49%)患者对麻醉的满意度与对照组(44例,占93.62%)患者相比差异无统计学意义(P>0.05)。见表5。

表5 两组患者对麻醉的满意度比较[n(%)]
3 讨 论
股骨颈骨折的主要发病群体为60岁以上的老年人群,这类骨折进行治疗时通常利用全髋关节置换术[12]。在对患者进行治疗时采取的麻醉方法通常为全身麻醉方法,按照气管插管开始麻醉,虽然能够达到手术的要求,但由于很多患者的年龄较高,因此而产生的麻醉不良反应也比较强,这就容易导致患者的整体生活质量降低,也不利于术后的恢复[13]。有学者认为,如果手术过程中未进行恰当的处理,还会导致术后并发症发生率增加[14]。
部分全髋关节置换术患者都属于年龄较高的人群,其整体抵抗力较差[15]。本来可以将全身麻醉方法作为首选的麻醉方案,但是因为全身麻醉,需要经过患者的口腔进行插管,不容易显示患者的声门和咽部,很容易导致插管困难,甚至会威胁患者的整体生命安全,而且很多患者术后苏醒时间比较长,容易产生躁动,继而影响整体康复[16]。本文主要研究腰丛股神经阻滞麻醉和腰硬联合麻醉2种麻醉方法应用在全髋关节置换术麻醉中的麻醉效果差异,从结果中可以看出:两组的麻醉药物起效时间、麻醉阻滞时间、拔管时间、苏醒时间、Ramsay评分之间的差异无统计学意义;观察组患者的术后24 h疼痛、镇痛泵按压次数、镇痛泵剩余药量对照组的差异无统计学意义;观察组(5例,占10.64%)不良反应发生率和对照组(6例,占12.77%)相比差异无统计学意义;麻醉前,两组患者的PSQI评分差异无统计学意义,麻醉后,两组患者的PSQI评分之间差异无统计学意义;观察组(43例,占91.49%)患者对麻醉的满意度对照组(44例,占93.62%)患者相比的差异无统计学意义。这表明:腰丛股神经阻滞麻醉和腰硬联合麻醉2种麻醉方法都适用于对全髋关节置换术治疗的患者,能够在充分保证麻醉效果的前提之下,保证麻醉的安全;本文所研究的2种麻醉方法都可以获取良好的麻醉效果,所以患者对2种麻醉方法没有明显的抵触,患者的反馈相对较好,接受度较高。
腰硬联合麻醉可以最大程度上将腰麻和硬膜外麻醉的临床优势发挥到最大,这种麻醉方法能有效的降低手术中的渗血事故发生率,还能够降低手术后深静脉血栓等相关不良情况的出现[17]。但应注意腰硬联合麻醉通过椎管内麻醉方法进行麻醉,所以对操作的要求相对较高,术中通过盲探的手法进行椎管内穿刺可能导致患者形成椎管内神经损伤,所以要对此进行重视[18]。而腰丛-坐骨神经阻滞麻醉则在超声的引导之下开展麻醉,能够更好的识别腰痛和坐骨神经,能够分析神经的具体部位和解剖关系,具有较高的识别度,其完成的神经阻滞和准确性也相对较高,所发挥的麻醉效果也能满足临床的需求[19]。此外本文所得的结果也和韩方奇和郝雪峰[20]在其研究中所得的结果有高度的一致性,能在学术上进行相互的印证。
综上所述,对全髋关节置换术治疗的患者实施腰丛坐骨神经阻滞麻醉和腰硬联合麻醉均可以获取良好的麻醉质量,而且2种麻醉方法在麻醉质量、疼痛、不良反应、睡眠质量和满意度等方面所获取的麻醉效果没有显著差异,可以根据患者的需求合理的选择麻醉方法。
