猪肺磷脂注射液不同给药时机对新生儿呼吸窘迫综合征患儿气道炎症、肺损伤的影响Δ
2023-03-21郝京涛汪利超安徽马鞍山市妇幼保健院新生儿科安徽马鞍山243000
郝京涛,赵 进,汪利超(安徽马鞍山市妇幼保健院新生儿科,安徽 马鞍山 243000)
新生儿呼吸窘迫综合征(neonatal respiratory distress syndrome,NRDS)是导致早产儿死亡的重要原因,占早产儿死亡构成疾病的50%~70%[1]。NRDS的主要病因是肺表面活性物质(PS)不足所致肺泡萎陷、肺顺应性降低,及时补充PS有利于改善肺功能,促进疾病转归。大量研究结果证实,肺表面活性剂猪肺磷脂注射液在NRDS肺功能、血气指标方面的治疗效果确切,临床认可度高[2]。然而,临床上针对肺表面活性剂的具体给药时机仍存在争议。张英利[3]发现,NRDS患儿出生后2 h内给予PS效果更为显著;仲栩杰[4]指出,NRDS患儿出生后0~6 h内采用外源性PS治疗,血气指标改善效果更优,并发症发生率更低。有研究结果表明,炎症反应在NRDS发生及肺损伤中扮演重要角色[5]。肺表面活性剂不同给药时机能否通过调控炎症反应延缓肺损伤,阻碍病情进展尚不得知。本研究创新性将肺表面活性剂猪肺磷脂注射液的给药时机划分为出生4 h内、4~8 h及8 h以上3个时间段,分析对肺损伤、气道炎症的影响,现报告如下。
1 资料与方法
1.1 资料来源
本研究经我院伦理委员会审核通过[院科伦审:(2019)伦审第(27号)],选取2019年10月至2021年10月我院63例NRDS患儿。纳入标准:符合NRDS诊断标准[6],出生后24 h内伴有呼吸窘迫表现(吸气三凹征、呼吸急促和低氧血症),需吸氧;胎龄28~37周;X线检查显示肺透气度低、细颗粒状;患儿家属知晓并签署同意书。排除标准:患儿母亲产前有促胎成熟用药史;先天性疾病者;肺和胸壁畸形者;严重贫血者;其他病因所致呼吸窘迫表现者;对研究药物不耐受者。采用随机数字表法将患儿分为早期组、中期组和晚期组,各21例。三组患儿临床资料均衡可比,见表1。

表1 三组患儿临床资料比较Tab 1 Comparison of clinical data among three groups
1.2 方法
三组患儿入院后均接受保暖、体位护理和心电监护等一般处理。保暖:将患儿置于远红外辐射台,肤温探头放于肚脐与剑突间,调整温度,覆盖保鲜膜,每隔4 h监测1次体温;体位护理:以鸟巢式护理为主,采取2~3 cm肩垫,轻度仰伸拉,保持呼吸道顺畅;心电监护:采用多功能心电监护仪24 h持续监测呼吸、血压和血氧饱和度变化,观察面色、唇部、四肢有无腹胀、发绀和水肿。早期组、中期组和晚期组患儿分别于出生4 h内、4~8 h和8 h以上给予猪肺磷脂注射液。三组患儿的给药方式为:协助患儿取仰卧位,行气管插管治疗,顺气管插管缓慢注入猪肺磷脂注射液(规格:1.5 mL∶0.12 g),每次100~200 mg/kg,气囊加压给氧,1 min后启动呼吸机,行机械通气治疗,若首次给药12 h后仍需机械通气时间,需重复给药,72 h后停止给药。
1.3 观察指标
(1)分别于治疗前、治疗后24 h,采集患儿清晨外周肘静脉血2 mL,离心后取上清液,应用酶联免疫吸附试验测定肺表面活性蛋白A(SP-A)、Toll样受体(TLR)4、TLR-2、核因子κB(NF-κB)和c-Jun氨基末端蛋白激酶(JNK)水平,上述操作均参照上海原鑫生物科技有限公司试剂盒说明书。(2)分别于治疗前、治疗后24 h,采集患儿清晨桡动脉血2 mL,应用ABL90型血气分析仪(雷度米特医疗设备有限公司)测定动脉血二氧化碳分压(PaCO2)、动脉血氧分压(PaO2)和吸入氧浓度(FiO2)。(3)记录三组患儿的氧疗时间、机械通气时间、住院时间及不良事件[支气管肺发育不全(BPD)、肺气漏和心力衰竭]。BPD诊断标准:高浓度氧疗史或机械通气史;X线检查可见肺部广泛小囊状透亮区、索状阴影;吸氧条件下血氧饱和度≥90%。
1.4 统计学方法
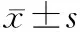
2 结果
2.1 血气分析指标
治疗前,三组患儿血气指标水平比较,差异无统计学意义(P>0.05)。治疗后24 h,早期组患儿的PaCO2、FiO2低于中期组、晚期组,PaO2高于中期组、晚期组,差异均有统计学意义(P<0.05);治疗后24 h,中期组和晚期组患儿的PaCO2、FiO2和PaO2比较,差异均无统计学意义(P>0.05),见表2。
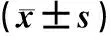
表2 三组患儿治疗前后血气分析指标水平比较Tab 2 Comparison blood gas analysis indicators among three groups before and after treatment
2.2 肺损伤指标
治疗前,三组患儿肺损伤指标水平比较,差异无统计学意义(P>0.05)。治疗后24 h,早期组患儿的SP-A、TLR-4和TLR-2水平低于中期组、晚期组,差异均有统计学意义(P<0.05);治疗后24 h,中期组与晚期组患儿的SP-A、TLR-4和TLR-2水平比较,差异均无统计学意义(P>0.05),见表3。
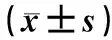
表3 三组患儿治疗前后肺损伤指标水平比较Tab 3 Comparison of pulmonary injury indicators among three groups before and after treatment
2.3 气道炎症指标
治疗前,三组患儿气道炎症指标水平比较,差异无统计学意义(P>0.05)。治疗后24 h,早期组患儿的NF-κB、JNK水平低于中期组、晚期组,差异均有统计学意义(P<0.05);治疗后24 h,中期组与晚期组患儿NF-κB、JNK水平比较,差异均无统计学意义(P>0.05),见表4。
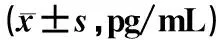
表4 三组患儿治疗前后气道炎症指标水平比较Tab 4 Comparison of airway inflammation indicators among three groups before and after treatment pg/mL)
2.4 康复进程
早期组患儿氧疗时间、机械通气时间短于中期组、晚期组,差异均有统计学意义(P<0.05);中期组和晚期组患儿氧疗时间、机械通气时间比较,差异均无统计学意义(P>0.05);三组患儿住院时间比较,差异无统计学意义(P>0.05),见表5。

表5 三组患儿康复进程比较Tab 5 Comparison of rehabilitation progress among
2.5 不良事件及病死情况
三组患儿不良事件发生率、病死率比较,差异无统计学意义(P>0.05),见表6。
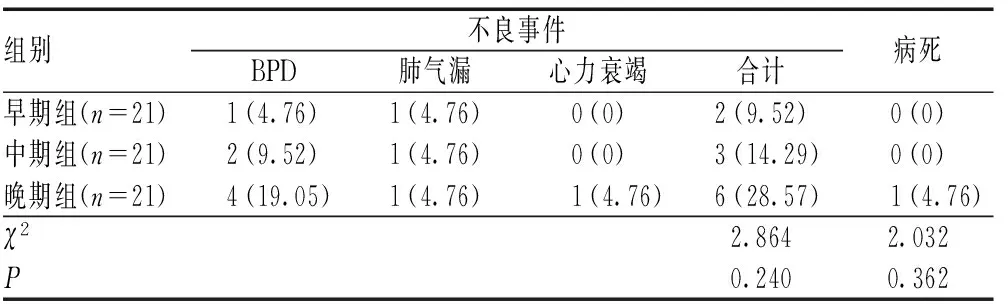
表6 三组患儿不良事件发生情况及病死情况比较[例(%)]Tab 6 Comparison of adverse events and mortality among three groups [cases (%)]
3 讨论
NRDS发病与胎龄有关,胎龄越小,发病率越高,据统计,胎龄<28周的NRDS发病率为93%,胎龄<33周的NRDS发病率为45%,胎龄34~36周的NRDS发病率为4%[7-9]。NRDS的主要发病机制为PS分泌不足,伴有肺泡萎陷、肺泡壁表面张力增加等病理生理变化,随着时间推移,肺毛细血管通透性增加,致使纤维蛋白沉积于肺泡,形成透明膜,抑制PS合成,形成恶性循环,加剧病情进展[10-11]。
国内外指南均推荐,NRDS的治疗首选外源性PS,气管插管给药后可均匀分布于肺内组织,提高肺顺应性,改善氧合状况,减轻机械性损伤及炎症反应,达到治疗疾病的目的[12-13]。目前,外源性PS在NRDS患儿治疗中的有效性和可行性已得到国内外学者一致认可,给药剂量以100~200 mg/kg为主[14-15]。值得关注的是,临床关于PS的给药时机尚无统一共识,NRDS患儿临床表现多见于出生4~24 h内,出生后2 h内给药虽能有效预防NRDS发生,但可能会对机体正常器官带来不良影响,出生后6 h内给药则会影响治疗效果及预后改善,故建议以出生后4 h内为早期给药时机。谭葵欢等[16]将PS给药时机明确为出生后<4 h、4~8 h和>8 h,结果发现,出生后4 h给药可显著改善血气指标,降低机械通气比例。本研究结果显示,治疗后24 h,早期组患儿的PaCO2、FiO2低于中期组、晚期组,PaO2高于中期组、晚期组,差异均有统计学意义(P<0.05),与上述研究观点相符。本研究还纳入康复进程相关指标,结果发现,早期组患儿的氧疗时间、机械通气时间短于中期组、晚期组,差异均有统计学意义(P<0.05)。早期补充外源性PS可帮助表面活性物质均匀分布,逆转肺泡进行性萎陷不张,提高肺泡氧合能力及肺顺应性,改善血气指标,减少机械通气需求,缩短氧疗时间。而出生4 h后使用效果欠佳的原因为:(1)个别肺泡萎陷严重,甚至出现肺泡内透明膜,导致PS分布不均;(2)部分患儿伴有肺内感染,一旦感染,肺泡内便会渗出蛋白质成分,拮抗PS的作用,影响治疗效果。同时本研究结果发现,早期组患儿的住院时间短于中期组、晚期组,但差异并无统计学意义(P>0.05)。考虑与2个方面有关:(1)样本量过小;(2)住院时间属于主观评价指标,而血气指标、气道炎症及肺损伤指标均属于客观指标,可能会产生一定偏倚。另外,三组患儿不良事件发生率及病死率比较,差异无统计学意义(P>0.05),说明PS不同给药时机在NRDS治疗中均有一定的安全性。
SP-A是肺表面含量最多的糖蛋白,可参与肺表面活性生物膜形成及代谢,以往的研究结果认为,SP-A含量越低,NRDS发病率越高,考虑原因与其介导炎症因子,诱发急慢性肺损伤有关,现已受到临床高度关注[17]。新生儿各器官尚未发育成熟,特有免疫功能尚不健全,极易因病原体感染发病。TLR是天然免疫受体,代表性受体为TLR-4、TLR-2,其水平升高提示机体存在肺损伤[18]。熊维等[19]的研究结果表明,NRDS患儿经治疗后肺功能得到改善,血清TLR-4、TLR-2表达呈现下降趋势。另有文献报道,机体发生NRDS后,TLR受体可结合自身配体,产生信号转导级联反应,引起转录因子NF-κB、JNK的转录反应,生成过量促炎细胞因子,加剧疾病进展[20]。因此,精确调控NRDS发病期间炎症因子的表达,削弱炎症反应对肺组织结构及肺功能的破坏,对延缓病情进展具有显著现实意义。本研究结果显示,经PS治疗后,三组患儿各血清指标均得到改善,考虑原因与PS具有抗炎作用有关,可显著减少体内炎症反应,抑制血浆蛋白渗出,减少PS失活,更好地改善通气,恢复肺功能。另外,早期组患儿各血清指标改善程度优于中期组和晚期组,提示早期给予PS有助于减轻NRDS的炎症反应,产生肺功能保护作用,但具体机制尚未明确。
综上所述,猪肺磷脂注射液不同给药时机在NRDS患儿中效果差异明显,其中出生4 h内给药可显著改善血气指标,减轻气道炎症,延缓肺损伤。但本研究属于单中心、小样本研究,可能会导致部分研究结果偏倚,后续需多中心、多渠道选取样本,扩大样本量,进行更为深入的研究加以验证。
