精神疾病合并躯体疾病患者抗感染用药误区分析
2023-03-04赵磊
赵磊
(北京市昌平区中西医结合医院,北京 102208)
精神疾病合并躯体疾病患者同时服用治疗精神障碍和躯体疾病的药物,药物不良反应多,多数患者年龄偏大,住院周期长,抵抗力低,感染性疾病发病率较高[1-2]。同时,部分患者受精神因素及抗精神病药物的影响,感知能力弱,反应迟钝,缺乏主诉,一旦感染,临床症状较明显时,病情一般已进展到较严重的程度。加之部分抗感染药物可能会影响某些抗精神病药物的作用,导致其抗感染治疗更复杂。本研究分析了精神疾病合并躯体疾病患者抗感染治疗的情况,报告如下。
1 资料与方法
1.1 一般资料
利用医院临床药学管理系统选择2020年4月—2020年12月某院精神病区出院的精神疾病合并躯体疾病患者1 143 例,患者有精神疾病的同时长期患有3 种及以上的慢性躯体疾病,涉及心脑血管病、糖尿病、呼吸系统疾病、肝损伤、代谢性疾病、营养不良等。1 143 例中治疗性使用抗生素508 例,男336 例,女172 例;年龄(65.77±17.15) 岁;住院天数(654±315) d。患者均有与感染相关的诊断,如咽炎、扁桃体炎、肺炎、慢性支气管炎急性发作、膀胱炎、尿路感染、皮肤软组织感染、急性胆囊炎、腹腔感染等,并都使用抗生素治疗。
1.2 方法
调查抗生素使用情况,以药品说明书和《医院处方点评管理规范》《处方管理办法》《抗菌药物临床应用指导原则(2015年版)》《国家抗微生物指南》及其他各学科抗感染专业指南等为依据,进行抗感染用药合理性评价,对不合理病例的用药误区进行分析并总结。
2 结 果
出院精神合并躯体疾病患者1 143 例中,治疗性使用抗生素508 例(44.44%),其中抗生素应用不合理116 例,占22.83%(116/508)。不合理用药类型见表1。
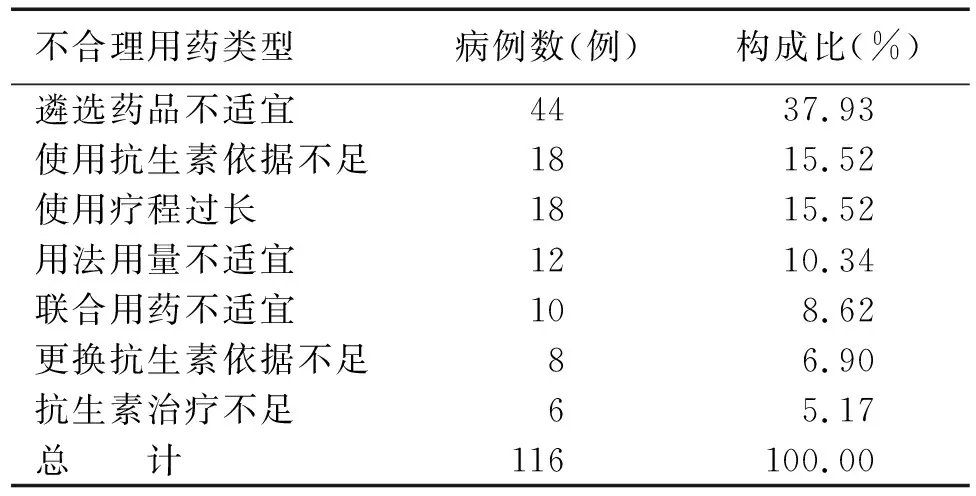
表1 抗生素应用不合理类型统计(n=116)
3 讨 论
3.1 遴选药品不适宜
遴选药品不适宜涉及到所选药物与患者状况、感染类型、部位、药物抗菌谱、药代动力学特点不匹配等多种情况。第一,初始经验性治疗,选择的抗生素起点过高,未能分层次用药。例如过度使用头孢哌酮钠舒巴坦钠等酶抑制剂复合物。肺炎患者的临床表现和相关检查结果提示感染并不严重,经验性用药时习惯性首选头孢哌酮钠舒巴坦钠。分析原因,一方面与住院精神疾病合并躯体疾病患者的特殊病理生理状况有关,另一方面与临床没有对疾病状况区分层次有关。此类患者基础疾病多,抵抗力低,有些患者对机体变化的反应迟缓,一旦发生感染,预后不良。因此,临床根据既往使用低级别抗生素有过失败的案例,往往为保险起见,习惯于起始就使用头孢哌酮钠舒巴坦钠。根据相关指南,即便是医院获得性肺炎患者,也应区分层次,根据患者的病情严重程度、基础疾病、器官功能状态、所在医疗机构常见的病原菌、患者耐药危险因素等选择恰当的药物[3],不宜起始就使用高级别甚至是特殊级别的抗生素治疗。第二,未根据精神疾病合并躯体疾病患者的特殊精神状态选择合适的抗生素,如精神症状不稳定的患者使用碳青霉烯类药物,且一律选择亚胺培南西司他丁,引起患者癫痫发生次数增加。亚胺培南等碳青霉烯类抗生素可以明显降低控制精神症状的丙戊酸的血药浓度[4],若患者正在服用丙戊酸,使用碳青霉烯类抗生素可能造成患者癫痫发作。总体而言,相比较于亚胺培南西司他丁,美罗培南和比阿培南对中枢神经系统不良反应较小[5]。针对精神症状不稳定的患者,如必须使用碳青霉烯类抗生素,同等情况下要优先考虑比阿培南或美罗培南。
3.2 使用抗生素依据不足
第一,仅根据个别检查结果使用抗生素,如某患者前期有呼吸道感染病史,治疗后,感染得到良好控制,停用抗生素。之后不久突然出现降钙素原(PCT)明显升高,但并无明显呼吸道异常的临床症状,白细胞和C-反应蛋白(CRP)并无明显变化,也按呼吸道感染复发对待,重新使用抗生素。分析原因是临床对PCT的数值变化理解有误,未重视引起PCT升高的非感染性因素。PCT是目前临床常用且参考意义较大的重要细菌感染生物标志物,但仅用PCT来鉴别感染与否并不可靠[6]。实验室的检查项目是判断感染发生的重要依据,但单一项目必须要结合其他指标、临床表现、影像学检查综合判断。第二,未能区分病毒感染和细菌感染,在没有细菌感染证据情况下使用抗生素,违背抗生素应用指导原则。原因是临床担心患者抵抗力低下,继发细菌感染而使用抗生素。
3.3 抗生素使用疗程过长
肺炎患者,临床表现好转,实验室指标恢复正常,但影像学未恢复正常,继续用药,致疗程过长。文献提示[7],肺炎治疗后的影像学恢复明显滞后于临床症状的改善,不宜作为停药的标准。仅因为微生物培养结果为阳性而不敢停用抗生素。微生物培养结果必须结合临床,还要判断是致病菌还是污染菌或定植菌,停药需要各项指标综合判断,临床表现更为重要,不能本末倒置。习惯2 周的疗程,导致使用抗生素时间过长。原因是担心年老体弱者感染复发。缺乏抗感染治疗后及时、全面的评估,对延长疗程危害认识不足。根据澳大利亚治疗指南,抗感染治疗应尽可能缩短疗程,一般情况下不超过7 d,避免药物不良反应和细菌产生选择性耐药[8]。
3.4 用法用量不适宜
未根据药物特点选择给药频次,如左氧氟沙星和阿米卡星等浓度依赖性抗生素,一天多次给药;而头孢菌素类等时间依赖性抗生素给药剂量过小,给药频次过低,导致抗感染疗效欠佳。这是因为对抗生素药物代谢动力学/药物效应动力学(PK/PD)理论重视不足,沿用过去的给药说明使用药物,特别是阿米卡星,临床担心单次剂量大会损害肾脏,所以分次给药。但根据其PK/PD理论,每日一次给药不仅抗菌效果好,而且会降低肾损害[9]。
3.5 联合用药不适宜
头孢哌酮钠舒巴坦钠或亚胺培南西司他丁与甲硝唑或奥硝唑联用。精神疾病合并躯体疾病患者易发生吸入性肺炎[10],因此临床考虑有厌氧菌感染可能时,往往联合硝基咪唑类抗厌氧菌药,这有其合理性,但要区分药物品种,头孢哌酮钠舒巴坦钠或亚胺培南西司他丁都有较强的抗厌氧菌作用,单用即可,不必联合其他抗厌氧菌药。
3.6 更换抗生素依据不足
在给药频次或剂量不足、疗程不够的情况下,认为是所选药物效果不佳,频繁换药;或者某些症状没有缓解,就认为抗感染效果不佳。例如肺炎患者,经过一段时间抗感染治疗后,患者总体状况明显好转,但仍然痰多,就想更换更高级别的抗生素。这种现象的原因是对抗感染过程缺乏了解和正确的评估,缺乏对目标菌群的正确判断,抱着试试看的心理,随意换药。临床疗效的评估需要综合临床表现、实验室指标等多方面做出合理判断。针对痰多患者,要根据各个方面判断是感染控制不佳,还是机体处于无菌性炎症的修复过程中,从而决定是否更换抗生素或是停止使用抗生素。
3.7 抗生素治疗不足
患者因多重耐药铜绿假单胞菌感染,病情严重,选用头孢哌酮钠舒巴坦钠时,仍然使用常规剂量,导致抗感染治疗效果欠佳。分析原因,一方面与临床对危重患者多重耐药菌应足剂量使用抗生素的认识不足,对药物可以使用的最大剂量了解不够,另一方面与医院现有制剂特点有关。某院头孢哌酮钠舒巴坦钠只有一个品规,为1.5 g(0.75 g头孢哌酮钠,0.75g舒巴坦钠),这样受说明书限制,当舒巴坦钠达到最大允许剂量(4 g)时,头孢哌酮钠只有4 g,此剂量面对感染严重的情况是明显偏小的,导致疗效不佳,不仅造成治疗失败,也容易留下该类药物抗菌活性差的印象,导致对特殊级别抗生素的过分依赖。
综上所述,精神疾病合并躯体疾病患者抗生素使用率较高,远远高于国家对精神专科医院的抗生素使用率不超过5%的要求。一方面此类患者兼具精神和躯体两大系统疾病,抵抗力更低,更易感染;缺乏主诉,反应迟钝,影响对是否感染和感染严重程度的判断;抗感染药还可能与治疗精神疾病或躯体疾病药物发生相互不良作用,都造成抗感染情况较之单纯精神疾病患者或躯体患者更为复杂,这些客观因素导致临床在抗感染治疗中易过于积极,在细菌感染证据不足的情况下启动抗感染治疗或延长疗程。另一方面,也与精神科临床对感染性疾病的规律缺乏全面认识,对病原微生物的特点和抗生素特性认识不足,导致抗生素的不合理应用。
