早产儿校正18~24月龄体格生长和神经发育水平研究
2023-03-02张紫祎肖万祥马丽亚曹静如赵晓丽丁碧蓝
张紫祎 肖万祥 马丽亚 曹静如 赵晓丽 丁碧蓝
(1.暨南大学附属深圳市宝安区妇幼保健院儿童保健科,广东深圳 518100;2.深圳天使照护科技有限公司,广东深圳 518100)
全球范围内早产儿发生率为5%~18%,我国早产儿的发生率为6%~7%[1-2]。随着国内围产技术和新生儿救治水平日益提高,越来越多的极、超早产儿得以存活[3],而这些高危早产儿是生长发育迟缓和神经损伤的高危人群[4-5]。由于出院后随访体系、病历信息化系统不完善等诸多因素的影响,我国目前缺乏前瞻性、大样本、长时间追踪早产儿生长发育的临床研究,而对出院后早产儿进行追踪、随访,探讨不同胎龄早产儿生长和发育水平,寻找发育迟缓的影响因素,对于实施早期、科学干预,提升早产儿生活质量、改善人口素质具有重要意义。本研究前瞻性收集早产儿随访数据,研究不同胎龄早产儿在校正18~24月龄的体格生长和神经发育水平,并与足月儿对比,以指导早产儿出院后规范化管理,并为实施早产儿早期干预提供依据。
1 资料与方法
1.1 研究对象
本研究利用暨南大学附属深圳市宝安区妇幼保健院互联网+早产儿出院后随访系统[6],按照《早产儿保健工作规范》[7]规定的随访内容和要求对早产儿进行定期随访和早期发展促进指导,前瞻性收集随访数据,建立随访电子数据库。该随访系统已优化整合在门诊医院信息系统中,在建立标准结构化门诊病历和规范化医嘱的同时使早产儿随访门诊医生的诊疗行为同质化。本研究选取该随访电子数据库中2018年4月—2021年12月接受定期随访并有校正18~24月龄完整资料的早产儿为研究对象,同时以在该院儿童保健门诊随访的18~24月龄足月儿作为对照。纳入标准:(1)早产儿:胎龄<37周,校正18~24月龄同时具备体格测量和神经发育评估的资料;(2)足月儿:胎龄≥37周,同时具备体格测量和神经发育评估的资料。排除标准:先天性中枢神经发育异常、先天性遗传代谢性疾病、染色体疾病、重度窒息、严重颅内出血、胆红素脑病和脑积水。最终有484例早产儿和219例足月儿纳入本研究。
按胎龄分为超早产儿(<28周)、极早产儿(28~31+6周)、中期早产儿(32~33+6周)、晚期早产儿(34~36+6周)、足月儿(37~41+6周)。根据胎龄和出生体重将早产儿分为不同宫内生长状态:小于胎龄儿 (small for gestational age infant,SGA):指出生体重小于同胎龄平均体重的第10百分位;适于胎龄儿(appropriate for gestational age infant,AGA):指出生体重在同胎龄平均出生体重的第10百分位~第90百分位;大于胎龄儿(large for gestational age infant,LGA):指出生体重大于同胎龄平均体重的第90百分位[1]。
本研究已获暨南大学附属深圳市宝安区妇幼保健院医学伦理委员会审核批准(LLSC-2021-04-02-02)。
1.2 体格测量
体格测量方法参照《儿童保健学》[8],由培训过的医学专业人员进行,使用统一校准的婴儿量床(2周岁以下)和卷尺测量,身长、头围数值精确到0.1 cm,体重数值精确到0.01 kg。体格发育使用Z值评价,选用世界卫生组织(2006年版)曲线[9]作为参考标准,采用WHO Anthro软件(世界卫生组织,v3.2.2)计算2岁以下儿童年龄别身长Z值(length for age Z score,LAZ)、年龄别体重Z值(weight for age Z score,WAZ)和年龄别头围Z值(head circumference for age Z score,HCZ)。Z值=(儿童体格测量值-参考标准中位数)/参考标准的标准差。
根据校正18~24月龄时的体格生长测量数据,比较各组低体重和生长迟缓发生率。低体重指体重小于同性别同校正月龄第3百分位或均值-2标准差,生长迟缓指身长小于同性别同校正月龄第3百分位或均值-2标准差[8]。
1.3 神经心理发育评估
采用我国自主研发的儿童神经心理行为检查量表(简称儿心量表)2016版[10]对所有研究对象进行神经心理发育评估。由接受过专业培训,并获得施测资格证书的医务人员一对一施测。儿心量表(2016版)可评估受试者在大运动、精细运动、适应能力、语言及社会行为五大能区的发育程度。
根据校正18~24月龄时的儿心量表(2016版)发育评估结果,比较各组全面发育迟缓(global developmemtal delay,GDD)发生率。GDD指对小于5岁儿童,采用标准化发育量表进行评估,在>2个能区没有达到预期的发育标准,发育商(developmental quotient,DQ)得分低于70分[11]。
1.4 统计学分析
采用SPSS 25.0软件进行统计与分析,计量资料以均值±标准差(±s)或中位数(四分位数间距)[M(P25,P75)]表示。非正态分布的计量资料采用非参数检验,多组间比较采用Kruskal-WallisH检验,组间两两比较采用Bonferroni法调整检验水准。计数资料用例数和百分率(%)表示,组间比较采用χ2检验,有序资料的线性关系采用线性卡方趋势性检验。P<0.05为差异有统计学意义。
2 结果
2.1 一般情况
纳入484例早产儿及219例足月儿,共703例。早产儿组胎龄(34.4±2.1)周,范围26~36+6周。足月儿组胎龄(39.1±1.2)周,范围37~41+6周。研究对象的一般情况见表1。

表1 研究对象的一般情况
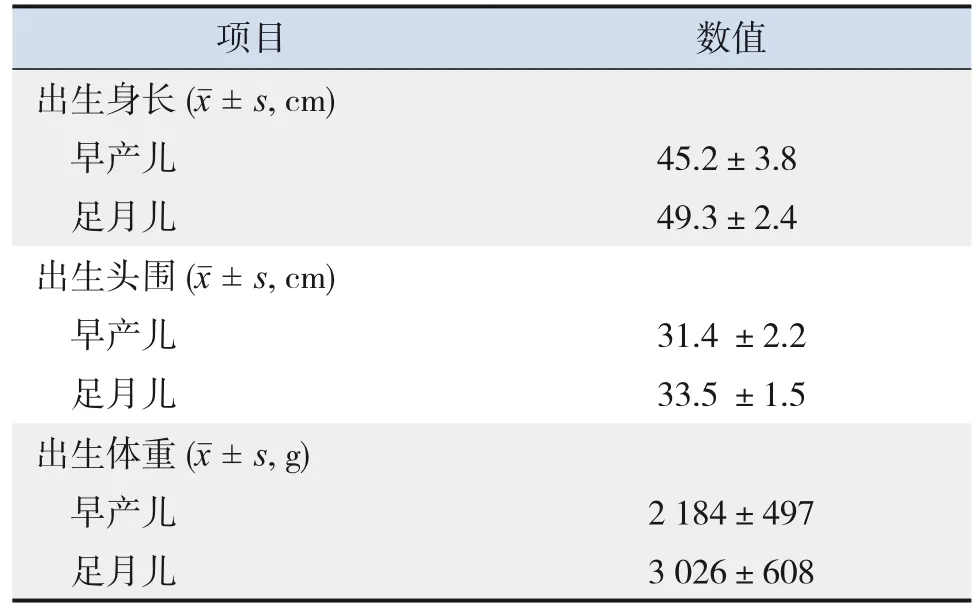
表1(续)
2.2 不同胎龄组体格生长情况
将所有研究对象根据胎龄进行分组比较,结果显示:不同胎龄组WAZ差异无统计学意义(P>0.05);不同胎龄组间LAZ的比较差异有统计学意义(P<0.05),其中中期早产儿组LAZ高于足月儿组(P=0.038);不同胎龄组间HCZ的比较差异有统计学意义(P<0.05),其中极早产儿组HCZ低于中期早产儿组(P=0.018)。见表2。
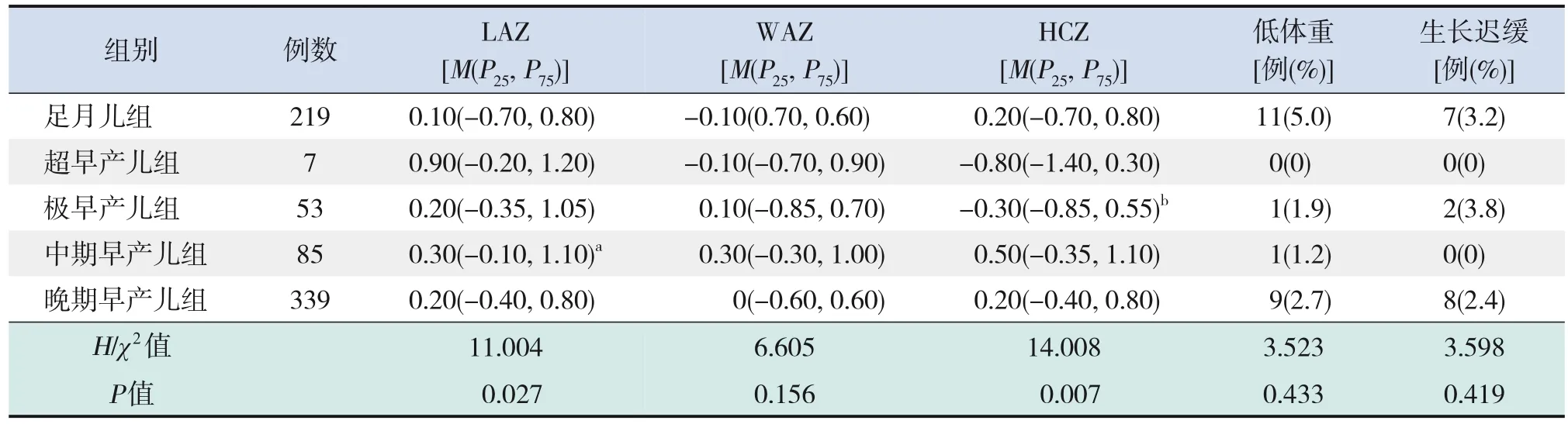
表2 不同胎龄组校正18~24月龄体格生长指标的比较
484例早产儿中符合低体重和生长迟缓诊断的分别为11例(2.3%)、10例(2.1%)。不同胎龄各组低体重和生长迟缓发生率见表2,组间比较差异无统计学意义(P>0.05)。
2.3 不同胎龄组神经心理发育情况
将所有研究对象根据胎龄进行分组比较,结果显示不同胎龄组总DQ及各能区DQ的比较差异均有统计学意义(P<0.05):各早产儿组总DQ均低于足月儿组(P<0.05);除社会行为能区外,超早产儿组和极早产儿组其余各能区DQ均低于足月儿组(P<0.05);各胎龄组大运动发育均为优势能区,而语言、精细运动、社会行为能区相对较弱,特别是社会行为能区在足月儿和早产儿各组均较弱,超早产儿组的语言和社会行为能区DQ中位数均低于70分。见表3。

表3 不同胎龄组校正18~24月龄神经心理发育指标的比较
484例早产儿中符合GDD诊断的共42例(8.7%),其中胎龄<32周早产儿共10例,GDD发生率为16.7%(10/60),与足月儿6.4%(14/219)相比较差异有统计学意义(χ2=6.323,P=0.012);胎龄<34周早产儿的GDD发生率为11.7%(17/145),与足月儿相比差异无统计学意义(P=0.074)。线性卡方趋势性检验显示,GDD发生率有随着胎龄减小而升高的趋势(P=0.026),见表3。
3 讨论
目前普遍认为早产儿追赶生长的最佳时期为出生后第1年,大部分早产儿能在2年内追赶上同龄的婴幼儿。《早产儿保健工作规范》[7]建议评价早产儿生长发育时使用校正年龄至24月龄,胎龄小于28周的早产儿,可校正至36月龄。本研究结果显示,与同龄足月儿相比,各组早产儿在校正18~24月龄时的体格生长指标均无落后,中期早产儿组LAZ甚至高于足月儿组,各组低体重和生长迟缓发生率无显著差异,表明在现有管理模式下,早产儿的体格生长指标可在校正18~24月龄时追赶上同龄足月儿水平,部分早产儿的身长指标甚至优于足月儿。刘杨等[12]对成都地区的早产儿随访研究表明,校正24月龄时低危早产儿组各生长指标与非早产儿组无明显差异,但高危早产儿(胎龄<34周)的WAZ、HAZ显著低于低危早产儿组和非早产儿组,本研究与之略有差异,可能与样本量、分组设置、新生儿期治疗方式及出院后随访模式等因素有关。深圳地区杨玉兰等[13]研究结果提示,在校正18、24月龄时,胎龄28周以上各期早产儿生长指标无显著差异,唯超早产儿组各生长指标均落后于其他各组早产儿。本研究中超早产儿组各生长指标与其他各组无显著差异,不除外与本研究超早产儿组样本量较少有关。总之,在体格生长方面,除高危或者超早产儿的指标各地报道尚未一致,需要大样本数据进一步证实外,国内各地区在低危或胎龄28周以上早产儿的管理方面已无明显差异。
在神经心理发育方面,本研究显示校正18~24月龄时各早产儿组总DQ均低于同龄足月儿水平,其中,超早产儿组和极早产儿组除社会行为能区外,其他各能区DQ均低于足月儿组,提示早产儿在校正18~24月龄时的神经发育水平尚未追赶上同龄足月儿水平,特别是胎龄<32周的早产儿。这与曹云[14]对国内外文献研究结果大致相同。杨玉兰等[13]的结果也提示,超早产儿组运动和智力发育指数均低于其他各早产儿组,但该研究缺乏足月儿对照。闫淑媛等[15]的研究表明,各胎龄组早产儿在24月龄时的未校正运动发育指数与同龄足月儿无显著差别,但智力发育指数均落后于足月儿,本研究与之略有差异,但该研究中胎龄<32周早产儿仅有14例,可能会影响最终结果。早产儿胎龄越小,越易遭受因营养、环境、疾病等阻碍大脑发育的不良因素。从胚胎3个月至生后2年是脑发育的关键时期,早产儿如果错过该时期,将影响其后期神经心理发育[16]。有研究指出,早产儿即使校正与足月儿相同月龄,在脑的功能与形态上仍存在显著的差距[17],这可能是造成早产儿功能发育水平落后于同龄足月儿的生理因素之一。
本研究发现,无论是早产儿还是足月儿,大运动能区均为优势能区,而语言、精细运动、社会行为能区相对较弱,存在各能区发育水平不均衡现象。王艳娟等[18]的研究结果也提示,早产与低出生体重儿在神经心理发育过程中常出现语言、精细运动、适应能力及社交和生活自理能力落后的问题。本研究中足月儿社会行为能区与早产儿相比并无优势,提示近年来我国婴幼儿在社会交往和生活自理能力方面普遍存在发育较弱的现象,不除外与近两年疫情原因导致婴幼儿社会活动减少有关。
本研究中总体早产儿的GDD发生率为8.7%,其中胎龄<32周早产儿GDD发生率为16.7%,显著高于足月儿(6.4%),早产儿的GDD发生率与胎龄呈线性趋势关系。周凤娟等[19]研究显示,与足月儿相比,胎龄与神经发育迟缓发生率呈现剂量效应关系,本研究结果与之一致。唐亮等[20]的研究结果也提示早期早产儿(胎龄28~33+6周)在适应性、大运动、精细运动能区的发育商均落后于早期足月儿和完全足月儿,本研究结果与之相似。Pierrat等[21]研究也提示胎龄为 24~26 周、27~31周、32~34周的早产儿存在发育迟缓的风险分别为50.2%、40.7%、36.2%。因此,对超、极早产儿出院后应特别重视神经发育监测并加强早期干预。
本研究的优势包括:(1)为前瞻性研究,数据真实、客观;(2)采用标准化电子随访系统,保证不同医生诊疗行为的同质化;(3)总体样本量相对较大;(4)有足月儿数据做对照。不足之处:(1)胎龄32周以下特别是超早产儿样本量较少,可能会影响这部分人群的研究结果,今后将进一步增加该组早产儿的数量;(2)样本来自单中心,可能存在一定程度的选择偏倚,今后将收集多中心数据。
综上所述,本研究显示,早产儿在校正18~24月龄时体格生长指标可完成追赶,但神经发育水平落后于足月儿,胎龄<32周早产儿GDD发生率高于足月儿。本研究提示,在评价早产儿体格生长时可适当缩短至校正18~24月龄之内,但评价神经发育时建议延长至24月龄之后。另外,应特别关注胎龄<32周早产儿及超、极低出生体重儿的院内外管理,加强早期干预,定期进行神经心理发育评估。
利益冲突声明:所有作者声明不存在利益冲突关系。
