极/超低出生体重早产儿早发型坏死性小肠结肠炎临床特征和危险因素分析
2023-02-17余增渊许淑静孙慧清李明超邢珊程萍张宏博王颖颖杨子久
余增渊 许淑静 孙慧清 李明超 邢珊 程萍 张宏博 王颖颖 杨子久
(郑州大学附属儿童医院早产儿重症监护室,河南郑州 450018)
新生儿坏死性小肠结肠炎(necrotizing enterocolitis,NEC)是新生儿期常见的严重胃肠道急症,严重者可有全消化道壁坏死或穿孔,在新生儿中发生率为2%~5%,病死率为10%~50%,在极/超低出生体重(very/extremely low birth weight,VLBW/ELBW)早产儿中发生率为5%~10%,病死率高达32%,约25%的存活者有远期后遗症[1-3]。Sharma等[4]报道,85% NEC发生于胎龄≤32周或VLBW/ELBW早产儿中,且早产儿NEC发病时间较足月儿晚。张素娥等[5]发现胎龄<28周早产儿NEC平均发病日龄为37 d,甘馨等[6]发现,胎龄≤32周、低出生体重早产儿NEC发病时间为生后17~24 d。或许是由于VLBW/ELBW早产儿NEC在生后2周内发病者较少的缘故,目前对于生后2周内发病的VLBW/ELBW早产儿NEC的研究极为有限。本研究通过对比分析VLBW/ELBW早产儿早发型和晚发型NEC相关临床和实验室检查特征,并对早发型NEC的危险因素进行分析,为临床早期诊断和针对性防治NEC提供参考。
1 资料与方法
1.1 研究对象
回顾性选取2014年1月—2021年12月在郑州大学附属儿童医院诊治的VLBW/ELBW 早产儿NEC病例作为研究对象。纳入标准:(1)出生体重<1 500 g;(2)入院日龄0~28 d;(3)NEC依据Bell分期在Ⅱ期及以上[7]。排除标准:(1)合并先天性疾病(如消化道畸形、严重先天性心脏病、染色体异常、遗传代谢病等);(2)围生期及住院治疗资料不完整;(3)放弃治疗自动出院。参考Yee等[8]的标准,发病日龄<14 d者定义为早发型NEC,≥14 d者定义为晚发型NEC。采用1∶1配对原则,选择郑州大学附属儿童医院同期收治的非NEC患儿62例为早发型NEC的对照组。入选标准:与早发型NEC组出生体重和胎龄相近的早产儿,排除合并先天性疾病(如消化道畸形、严重先天性心脏病、染色体异常、遗传代谢病等)患儿。本研究已通过郑州大学附属儿童医院伦理委员会审查(伦20211126)。
1.2 资料收集
收集研究对象的临床资料,包括:(1)出生情况:出生体重、胎龄、出生时有无窒息、出生方式、性别、是否为小于胎龄儿、是否多胎等;(2)孕母围生期情况:是否有妊娠高血压、妊娠糖尿病、胎膜早破,是否产前使用糖皮质激素等;(3)NEC发病前患病情况及治疗情况:是否患新生儿呼吸窘迫综合征、有血流动力学意义的动脉导管未闭(hemodynamically significant patent ductus arteriosus,hs-PDA)、早发型败血症、重度贫血,是否给予气管插管、抗生素使用、红细胞输注、血管活性药物输注、手术干预、有创机械通气等;(4)NEC发病前喂养情况:是否有喂养不耐受、开奶时间、奶源、加奶速度;(5)NEC并发症及预后:支气管肺发育不良(bronchopulmonary dysplasia,BPD)、脑室旁白质软化(periventricular leukomalacia,PVL)、Ⅲ期及以上早产儿视网膜病(retinopathy of prematurity,ROP)、脑室内出血(intraventricular hemorrhage,IVH)发生情况及病死率。收集的早发型NEC的对照组的基本资料为与之匹配的NEC患儿发病日龄之前的资料。
1.3 相关名词定义说明
早产儿重度贫血的诊断根据Hb浓度、出生后日龄和呼吸支持情况[9]。生后7 d以内的患儿,有呼吸支持者Hb<115 g/L,无呼吸支持者Hb<110 g/L,判断为重度贫血;生后7~<14 d的患儿,有呼吸支持者Hb<100 g/L,无呼吸支持者Hb<85 g/L,判断为重度贫血。BPD、ROP、PVL、IVH、hs-PDA、败血症等新生儿疾病的诊断标准均参考第5版《实用新生儿学》[10]。
1.4 统计学分析
采用SPSS 19.0统计软件进行数据分析。对符合正态分布的计量资料以均数±标准差(±s)表示,组间比较采用两样本t检验;对不符合正态分布的计量资料以中位数(四分位数间距)[M(P25,P75)]表示,组间比较采用Wilcoxon秩和检验。计数资料以例数和百分率(%)表示,组间比较采用χ2检验或校正χ2检验。采用多因素logistic回归模型分析早发型NEC发生的危险因素。P<0.05为差异具有统计学意义。
2 结果
2.1 基本资料
最终纳入符合研究的VLBW/ELBW早产儿NEC 194例,其中早发型组62例(32.0%),晚发型组132例(68.0%)。男婴110例,女婴84例;出生体重 (1 160±137) g;胎龄 (28.4±1.4) 周;发病中位日龄20(8,26)d。小于胎龄儿35例(18.0%)。出生后 1 min Apgar评分≤3分 18例(9.3%)。阴道分娩92例(47.4%),胎膜早破≥18 h 42例(21.6%),妊娠高血压35例(18.0%),妊娠糖尿病22例(11.3%),产前使用糖皮质激素82例(42.3%)。NECⅡ期114例(58.8%),NECⅢ期80例(41.2%)。手术治疗63例(32.5%)。并发症:ROP≥Ⅲ期58例(29.9%),BPD 92例(47.4%),PVL 50例(25.8%),IVH≥3级79例(40.7%)。中位住院时间为63(58,70)d。住院期间病死46例(23.7%)。
2.2 早发型组与晚发型组基本特征的比较
早发型组出生后1 min Apgar评分≤3分的患儿比例高于晚发型组,早发型组发病日龄低于晚发型组,差异均有统计学意义(均P<0.05)。两组患儿其余基本特征的比较差异无统计学意义(均P>0.05)。见表1。

表1 早发型组与晚发型组基本特征的比较
2.3 早发型组与晚发型组临床特征与实验室检查结果的比较
早发型组Ⅲ期NEC的发生比例和手术干预治疗的比例均高于晚发型组,差异有统计学意义(均P<0.05)。呼吸暂停、发热或体温不升在早发型组中更多见(P<0.05),腹胀和呕吐在晚发型组中更多见(P<0.05)。早发型组有25例于NEC后发生败血症,血培养阳性6例,腹水培养阳性4例,共培养出病原菌菌株12例。晚发型组有58例于NEC后发生败血症,血培养阳性12例,腹水培养阳性8例,共培养出病原菌菌株23例。两组培养菌株中最常见的均为肺炎克雷伯菌,其次为肠球菌属。见表2。

表2 早发型组与晚发型组临床特征与实验室检查结果的比较
2.4 早发型组与晚发型组临床结局的比较
早发型组IVH≥3级的患儿比例高于晚发型组(P<0.05);两组ROP≥Ⅲ期、BPD、PVL患儿比例及住院期间病死率的比较差异均无统计学意义(均P>0.05)。见表3。
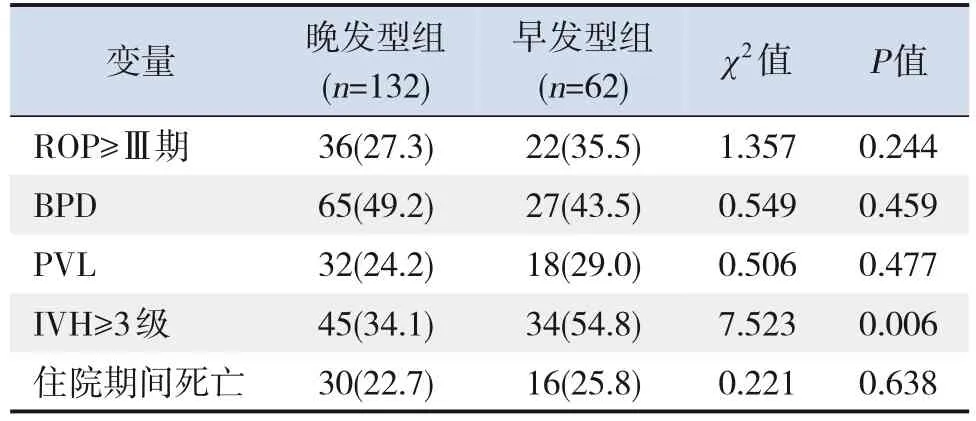
表3 早发型组与晚发型组临床结局的比较 [n(%)]
2.5 早发型NEC危险因素的单因素分析
早发型组出生后1 min Apgar评分≤3分、hs-PDA、早发型败血症(血培养阳性)、喂养不耐受、血管活性药物输注、红细胞输注、重度贫血的比例均高于对照组,差异有统计学意义(均P<0.05),见表4。

表4 早发型NEC危险因素的单因素分析
2.6 早发型NEC危险因素的多因素logistic回归分析
以是否发生早发型NEC为因变量,将以上单因素分析具有统计学意义的指标作为自变量,进行多因素logistic回归分析,结果显示喂养不耐受、早发型败血症(血培养阳性)、重度贫血和hs-PDA是极/超低出生体重早产儿早发型NEC发生的独立危险因素(均P<0.05),见表5。

表5 早发型NEC危险因素的多因素logistic回归分析
3 讨论
本研究显示,VLBW/ELBW早产儿早发型NEC占32.0%,中位发病日龄为8 d,晚发型NEC中位发病日龄为25 d。Yee等[8]统计了加拿大25个新生儿重症监护中心16 669例胎龄<33周早产儿,发现早发型NEC平均发病日龄为7 d,晚发型NEC平均发病日龄为32 d,早发型NEC占40%,本研究结果与之基本一致。VLBW/ELBW早产儿NEC在生后2周内发病者较少,考虑原因为此类患儿胎龄小,胃肠道发育不成熟,早期大多微量喂养,加奶速度慢,生后2周内胃肠道负担较低。另外,由于抗生素应用时间和住院时间短,发生肠道耐药菌定值概率小[11]。
本研究中,早发型NEC组Ⅲ期NEC和手术治疗比例均高于晚发型组,提示早发型NEC病情更严重,进展更迅速。早发型NEC发病时日龄小,纠正胎龄低,可能同时存在血流动力学和呼吸不稳定,肠坏死和感染性休克进展迅速,需临床高度关注,及时手术治疗是控制病情恶化的关键措施。有研究表明,NEC发生时纠正胎龄低是需手术治疗的危险因素[6]。本研究中,两组患儿的起病症状存在差异。呼吸暂停在早发型组中更多见,可能与早发型NEC患儿发病时纠正胎龄低,呼吸中枢发育不完善,多存在呼吸抑制有关。
本研究显示早发型组IVH≥3级的患儿比例高于晚发型组。IVH是早产儿的主要并发症之一,病理生理学机制主要是血流动力学不稳定。IVH一般发生在早产儿生后10 d内,故导致IVH的血流动力学不稳定也可能在早发型NEC的发展中起作用。本研究显示早发型NEC患儿病死率与晚发型患儿比较差异无统计学意义,与Yee等[8]研究结果基本一致。虽然早发型NEC患儿病情更严重,但及时的手术治疗可降低病死率。
有研究证实败血症是极早产儿NEC的独立危险因素[12]。本研究多因素分析显示血培养阳性早发型败血症是早发型NEC的危险因素(OR=9.232,P=0.017)。本研究中的早发型败血症细菌培养主要为大肠埃希菌和无乳链球菌。研究表明,新生儿早发型大肠埃希菌败血症患儿并发症的发生率较晚发型患儿更高,更易发生凝血功能障碍、颅内出血和弥散性血管内凝血,加重血流动力学不稳定和贫血严重程度[13]。血流动力学不稳定是VLBW/ELBW早产儿早发型NEC的重要发病机制[14]。败血症合并贫血是并发NEC的独立危险因素[15]。本研究中,早发型NEC患儿贫血严重程度和需输注红细胞的患儿比例均高于对照组。另外,Stafford等[16]研究发现,早发型无乳链球菌感染与NEC的发病明显相关,认为是无乳链球菌对免疫易感早产儿的宫内影响可能在NEC的发病机制中发挥作用。在VLBW早产儿中,动脉导管未闭(patent ductus arteriosus,PDA)发生率为30%,仅30% PDA在生后10 d内自行关闭,而hs-PDA则难以自行关闭。本研究显示,hs-PDA是早发型NEC的危险因素(OR=2.968,P=0.026)。hs-PDA主要引起血流动力学不稳定,因其存在大量左向右分流,可引起肺水肿及肠道供血不足,从而导致早产儿NEC、BPD等严重合并症的发生。另外,hs-PDA可引起体循环血量明显降低,消化道血流灌注减少,炎症介质如白细胞介素-6、肿瘤坏死因子等含量增加,这些因素与毒素进入血液促进炎症反应并形成恶性循环。Kordasz等[17]研究发现,PDA是早产儿NEC Ⅲ期的独立危险因素。本研究中,早发型NEC组NEC Ⅲ期患儿比例高达56.5%。早产儿喂养不耐受是NEC早期常见临床表现。本研究显示,早发型NEC组喂养不耐受比例显著高于对照组,为NEC发病的独立危险因素(OR=4.121,P=0.006)。VLBW/ELBW早产儿肠黏膜通透性高,潴留奶汁产生的毒素易于通过,可引起肠道损伤,而且喂养不耐受致肠内营养进展缓慢,肠内营养相对缺乏可削弱肠黏膜结构完整性[18],而使早产儿易患NEC。本研究发现,重度贫血对早发型NEC发病的作用影响最大(OR=9.850,P=0.013)。一项前瞻性队列研究表明,贫血与肠道损伤相关[19]。贫血通过改变巨噬细胞功能,降低紧密连接蛋白ZO-1的表达,增加肠道屏障通透性,导致肠道炎症和损伤,从而增加NEC风险[20-21]。
综上所述,VLBW/ELBW早产儿早发型NEC病情较晚发型NEC更严重。血培养阳性早发型败血症、hs-PDA、喂养不耐受和重度贫血是VLBW/ELBW早产儿早发型NEC发生的独立危险因素。因此,临床需要早期预防和治疗贫血,及时发现喂养不耐受、hs-PDA,并早期有效干预,重视早发感染,维持血流动力学稳定,以减少或避免早发型NEC的发生。本研究的局限性包括:(1)本研究为单中心、回顾性病例对照研究,样本量少,可能会出现一定程度的选择偏倚;(2)由于本研究样本来源时间跨度较长,早年的诊疗水平和对疾病认识有限,部分潜在的可能影响NEC发生的危险因素数据未能完整保存,如生后血浆白蛋白水平、低血压发生情况等,因此需要多中心、前瞻性试验进一步研究。
