生物工程角膜移植临床失败病例分析
2023-02-17朱超婕鹿子康郝兆芹王小东
朱超婕,鹿子康,高 伟,郝兆芹,马 强,王小东
(西安市第一医院眼科,陕西 西安 710002)
感染性角膜炎是世界性的致盲性眼病,角膜移植术是针对药物治疗无效的感染性角膜炎最为行之有效的治疗办法。然而角膜供体缺乏,使得许多患者失去了手术治疗的机会。猪角膜脱细胞角膜基质(艾欣瞳)作为首个生物工程角膜可替代人角膜供体进行板层角膜移植术,可大大缓解角膜供体材料短缺的困境,为广大患者带去复明的希望。然而生物工程角膜作为一种新型的角膜材料,在行板层角膜移植术后的治疗效果和角膜移植排斥的发生情况目前的研究仍较少。本文对临床应用生物工程角膜作为供体行板层角膜移植术的病例进行分析,观察术后出现的各种不良反应发生情况、发生率及与感染的病原体、术前感染病情差异之间的联系,为日后生物工程角膜的临床应用提供经验。
1 资料与方法
1.1 一般资料 回顾性分析2017年9月至2018年8月期间在西安市第一医院行生物工程角膜移植手术的感染性角膜炎患者共71例71眼,其中男40例40眼,女31例31眼,平均年龄(51.25±10.18)岁。按感染源分为:真菌性角膜炎15例,男9例,女6例,平均年龄(50.73±11.23)岁;细菌性角膜炎49例,男29例,女20例,平均年龄(51.33±10.08)岁;病毒性角膜炎7例,男3例,女4例,平均年龄(53.14±8.63)岁。病例纳入标准:①患者入院后经角膜共聚焦显微镜、角膜细菌/真菌涂片检查确诊为感染性角膜炎;②经药物治疗,眼部炎症控制,角膜病灶边界清晰,前节OCT检查显示角膜病变累及深度为400 μm以内。排除标准:①病灶累及全层角膜或术前已有角膜穿孔病史;②既往有其他内眼手术史;③伴有其他可能引起眼部疾患的全身疾病(如全身免疫性疾病、糖尿病、精神疾病等)。
1.2 手术方法 患者常规予以2%利多卡因和0.75%布比卡因等量混合6.0 ml行球后阻滞麻醉。用直径大于角膜病灶0.25~0.5 mm的环钻在角膜植床上刻痕,45°板层刀在角膜植床剖切至病灶完全清除干净,猪角膜脱细胞角膜基质(艾欣瞳)复水30 s后,用与植床等大的环钻钻取植片,12针或16针间断缝合角膜植片于植床。
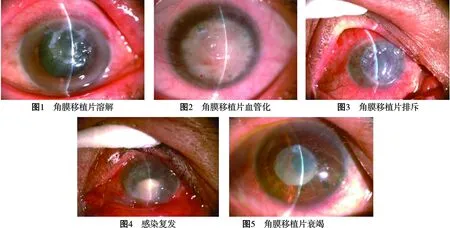
1.3 观察指标 术后1、3周、1、3、6个月对患者进行定期随访。比较患者术后植片排斥、水肿、溶解、混浊等影响角膜植片存活的情况。角膜植片透明、角膜上皮完整视为移植成功;角膜移植片溶解(图1)、角膜移植片血管化(图2)、角膜移植片排斥(图3)、角膜感染复发(图4)、角膜植片衰竭(图5)视为移植失败。
1.4 统计学方法 应用SPSS 21.0统计学软件进行数据分析。计数资料以[例(%)]表示,比较采用卡方检验;应用Logistic回归分析进行多因素回归分析;以P<0.05为差异有统计学意义。
2 结 果
2.1 三组角膜移植情况比较 本次观察生物工程角膜移植病例共71例,其中移植成功56例,成功率为78.87%;失败15例,失败率为21.13%。其中女31例31眼,占43.66%,移植失败病例7例,失败率22.58%;男40例40眼,占56.34%,移植失败8例,失败率20.00%。不同性别移植失败率比较差异无统计学意义(P>0.05)。真菌性角膜炎15例,占20.55%,移植失败1例,失败率6.67%;细菌性角膜炎49例,占67.12%,移植失败10例,失败率20.41%;病毒性角膜炎7例,占9.59%,移植失败4例,失败率57.14%。病毒性角炎组移植失败率明显高于另外两组,差异有统计学意义(P=0.036),见表1。
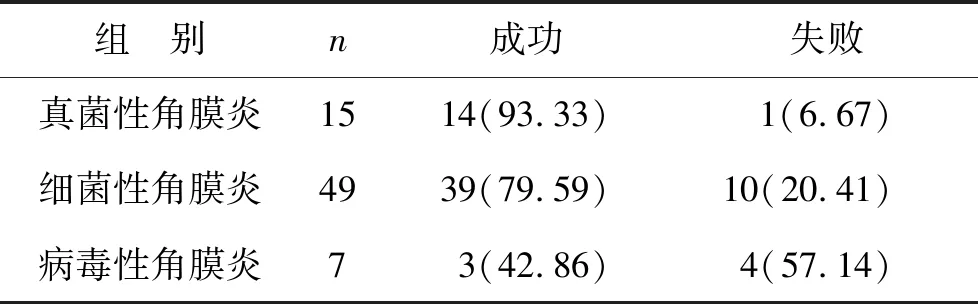
表1 三组角膜移植情况比较[例(%)]
2.2 角膜移植失败与患者性别、年龄、感染源、睑缘炎症的Logistic回归分析 结果显示感染源的差异对角膜移植失败与否的影响差异具有统计学意义(OR=4.726,95%CI:1.24~17.96,P<0.05);真菌性角膜炎行生物工程角膜移植成功率最高,而病毒性角膜炎应用生物工程角膜行板层角膜移植术失败率最高。另外统计分析中虽然睑缘高炎性反应对角膜移植失败与否的影响差异无统计学意义,但在临床观察病例中发现,伴有睑缘高炎性反应的病例移植术后更易发生排斥反应。见表2、3。

表2 角膜移植失败与患者性别、年龄、感染源、睑缘炎症Logistic回归分析变量赋值情况
2.3 细菌性角膜炎角膜移植失败与睑缘炎症的Logistic回归分析 本次临床观察随访的细菌性角膜炎角膜移植失败病例中,所包含失败病例情况相对较全。其中出现角膜移植片血管化的比例多于其他形式的角膜移植失败,共4例,占40%;1例因术后角膜移植片感染复发,占10%;2例发生角膜移植片溶解,占20%;3例发生角膜移植片上皮不愈合、角膜植片水肿,最终角膜移植排斥,占30%。生物工程角膜移植术后植片排斥反应多发生于术后1月内,发生排斥反应的患者多伴有眼表、睑缘的高炎性反应。对细菌性角膜炎角膜移植失败的不同表现与年龄、睑缘炎症等因素进行统计分析发现,具有眼表睑缘高炎性反应的患者角膜移植失败的风险更高,差异具有统计学意义(OR=7.29,95%CI:1.257~42.270,P<0.05)。见表4。
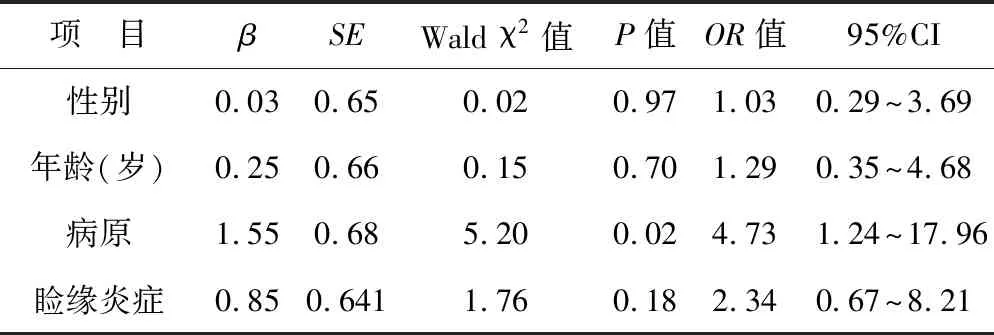
表3 角膜移植失败与患者性别、年龄、感染源、睑缘炎症Logistic回归分析
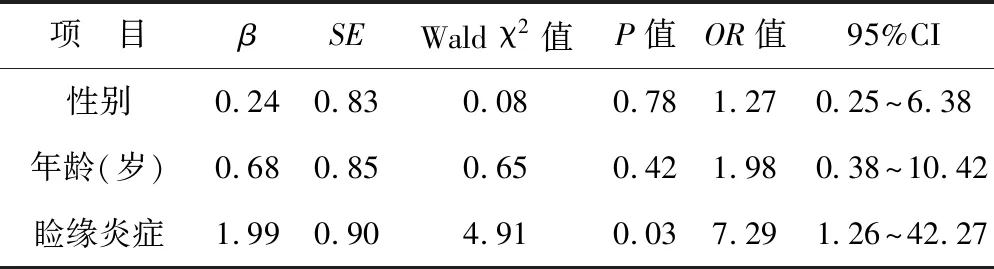
表4 细菌性角膜炎角膜移植失败与睑缘炎症的关系
3 讨 论
猪角膜脱细胞角膜基质(艾欣瞳)作为我国自主生产、研发的生物工程角膜,是世界首个可替代人角膜供体进行板层角膜移植的材料,缓解了我国角膜捐献供体极度匮乏的现状。与角膜上皮、角膜内皮相比,角膜基质免疫原性最低[1]。猪角膜与人角膜在解剖学、生理学以及生物力学特性上有很多相似之处,理论上猪角膜可以作为人角膜移植的理想材料,且符合伦理学要求[2]。生物工程角膜取材于猪角膜,经病毒灭活与脱细胞等工艺制备而成。因其已经进行脱细胞处理,去除了生物细胞与其他抗原性物质,可有效降低角膜移植术后免疫应答反应,减少角膜移植术后炎性反应和免疫排斥反应的发生[3-4]。其主要成分为胶原纤维支架,在结构和力学强度上具有一定优势,移植于受体角膜植床后,有利于受体角膜上皮细胞的爬行、附着到角膜植片中,促进角膜细胞再生和修复,以恢复角膜植片的透明性,是临床上板层角膜移植术中角膜植片供体的有效替代[5]。
自生物工程角膜问世以来,我院已为上百例角膜病患者实施生物工程角膜移植术,取得较好的临床治疗效果,其中以感染性角膜病患者居多。但仍有一部分患者术后出现角膜移植片溶解、角膜移植片血管化、角膜移植片衰竭等问题,最终视为角膜移植手术失败。在本次临床观察中发现,病毒感染所致的角膜溃疡患者行生物工程角膜移植术后出现角膜移植失败的概率高于其他感染性角膜病患者。
病毒性角膜炎是指由病毒感染引起的角膜炎症,是最为常见的感染性角膜炎之一,其中以单纯疱疹病毒性角膜炎最为多见,它是由病毒感染、免疫与炎性反应参与、损伤角膜及眼表组织结构的复杂性眼病,是当今世界上危害最严重的感染性眼病之一,因其类型多、易复发、临床上无有效控制的药物等因素使其成为一种世界性的重要致盲原因[6-7]。单纯疱疹病毒性角膜炎(Herpes simplex keratitis,HSK)的发病机制主要为单纯疱疹病毒原发感染人体后潜伏在三叉神经节的感觉神经元内,在一些非特异性刺激下机体免疫力下降,诱发病毒再活化,再次活化的病毒沿三叉神经节逆行至眼表,所造成的慢性炎症引起角膜损伤[8],包括但不限于角膜新生血管形成、角膜斑翳、角膜白斑等,造成不同程度的、永久性视力下降甚至失明。在正常的血管生成过程中,血管内皮生长因子与血管内皮细胞生长抑制因子维持动态平衡。当这种平衡被角膜感染、炎症、手术创伤等破坏后,新生血管长入角膜层间,破坏了角膜相对免疫赦免状态,是角膜移植术后发生免疫排斥、导致角膜移植失败的最常见高危因素[9-10]。因此病毒性角膜炎尤其合并新生血管生成的病例行角膜移植术时失败率较高。
角膜移植片上皮的愈合也影响角膜植片的存活及透明度的恢复。角膜上皮快速愈合可减少新生血管的长入以及免疫排斥反应的发生等;术后持续性角膜植片上皮缺损、角膜溶解、植片感染、角膜神经营养障碍等都可能导致手术失败[11]。因此角膜移植术后尽快恢复角膜上皮的完整性是角膜移植术后需要关注的首要问题。影响角膜上皮细胞生长的因素包括角膜神经的再生及修复,角膜缘干细胞的数量及质量,角膜移植片大小,患者眼表健康状况等。角膜感觉神经纤维的再生及修复是眼表重建的重要基础[12]。在感染性角膜病尤其是病毒性角膜炎病情发展过程中,角膜神经受损严重,上皮下神经纤维减少、缺失;手术进行过程中切断角膜神经,均可能导致术后角膜神经营养障碍,进而造成角膜上皮愈合延迟、角膜上皮功能障碍等,都可以导致移植手术失败[12-13]。
泪膜作为角膜移植片存活的重要微环境,主要由脂质层、水液层和黏蛋白层组成,而睑板腺分泌则为泪液脂质层的主要来源。泪膜脂质层主要起到润滑、防水、防止泪液蒸发的作用[14]。当眼表睑缘处于高炎性反应时,睑板腺分泌功能异常,脂质层分泌受损、减少,泪膜稳定性被破坏,泪液蒸发增加,角膜移植片生存环境被破坏,导致角膜移植失败。角膜移植排斥是有多重免疫细胞共同参与的细胞免疫反应[15]。而睑缘的高炎性反应、睑板腺分泌障碍、泪膜的不稳定都会促进抗原呈递细胞的成熟、T细胞的活化和淋巴管生成,这些反应会增强受体的免疫应答[16],从而加重移植排斥反应,导致移植失败。另外角膜移植手术本身的创伤、术后炎性反应、术后角膜曲率的改变、术后长期局部糖皮质激素的应用在治疗眼部炎症、移植免疫排斥反应的同时增加了对眼表的刺激,均可影响泪膜的稳定性,引起睑板腺分泌的异常,破坏眼表微环境稳态,影响眼表上皮细胞的正常恢复。因此维持角膜移植术后眼表稳定状态,能促进术后修复,也是提高角膜移植成功率的关键因素之一。
角膜缘干细胞是眼表多种细胞增殖、分化的主要来源。之前研究普遍认为角膜缘干细胞主要存在于角膜缘基底细胞层[17],因此若当角膜移植受体病灶区未侵及角膜缘基底细胞层时,植片上皮愈合良好、时间短;相反,若当角膜病灶跨过角膜缘基底细胞层时,角膜移植术后可能出现角膜上皮愈合延迟。并且当移植孔接近甚至跨过角膜缘时,移植片的异体抗原易通过角膜缘血管网呈递至受体,导致排斥率增加。
角膜新生血和淋巴会增加植片和受体之间的细胞流动性,使得免疫活性细胞更易到达角膜移植片,增加了受体免疫系统与移植抗原的接触[18-19],促进移植排斥反应的发生。因此角膜植床血管化的程度和范围也会影响角膜移植手术的结果,角膜植床新生血管累及范围越大,角膜移植排斥的风险越高[20]。除此以外,在角膜移植手术过程中,手术缝线的深浅不一、缝线松紧度不适、缝线位置分布不均也与术后排斥反应有一定的关系。术后缝线松动会诱使炎症细胞聚集,刺激新生血管长入,促进术后排斥反应的发生[21]。
综上所述,通过此次观察研究发现,猪角膜脱细胞角膜基质(艾欣瞳)作为角膜板层移植术供体治疗感染性角膜病,尤其非病毒性角膜炎时,可以取得较好的术后效果。然而对于原发病为病毒性角膜炎的患者,应尽量避免或谨慎选择生物工程角膜移植。此外,术前选择病人时,避免选择病灶区超过角膜缘、眼表及睑缘高炎性反应、角膜新生血管丰富的病例进行生物工程角膜移植手术;而在手术过程中,手术医生应争取一次完成缝合,避免反复调整缝线,造成移植片医源性损伤;缝线避免过紧,且植片与植床对合整齐,避免植片覆盖植床或植片与植床间创面未闭合等情况出现。同时加强术后对患者的随访、观察,慎重选择、应用局部激素,对于角膜缝线的过紧或松动及时予以调整,以提高角膜移植手术的成功率。
