基于价值的多适应证药品医保准入与定价方法研究 Δ
2023-02-09王樱澄吴尧杨岚芮明军李洪超中国药科大学国际医药商学院南京11198中国药科大学药物经济学评价研究中心南京11198
王樱澄 ,吴尧 ,杨岚 ,芮明军 ,李洪超 (1.中国药科大学国际医药商学院,南京 11198;.中国药科大学药物经济学评价研究中心,南京 11198)
多适应证药品(multi-indication drugs)是指同一有效成分可以用于多种不同适应证(包括用于不同类型的疾病、用于不同线的药物治疗或联合用药以及用于同一疾病不同特征的亚组患者等情况)的药品。近年来,随着新药研发和上市速度的不断加快,多适应证药品也越来越多,且以抗肿瘤药等高价值药品居多。例如,2019年艾昆纬全球肿瘤趋势报告显示,2014-2018年全球获批的57种抗肿瘤药共对应23种不同癌种的89个适应证[1]。然而,同一药品的疗效在不同的适应证之间可能存在显著差异,并且每种疾病本身的健康负担不同,导致同一药品治疗不同适应证所发挥的价值不同,使得不同适应证患者对同一药品的支付意愿(willingness to pay,WTP)产生较大的差别。因此,有必要对多适应证药品应用于不同适应证的价值分别进行评价。但在这种情况下,药品的医保准入和定价将变得更加复杂。如何在多个适应证中抉择哪些适应证可准入医保,如何在制定多适应证药品支付标准中体现不同适应证间的差异从而作出合理的医保准入决策,都成了多适应证药品管理的难题。
为了在医保目录动态调整的背景下,更加科学地评估多适应证药品的价值并加快其医保准入,需要根据其每一个适应证的价值开展基于价值定价的研究,找到多适应证药品医保准入和定价的平衡点。为此,本研究梳理了我国当前多适应证药品医保准入的现状,参考基于价值定价的经济学理论,同时结合其他国家的相关经验,总结了5种在我国可能适用的多适应证药品定价方法,并结合案例分析,尝试对多适应证药品的医保准入与定价方法进行探索。
1 我国多适应证药品的医保准入现状
笔者收集了国家医保局公布的医保谈判官方文件,统计了2017-2021年由谈判进入医保目录的多适应证药品数量、种类和价格[保密价格来自第三方数据库平台(药智网、医药魔方)中所记载的中标价格]。结果显示,2017-2019年,我国医保谈判准入的药品数量不断增加,直至近两年数量开始保持稳定,但经谈判准入的多适应证药品的数量和种类依然在逐年增加(表1)。此外,谈判准入的多适应证药品中抗肿瘤药数量最多,以2021年谈判为例,在准入的29个多适应证药品中有13个是抗肿瘤药,其次是免疫抑制剂类药品(共4个)。多适应证药品准入的方式也各不相同,有的是同时准入多个适应证,有的是在续约时新增适应证,也有的是在协议期内经过谈判新增适应证。其中,2017-2020年,多个适应证同时准入的情况最多,共39个药品,2021年多个适应证同时准入的药品仅8个,而协议到期续约新适应证的药品9个,在协议期内新适应证谈判成功准入的药品达12个。由此可见,我国新适应证的开发速度不断加快,同一药品面临多个适应证准入的情况也更加普遍。
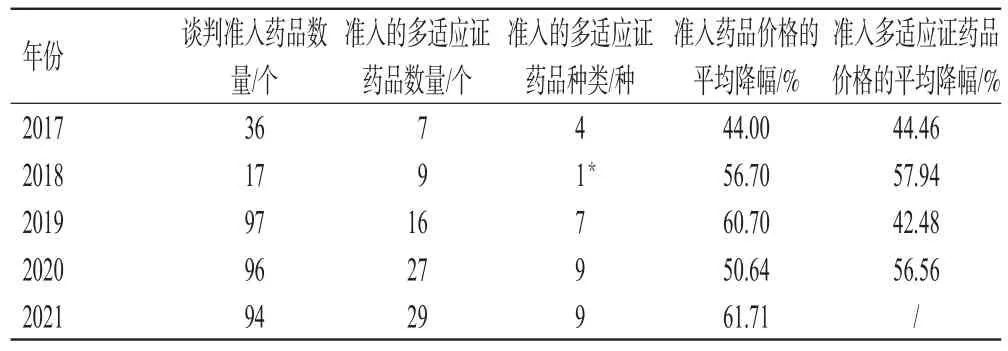
表1 2017-2021年国家医保谈判准入药品概况
在价格方面,谈判准入药品总体的平均降幅在2017年后保持在44%~62%,经谈判准入的多适应证药品的平均降幅在44%~60%。多适应证药品价格的平均降幅与非多适应证药品基本相近,其中仅2019年明显低于非多适应证药品,原因可能是由于2019年准入的多适应证药品中有大部分是续约药品,其降幅低于首次谈判准入的药品。目前我国相关决策部门尚未对多适应证药品提出明确的价格测算和准入方法,也暂无将多适应证药品进行单独考虑或区分适应证对待的相关政策。因此,在我国开展基于不同适应证价值的多适应证药品定价研究具有较大意义。
2 基于价值定价的经济学理论分析
药品的定价需要同时兼顾患者的可负担性和新药研发的巨大投入,因此需要同时衡量成本和最大WTP。成本主要包括新药研发、生产、销售等各环节的总成本;最大WTP是指患者愿意为新药带来的健康获益所支付的最高价值。
从福利经济学的角度来看,若将患者和制药企业看成一个整体,当患者的WTP高于总成本时,社会福利达到整体增加,反之则会造成社会福利的整体损失。在由专利导致的完全垄断市场中,企业为了实现自身利益的最大化,会将定价与最大WTP平齐,此时,生产者剩余达到最大,消费者剩余为零。这是可以达成的市场最高价,此时药品的可及性也很高,但这并不意味着是合理的定价[2]。这里所说的“合理”定价,至少是指作为供给方的制药企业和作为需求方的患者都能够有福利改进。最大WTP值完全反映了药品的价值,但基于价值的定价是合理价格的上限,必须保证消费者有剩余价值;同样,基于成本的定价也不只是合理价格的下限,必须要保证生产者也有剩余价值[3]。所以,药品的定价需要在基于价值的定价和基于成本的定价之间找到一个平衡点,更合理地分配消费者剩余和生产者剩余,同时还需通过医保准入价格谈判等价格干预手段,减少垄断定价带来的福利纯损。
理论上来说,经济学中患者健康获益的价值可以用WTP测量,但是由于医疗市场存在不确定性且患者没有充分的信息、专业知识、消费经验和认知能力,难以给出真实并且一致的答案[4]。所以卫生经济学家一般先通过药物经济学评价模型计算出新药能多带来多少个质量调整生命年(quality-adjusted life years,QALYs)的获益,再通过调查获得1 QALY的WTP,换算出新药的最高价格。因此,在价值的衡量与计算中,阈值是必要且最为关键的参考指标。《中国药物经济学评价指南2020》目前推荐的WTP阈值为1~3倍人均国内生产总值(GDP)[5],以2021年人均GDP计算,目前中国WTP阈值为80 976~242 928元/QALY。值得注意的是,若QALY的阈值来源于社会WTP调查,那么通过药物经济学评价反推的新药价格仅仅是一个对于消费者而言具有经济性的最高价格,在这个价格下,对于制药企业是否具有经济性是存疑的。基于此,卫生经济学家又提出了基于价值定价的方法,即根据药品获益和风险的相关数据来确定其价格,该定价方法同时结合了药品的临床价值和相关成本,并以特定疾病的WTP阈值为背景作出决策[6]。此时,药品的价格能很好地反映其本身所带来的效益,同时也可被社会所负担。价值定价的测算可通过成本-效用分析来实现——以QALYs来量化获益,结合成本计算增量成本-效果比(incremental cost-effectiveness ratio,ICER),通过将ICER与阈值相比较来判断价格或者基于阈值来反推价格[7]。以价值为基础的定价可以给人群带来对应于不同适应证的成本-健康获益比[8],因而多适应证药品的价格因适应证不同而异,这也是基于价值定价的一种体现。
对于多适应证药品而言,由于不同适应证的用法用量、对患者带来的健康损害和经济负担以及ICER阈值等因素均不同,其价值存在很大差异。在医保准入时需要如何根据经济学证据权衡准入哪些适应证以及以什么价格准入药品成了难题,因此在定价方法上更需慎重决策。单一的定价方式可能会产生一些弊端,例如在多个适应证中若按高价值适应证定价,那其在低价值适应证中价格可能过高而不具有经济性,则这一适应证将不会被准入;若基于低价值适应证定价,从长远来看,会使制药企业的创新性受到打击。故有学者提出了多适应证定价(multi-indication pricing,MIP)的概念,也称之为基于适应证价值的定价方法(indication-based pricing,IBP),即对每个适应证或者同一适应证下不同亚组人群收取不同的价格[9]。可见,对于多适应证药品的定价问题,不仅要在价值和成本之间找到平衡,更需要先在该药品各个适应证的价值中找到一个平衡点。
3 多适应证药品定价要求及方法
根据目前已有的国际经验[2,9-11],并结合我国国情,笔者总结了多适应证药品定价的几点要求:(1)基于价值,即药品价格应与其在每个适应证上的治疗价值相关;(2)价格可变,即价格应具有足够的可变性和动态性,以反映药品整个生命周期中相对价值的波动和其应用于各新适应证的销量[12];(3)综合考量,即定价决策应考虑到卫生系统的效率、公平、可持续性和偿付能力等因素,同时尽可能不忽视治疗方案之间的竞争;(4)鼓励创新,即设定的价格应充分鼓励新适应证的研究和开发,同时有助于改善健康和提高社会福利的目标。根据上述要求,本研究讨论了5种目前可行的定价方法,主要分为三大类:(1)基于产品的定价,即基于低价值适应证或混合/加权的单一定价;(2)基于适应证的定价,即按适应证协议不同折扣的单一定价或根据不同适应证以不同商品名上市分别定价;(3)补偿准入限制,包括仅高价值适应证补偿和限制条件补偿等方法,可从医保的管理方式上入手,对不同适应证的报销条件进行限制,从而体现药品在不同适应证中的不同定价[13]。
3.1 基于低价值适应证的单一定价
基于低价值适应证的单一定价(图1)是基于价值定价的一种形式,该法可以保证不同适应证患者均能获得经济福利,至少没有福利损失。由图1可知,对于低价值适应证患者,按低价值定价时患者福利不变;对于高价值适应证患者,按低价值定价时患者福利增加,因此这种定价方式可以使得消费者总福利增加。然而这种定价方式的前提是药品价格需要高于制药企业的新药研发和生产供应成本,比较适用于以低价值适应证先上市的药品。由于这种定价方式仅考虑了消费者福利,可能会打击制药企业开发药品新适应证的积极性,因此当高价值适应证与低价值适应证之间的价值差异过大时,这种方法就不太合适。
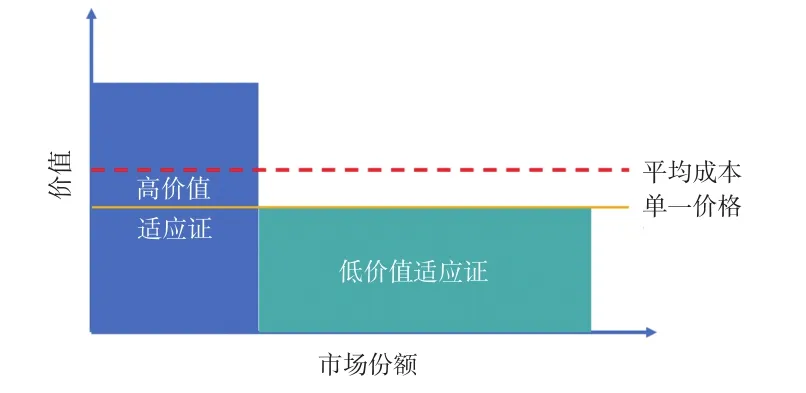
图1 基于低价值适应证的单一定价示意图
3.2 混合/加权的单一定价
由于基于低价值适应证的单一定价的方式并未考虑市场规模和销售量的影响,混合/加权的单一定价方法(图2)可在一定程度上解决这个问题。混合/加权的单一定价有多种形式,主要包括以下3种:(1)以各适应证的平均价格定价;(2)基于销量的加权定价;(3)基于价值的加权定价。其中,基于价值的加权定价在很多国家和地区都有较为广泛的使用,比如澳大利亚和德国[14]。基于价值的加权定价实际上就是基于价值定价的变形,本质就是依据社会WTP来反推每一个适应证下的药品价格,再根据权重加和得到单一定价。该法的目的是能够让更多的患者接受治疗,有利于提高社会福利;除此之外,还有利于促进市场竞争,促进制药企业开发药品更多的适应证,反过来又有利于促进适应证领域内药品的价格竞争。
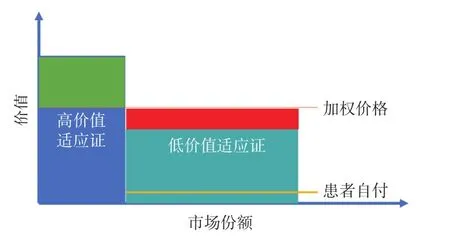
图2 混合/加权的单一定价的示意图
然而这种方法也存在一些问题:(1)由于药品使用量难以估计,当已知的信息无法估计药品使用量时,加权得到的价格结果就值得商榷;(2)由于地方医保管理者或者临床药品使用者并不了解相关信息,因此药品在低价值适应证中的过多使用会导致局部低效率的存在;(3)采用这种方法定价,将导致低价值适应证患者的福利受损,尤其使得自费患者低效率;(4)当该药品成为对照药品,可能会提供错误的效率评估信息,这将给后续新药的价值评估带来挑战;(5)药品各适应证的开发有先后,采用这种方法定价将可能出现加权价格高于首个适应证价格的情况,这往往难以被市场所接受。
3.3 按适应证协议不同折扣的单一定价
按适应证协议不同折扣的单一定价是IBP较为常用的方法,该法的应用以意大利为主要代表国家,但IBP系统本身的开发需要足够的基础设施和组织以获取和记录必要的临床信息[15]。此外,为了确定每个药品不同适应证的价值,需要建立基于价值的药品价格评估制度,包括经济性评价,以及一个明确或隐含的阈值,以反映社会对1年寿命或1 QALY的最大WTP。这种定价方法在实践中也有不少困难,例如药占比问题导致医院预算受到限制时,医院可能会违反IBP系统的规则使多适应证药品限用于价格较低的适应证。此外,不同国家监管环境所特有的法律和监管约束也可能会阻碍多重价格的适用,加之部分国家的药品折扣信息保密,使得该药品国家参考价的获取难度更大。
3.4 根据不同适应证以不同商品名分别上市和定价
药品根据不同适应证以不同商品名分别上市和定价是最纯粹的IBP,即药品按照不同商品名和适应证分别申请上市。理论上该法能够完全体现其在每一个适应证当中的药品价值,但实践中以该法定价的药品较少,该法主要应用在美国商业保险公司的报销模式中[16];且若要实行该法,药品审批上市制度也需要作相应修改。该法的弊端也很明显:如果药品在不同适应证中的用法用量相近,但价格差异很大,则容易出现“套利”情况,即按低价购买药品治疗高价格适应证,给制药企业带来较大的福利损失。
3.5 补偿准入限制
补偿准入限制包括了仅高价值适应证补偿和限制条件补偿等形式,这种定价方法同时包括了药品医保价格谈判和准入的过程。该法是基于价值的定价和准入,由于并不是药品的所有获批适应证都值得准入医保,故该法在应用时,决策者需首先在适应证之间作取舍。当多个适应证之间的价值差异很大时,仅高价值适应证补偿的方法较为合适;当适应证价值差别不大时,则可针对不同适应证的情况进行限制报销。补偿准入限制有利于减少药品的低效率使用,能有效控制医保支出风险,但由于不同适应证之间准入与否的差别可能带来公平性的问题,这导致现实工作中的补偿准入管理难度较大,同时,还可能会抑制制药企业开发药品新适应证的积极性。
4 案例分析
基于上述理论,本研究以一种抗生素药品——头孢他啶-阿维巴坦(ceftazidime-avibactam,CAZ-AVI)作为多适应证药品的代表,探讨其合理的定价和准入情况。
CAZ-AVI是一种广谱抗菌药,能有效覆盖一些典型的耐药革兰氏阴性菌,尤其是世界卫生组织定义的高优先级耐药菌,包括碳青霉烯类耐药肠杆菌科细菌(carbapenem resistant enterobacteriaceae,CRE)、多重耐药铜绿假单胞菌(multi-drug resistant Pseudomonas aeruginosa,MDRPA)、产超广谱β-内酰胺酶(extended spectrum β-lactamases,ESBL)肠杆菌科细菌等,疗效显著且具有良好的安全性和耐受性[17]。目前CAZ-AVI获批的主要适应证包括:(1)复杂性腹腔内感染(complicated intra-abdominal infections,cIAI);(2)医院获得性肺炎和呼吸机相关性肺炎(hospital-acquired pneumonia/ventilator-associated pneumonia,HAP/VAP);(3)在治疗方案选择有限(limited in treatment options,LTO)的成人患者中,治疗由肺炎克雷伯菌、阴沟肠杆菌、大肠埃希菌、奇异变形杆菌和铜绿假单胞菌等对本品敏感的革兰氏阴性菌引起的感染。CAZ-AVI当前规格为2.5 g/瓶(规格2 g∶0.5 g),3个适应证均为每8 h给药1次,静脉输注120 min,定价为1 396 元/瓶,即CAZ-AVI每天的费用为4 188元。
对3个适应证分别进行经济性评价,并通过成本-效用分析结果可反推出该药的最大价值。当ICER值等于阈值所对应的药品价格时,称之为均衡价格。以我国1倍人均GDP(72 447元,2020年)作为阈值,根据基础分析结果(表2),CAZ-AVI与对照药品相比,ICER值处于绝对优势,花费更少且效用更高,增量效果都在0.5 QALYs以上,因此CAZ-AVI在效果上有很大的优越性。从价格分析的结果来看,不同适应证对应的均衡价格相差比较大,说明MIP的探索很有必要。
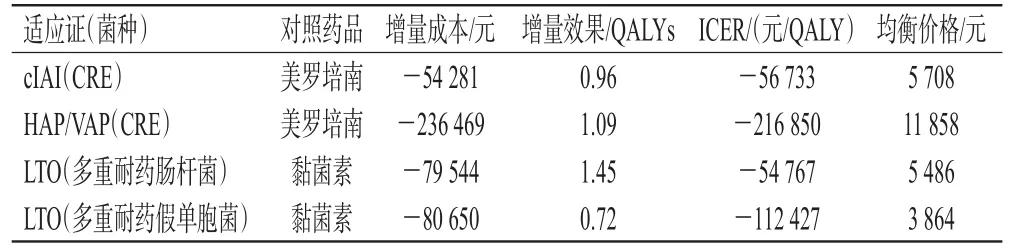
表2 CAZ-AVI不同适应证对应的价值
由表2可知,CAZ-AVI治疗HAP/VAP的价值较治疗cIAI更高,反推得到其在2个适应证下的均衡价格分别为11 858元(HAP/VAP)和5 708元(cIAI)。CAZ-AVI治疗HAP/VAP时的ICER为216 850元/QALY,健康获益最多,约1.09 QALYs,均衡价格在所有适应证中最高。CAZ-AVI应用于LTO时,多重耐药肠杆菌和多重耐药假单胞菌感染的结果相对接近,均衡价格分别为5 486和3 864元,其在治疗不同菌种感染的LTO中的价值差别不大。
由于3个适应证的价值差距较大,均衡价格在3 864~11 858元之间,不适合使用基于低价值适应证单一定价的方法。若采用混合/加权的单一定价,可以把不同适应证对应的疾病人数和市场份额作为主要的权重考虑因素,定价处于3 864~11 858元之间,这样更能综合考虑并体现出各个适应证的价值,同时也是具有经济性的。若采用按适应证协议不同折扣的单一定价这种方法,则需要依据更多的药品临床使用信息情况,综合判断其在真实世界使用中的效果,再给予一定的折扣,这在目前我国存在较大的实施难度。CAZ-AVI目前的定价为1 396元/瓶,均低于上述3种适应证的均衡价格,因此相关决策者可考虑采用加权的定价方法并考虑同时准入这3个适应证。但是根据WTP反推出来的均衡价格仅仅是一个“保留价格”,是能满足该药治疗经济性且能有效体现药品价值的价格。几乎任何领域中的商品和服务都不会完全按照这个保留价格进行实际交易和支付,医保部门谈判也不会完全按照这个价格达成交易。对于多适应证药品而言,医保部门可以在每个适应证中分别进行谈判,使得谈判价格在每个适应证的药品价值之下,这样按适应证定价也不会导致所有剩余价值都归制药企业所有。
5 讨论
对于多适应证药品而言,分别对不同适应证采用基于价值定价的方法进行评估,总体来说可以提高效率和福利,也能为准入决策提供合理支持,值得继续探索[9]。基于价值定价的理论能够使药品在不同适应证下的不同价值都能得到体现,提高创新药对于患者的可及性,同时也能激励制药企业对药品高价值新适应证的研发。然而,新的药品定价体系的实施,可能会对目前药品的采购和管理体系产生较大的影响,且患者和医务人员对MIP理论的理解还存在一定困难;同时,除了基于低价值适应证的单一定价方法或选择准入适应证的方法外,MIP对于药品使用情况的真实世界数据要求很高,而目前我国尚且缺乏完整且高质量的数据来源。但随着MIP的开展以及临床对患者进行更精准的用药和监测评估,这将有利于电子病历和其他真实世界数据的收集和完善。此外,MIP的实施也能更好地追溯药品的使用情况(尤其是在安全性方面),进而有利于为患者制定更合理且个性化的给药方案。
总体来说,前文所述的每种定价方法都有一定的优势和局限性,都需要在应用中不断完善。基于低价值适应证的单一定价虽然操作简单,但是只适用于在不同适应证之间价值差异不大且明显高于药品研发成本的情况。混合/加权的单一定价方法虽可基于预期市场销量进行较为准确的估计,但如何合理且公平地赋予权重也是需要探索的问题。除此之外,还需要考虑未来其他同适应证新药上市需要相互对照,以及如何对同一药品分适应证设定不同价格的问题。按适应证协议不同折扣的单一定价需要依靠比较完善的医保信息系统以及第三方团队收集详细的信息,这在我国目前执行起来难度较大。在不同适应证中以不同商品名分别上市和定价则需要药监部门的配合,也具有一定难度。总之,各种不同的定价方法只是反映多适应证药品相对价格的工具,而无法测算其实际价值,所以关注并落实基于价值的药品定价尤为重要。
对于我国多适应证药品的准入与定价来说,无论何种情况,都需要在现有的方式上不断探索与完善。在执行层面上,除了要考虑决策的科学合理性,还需要考虑现实决策管理过程中的可操作性,并降低决策管理的成本。对于多适应证药品,笔者建议:应首先对各个适应证的价值进行判定,分析各适应证价值的差异。若差异不大,且真实世界数据获取困难,可考虑对适应证的主次进行判断,比如以患者人数作为评定标准,定义使用需求量较大的适应证为主适应证,对主适应证进行准入,以降低疾病管理成本;或沿用先获批的适应证定价,对新准入的适应证进行单一定价。但若差异很大,则需要收集相关信息,对不同适应证进行加权定价,通过适当增加决策管理的成本以获得决策的科学性和准确性。当然,这些决策方式均要求相关方面的共同协作,最终都需要协调好制药企业、政府和患者这三者之间的平衡关系,促使整个社会的福利最大化。
