人工骨材料Bio-Oss骨胶原在慢性牙周炎患者患牙拔除后的应用效果
2023-01-16王新斌
何 鹏,王新斌,周 洲
(丽水市中心医院 口腔科,浙江 丽水 323000)
为减少牙列缺损对患者日常生活的影响,慢性牙周炎患者患牙拔除后往往需要进行义齿修复。种植后义齿修复需良好的牙周环境,但慢性牙周炎患者因牙槽骨吸收严重而表现为牙槽窝坍塌,并且患者牙槽骨在拔牙后失去了生理刺激,会导致牙槽嵴骨质进一步吸收,进而影响后期治疗[1-2]。相关研究指出,在拔牙后植入骨材料覆盖牙槽窝,可延缓牙槽嵴骨质吸收[3]。Bio-Oss骨胶原是较为常见的骨移植材料,可作为种植术的填充材料,但人工骨材料Bio-Oss骨胶原在慢性牙周炎患者患牙拔除后的应用效果尚存在争议。本研究对比观察常规处理方法及Bio-Oss骨胶原植入牙槽窝对患者创面愈合及牙槽嵴高度等的影响,旨在为慢性牙周炎患者拔牙术后处理提供临床参考。
1 资料与方法
1.1 临床资料 选取2018年1月—2019年3月在丽水市中心医院接受拔牙术治疗的慢性牙周炎患者83例,采用随机数字表法将其分为对照组(40例)和观察组(43例)。对照组中男24例,女16例;年龄38~61岁,平均(49.22±5.07)岁;牙周炎病程2个月~1年,平均(5.76±1.63)个月;患牙位置:前牙15例,后牙25例。观察组中男26例,女17例;年龄35~63岁,平均(50.64±5.12)岁;牙周炎病程3个月~1年,平均(5.92±1.71)个月;患牙位置:前牙18例,后牙25例。2组患者上述资料差异无统计学意义(P>0.05),本研究经我院伦理委员会审核通过。
1.2 选取标准 病例纳入标准:①根据《中国牙周病防治指南》诊断为慢性牙周炎[4];②患者均知情本研究的研究内容及方法,且已签署入组同意书;③邻牙健康者;④单颗牙拔除者。排除标准:①严重凝血功能异常者;②拔牙术中须翻瓣者;③拔牙位点存在急性炎症者;④存在未控制的全身疾病患者;⑤邻牙龋坏者;⑥需治疗的牙为多生牙、埋伏牙者;⑦妊娠或哺乳期妇女;⑧邻牙存在明显扭转、拥挤现象者。
1.3 治疗 2组患者均于术前进行牙周基础治疗,包括龈上洁治和抛光术、龈下刮治、根面平整术等。牙周基础治疗完成后2个月再拔除无法保留的患牙:常规消毒铺巾,阿替卡因局部麻醉,分离牙龈后拔除患牙,用3%过氧化氢溶液、复方氯己定溶液及生理盐水彻底冲洗伤口。对照组在拔牙后采用褥式缝合后待创口自动愈合,术区上牙周塞治剂。观察组患者在拔牙后清创牙槽窝,并用生理盐水等冲洗创口,植入瑞士Geistlich公司的人工骨材料Bio-Oss骨胶原,使其充满拔牙窝,略高于牙槽嵴顶,表面覆盖Bio-Gide胶原膜,在颊侧附加切口拉拢牙龈行8字形缝合,术区上牙周塞治剂。
2组术后均给予头孢呋辛酯片(国药集团致君(深圳)制药有限公司,国药准字H20000400)0.25 g一天两次,口服3天,西吡氯铵含片(黄氏制药股份有限公司,医药产品注册证号:HC20050026)2 mg一天三次,含服1周,术后半个月复诊拆线,术后6个月复查。
1.4 观察指标
1.4.1 创面愈合率 分别于术后2、4周,应用3 shape TRIOS彩色口内扫描仪对术区牙龈软组织缺损状态进行扫描,将扫描模型上的软组织缺损边缘在透明胶边上描绘并裁剪,然后用万分之一电子分析天平称重,通过质量反映创面面积大小。创面愈合率=(初始创面面积-未愈创面面积)/初始创面面积×100%。
1.4.2 牙槽骨宽度及牙冠高度 应用CBCT仪(ProMax 3D,Planmeca OY)进行牙槽骨宽度及牙冠高度测量,扫描条件:电压220 kV,电源频率50 Hz,曝光3.6 s,层厚0.15 mm,视野5 cm×5 cm;获得CBCT图像后,再以0.5 mm层厚进行断层扫描,根据个性化测量导管标记点,测量牙槽骨宽度与牙冠高度。
1.4.3 美学评分 分别于修复后即刻、术后3个月及6个月采用红色美学指数(pink esthetic score,PES)评价患者牙龈美学效果[5],主要包括中龈乳头、近中龈乳头、边缘龈水平、牙槽嵴缺失等,分值范围为0~14分,得分越高美学效果越好。
1.4.4 牙槽嵴向骨吸收量 采用口腔锥形束CT进行牙槽嵴检查,计算牙槽嵴垂直向骨吸收量(术前及术后6个月牙槽嵴顶中点至近远中邻牙切缘/牙尖连线距离的差值)、牙槽嵴唇腭向骨吸收量(术前及术后6个月牙槽嵴顶中点剖面的骨宽度的差值)。
1.4.5 满意度和并发症 参照相关文献[6-7]评价患者对治疗效果、牙龈美观、舒适度的满意度,每项0~100分,得分≥70分为满意,满意度=满意例数/总例数×100%。于术后6个月随访时,统计2组炎症、牙龈肿胀等并发症发生情况。

2 结果
2.1 创面愈合率比较 术后2周、4周,观察组的创面愈合率为(76.24±5.19)%、(96.93±2.17)%,对照组分别为(71.31±5.32)%、(89.65±4.18)%,2组差异有统计学意义(t=4.272、10.059,均P<0.001)。
2.2 治疗前后牙槽骨宽度及牙冠高度比较 术前,2组牙槽骨宽度及牙冠高度比较差异无统计学意义(P>0.05);术后6个月,2组的牙槽骨宽度、牙冠高度均小于术前,且观察组大于对照组,差异均有统计学意义(P<0.05),见表1。

表1 治疗前后2组牙槽骨宽度及牙冠高度比较
2.3 术后PES评分比较 2组术后即刻的PES评分差异无统计学意义(P>0.05);术后3、6个月,2组的PES评分均高于术后即刻,且观察组高于对照组,差异均有统计学意义(P<0.05)。见表2。
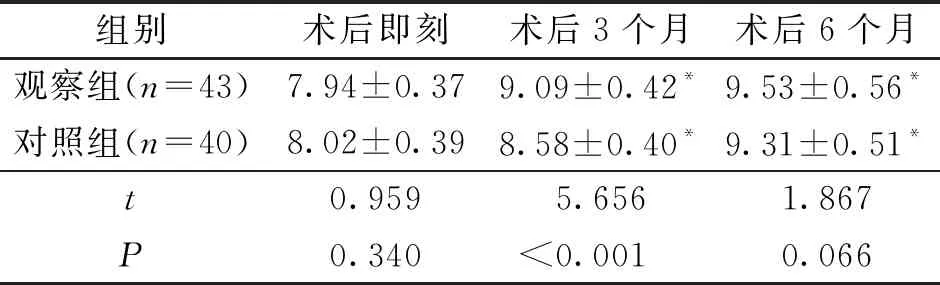
表2 术后2组PES评分比较(分)
2.4 牙槽骨密度和牙槽嵴垂直向骨吸收量及唇腭向量吸收量比较 术后6个月,观察组牙槽骨密度高于对照组,牙槽嵴垂直向骨吸收量及唇腭向骨吸收量均少于对照组,差异有统计学意义(P<0.05),见表3。
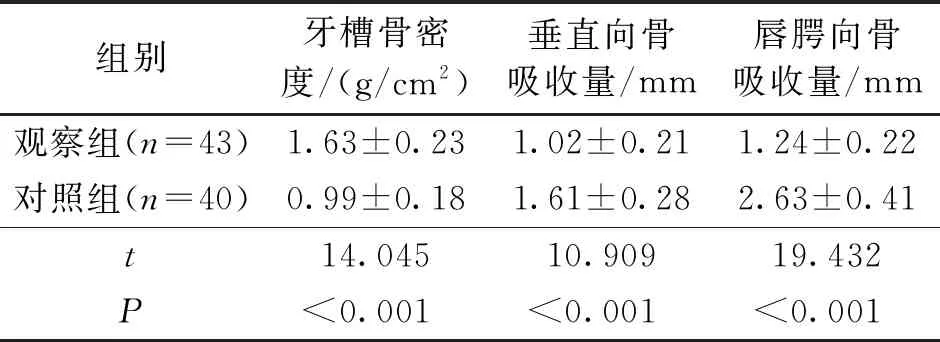
表3 两组牙槽骨密度、牙槽嵴垂直向骨吸收量及唇腭向骨吸收量比较
2.5 治疗满意度和并发症比较 观察组对治疗效果的满意度高于对照组,差异有统计学意义(P<0.05);2组对牙龈美观、舒适度的满意度差异无统计学意义(P>0.05),见表4。观察组并发症发生率为2.33%(术后肿胀1例),对照组为7.50%(炎症2例、肉芽组织增生1例),2组并发症发生率差异无统计学意义(χ2=1.210,P=0.271)。
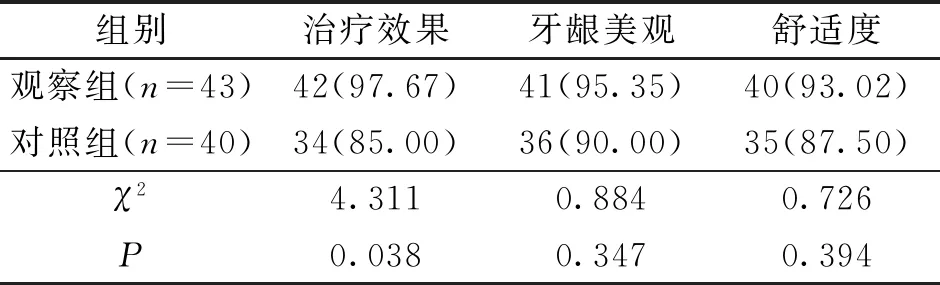
表4 治疗后2组患者治疗满意度比较[n(%)]
3 讨论
拔牙后可出现不同程度牙龈萎缩、牙槽嵴吸收,导致拔牙区牙龈外形轮廓及牙槽骨的丰满程度受到影响,最终影响缺失牙的修复效果[8]。有研究指出,牙龈组织的良好愈合,可促进骨再生及牙槽嵴形成,并能提供无菌密闭微环境,避免细菌入侵[9-10]。Bio-Oss骨胶原是松质颗粒与猪胶原纤维的混合物,能较好地构成结缔组织支架,引导骨再生能力,利于新骨形成,有助于创面愈合[11]。本研究中,观察组术后2周、4周的创面愈合率均高于对照组,说明在牙槽窝植入Bio-Oss骨胶原,可促进创面愈合,与既往研究结果[12]相同,这主要与Bio-Oss骨胶原覆盖于拔牙窝表面,可起到屏障作用,减少外界对创面的刺激有关。
牙槽骨丢失主要包括牙槽嵴宽度降低及牙冠高度降低,而牙周炎患者牙周严重感染,拔牙窝内有大量炎性肉芽组织,会影响牙槽骨再生[13-14]。有研究指出,对拔牙术后患者给予Bio-Oss骨胶原治疗,可减少牙槽骨丢失量[15]。Bio-Oss骨胶原植入牙槽窝可保留牙槽嵴,可预防牙槽嵴失用性萎缩吸收及牙龈乳头的退缩,进而可尽量避免牙槽骨宽度及牙冠高度的降低,并且Bio-Oss骨胶原对牙槽骨再生有较好的引导作用,有利于新鲜骨质的生成,并可弥补牙槽骨吸收减少的骨量。本研究结果显示,观察组术后6个月的牙槽骨宽度、牙冠高度均大于对照组,牙槽骨密度高于对照组,垂直向骨吸收量及唇腭向骨吸收量均少于对照组,表明在慢性牙周炎患者患牙拔除后于牙槽窝植入Bio-Oss骨胶原,可维持牙槽骨宽度及牙冠高度。
美学效果是目前口腔修复的重要指标,患者在天然牙缺失后因牙槽骨缺乏功能性刺激,可能出现牙槽骨宽度与牙冠高度丧失,存在不同程度的牙槽骨萎缩,难以获得较好的美学效果[16]。基于此,本研究在慢性牙周炎患者患牙拔除后于牙槽窝植入Bio-Oss骨胶原,结果发现,对拔牙术后患者给予Bio-Oss骨胶原治疗,可起到提高美学效果的作用。这主要是因为Bio-Oss骨胶原中含有10%的胶原纤维,易成形,能很好地稳定在拔牙窝内,有利于支撑拔牙创骨形态,Bio-Oss颗粒能引导成骨细胞长入,促进新骨生长,进而可促进拔牙愈合,提高美学效果。另外,本研究发现,观察组对治疗效果的满意度高于对照组,说明于患者患牙牙槽窝植入Bio-Oss骨胶原,可提高其对治疗效果的满意度。其原因在于Bio-Oss骨胶原可关闭拔牙窝的游离角化牙龈,促进游离组织在受植区的愈合,增加了前牙牙龈的组织量,有利于拔牙窝内骨质的再生,进而可促进拔牙窝愈合。
综上所述,在慢性牙周炎患者患牙拔除后于牙槽窝植入Bio-Oss骨胶原,可促进创面愈合,维持牙槽骨宽度及牙冠高度,减少牙槽骨丢失,并能提高患者对治疗效果的满意度。
