HEOS宫腔镜冷刀系统在Ⅰ~Ⅱ型黏膜下子宫肌瘤治疗中的应用观察
2023-01-03熊春秋夏苏桦刘瑜黄飞凤白华
熊春秋,夏苏桦,刘瑜,黄飞凤,白华
广西壮族自治区妇幼保健院妇科,南宁 530000
子宫肌瘤是育龄期女性最常见的一类良性肿瘤,临床上表现为痛经、经量增多、不孕等症状,其中10%~15%为黏膜下子宫肌瘤[1-2]。目前,临床上治疗黏膜下子宫肌瘤多采用宫腔镜下子宫肌瘤切除术(TCRM),其能够切除肌瘤,保留患者生育功能,尤其对于直径≤5 cm 的0~Ⅱ型黏膜下子宫肌瘤具有创伤小、恢复快、复发率低等优点[1,3]。然而部分Ⅰ~Ⅱ型黏膜下子宫肌瘤患者经TCRM 治疗后宫腔粘连发生风险较高,影响治疗效果,主要由于电切技术容易对患者子宫内膜造成热损伤,导致术后近远期再粘连风险增加,同时还会影响患者月经恢复和生育功能[4]。HEOS 宫腔镜冷刀系统是一种新型双重宫腔镜手术系统,其配套的3 mm工作通道操作性强,通过“冷刀”治疗技术能够进行宫腔内手术操作,因无电热损伤可以更好的保护子宫内膜,降低术后再粘连的发生风险[5]。2018年4月—2021年4月,我们采用HEOS 宫腔镜冷刀系统治疗Ⅰ~Ⅱ型黏膜下子宫肌瘤患者49例,取得良好效果。现报告如下。
1 资料与方法
1.1 临床资料 黏膜下子宫肌瘤患者95 例,临床上表现为经期延长、经量增多、贫血等症状。纳入标准:①患者均符合黏膜下子宫肌瘤的诊断标准[6],并经腹部B 超或宫腔镜检查确诊;②近期未服用激素类药物;③子宫肌瘤单发病变,直径≤5 cm;④精神状态正常,能顺利配合治疗。排除标准:①合并宫腔镜手术禁忌证;②恶性肿瘤患者;③合并血液及内分泌系统疾病;④术后失访患者。本研究经医院医学伦理委员会批准,所有患者及家属均知情同意。所有患者按照治疗方案不同分为两组。观察组49 例,年龄 29~39(35.14 ± 4.39)岁,病程 5~12(8.41 ±3.38)个月,病灶直径2.2~4.6(3.20 ± 0.81)cm,国际妇产科联盟(FIGO)分型Ⅰ型28 例、Ⅱ型21 例。对照组 46 例,年龄 31~42(34.92 ± 4.84)岁,病程6~13(7.93 ± 3.21)个 月 ,病 灶 直 径 2.1~4.3(3.08 ± 0.71)cm,FIGO 分型[7]Ⅰ型 24 例、Ⅱ型 22例。两组一般资料比较无统计学差异,具有可比性。
1.2 HEOS 宫腔镜冷刀系统操作方法 所有患者入院后均完善相关检查,排除手术禁忌证,对于贫血严重的患者术前需输血至血红蛋白>80 g/L,所有手术均由具有丰富宫腔镜手术经验的医生进行操作。手术时间为月经干净后3~7 d,手术前一天22∶00口服米索前列醇0.2 mg,同时手术日清晨阴道放置米索前列醇0.2 mg,以促进宫颈的软化与扩张,对于宫颈较韧、较紧的患者于术前半小时静注间苯三酚80 mg软化和扩张宫颈。观察组:采用HEOS系统及其配套设备进行手术操作,麻醉成功后患者取膀胱截石位,常规消毒铺巾,于100~120 mmHg 膨宫压力下缓慢注入膨宫介质(0.9%NaCl 溶液)扩张宫颈,流速设定为150~300 mL/min。待宫颈扩张完全后置入HEOS 宫腔镜,全面观察宫腔形态同时明确肌瘤的直径、形态及位置,于宫腔镜直视下确定瘤体最突出的位置。使用3 mm 微型手术剪剪开肌瘤包膜,双开弯剪刀逐层分离瘤体与周围组织,充分暴露瘤体,采用3 mm×3 mm 有齿抓钳固定瘤体后直接挖除并取出,术中对于界限模糊且瘤腔内存在少量出血者,术中静滴缩宫素以止血。对于出血症状明显者术中应用24 Fr点状电极局部电凝止血,避免大范围灼伤以保护周围正常组织。术中密切观察瘤体越过宫腔线深入肌层的程度,尤其是对于质地偏软直径较大的Ⅱ型黏膜下肌瘤,可保留部分瘤腔,同时使用B 超观察瘤腔底部与浆膜层间的距离,当距离较小时停止切除。对于直径较大切除困难者,逐层分离采用分割式挖除法,重复多次操作后彻底切除瘤体。对照组:采用常规TCRM,术中常规操作与观察组一致,膨宫完全后采用24F 被动式灌流可旋转宫腔镜进行操作,置入宫腔镜后密切观察子宫腔形态,评估子宫肌瘤的位置、大小、类型,同时使用超声明确肌瘤与浆肌层间的距离大小,对于Ⅰ型黏膜下肌瘤在超声引导下采用双极切割环反复切除瘤体,使瘤体呈“蜂腰状”,同时使用缩宫素促进瘤体内生。对于Ⅱ型黏膜下肌瘤采用电极切开肌瘤包膜,配合缩宫素促进瘤体内生,双极切割环反复切除瘤体,使瘤体呈“蜂腰状”,采用切割、钳夹、拧转、牵拉、娩出的方式彻底切除肌瘤,使用双极电凝彻底止血,吸尽宫腔内液体。两组患者术后均常规预防性静滴缩宫素,并予以预防感染、补液等对症治疗,同时密切观察患者有无阴道出血、腹痛等临床症状,如无特殊术后1~2 d出院。
1.3 观察指标及观察方法 记录两组手术时间、术中失血量、术中膨宫液吸收量、术后肛门排气时间。观察两组围手术期并发症发生率,包括阴道出血、宫腔感染、子宫穿孔、尿储留等。患者术后3个月评估有无宫腔粘连及严重程度,采用中国宫腔粘连诊断分级评分标准评估宫腔粘连严重程度,评估项目包括粘连范围、粘连性质、输卵管开口状态、子宫内膜厚度、月经状态、既往妊娠史、既往刮宫史7项内容,评估总分为0~8 分定义为轻度粘连,9~18 分为中度粘连,19~28分为重度粘连[8]。两组患者于术后6个月评估治疗有效率;显效:患者术后月经量恢复正常,痛经症状基本消失,术后复查B超显示肌瘤切除干净,未见复发;有效:患者术后月经量较前改善,痛经症状明显缓解,术后复查B超存在少量肌瘤,无复发迹象;无效:患者术后阴道流血、痛经症状仍间断发作,术后复查B 超显示有残存增生肌瘤;有效率=(显效+有效例数)/患者总数×100%[9]。患者术后均密切随访1 a,随访形式为门诊或电话形式,随访内容包括患者月经恢复情况、术后1 a内妊娠情况。定期测评患者卵巢功能,清晨采集患者空腹肘静脉血5 mL,并置于3 000 r/min的离心机内离心15 min,取其上层血清,并于-80 ℃的冰箱内保存,采用ELISA法检测血清促卵泡成熟激素(FSH)、雌二醇(E2)、促黄体生成素(LH),所有操作均严格按照试剂盒使用说明书进行,检测时间为术前及术后3、6、12个月。
1.4 统计学方法 采用SPSS26.0 统计软件。计量资料以表示,组间比较采用t检验;计数资料比较采用χ2检验。P<0.05为差异有统计学意义。
2 结果
2.1 两组手术时间、术中失血量、术中膨宫液吸收量、术后排气时间比较 手术时间、术中失血量、术中膨宫液吸收量、术后排气时间比较见表1。
表1 两组手术时间、术中失血量、术中膨宫液吸收量、术后排气时间比较()
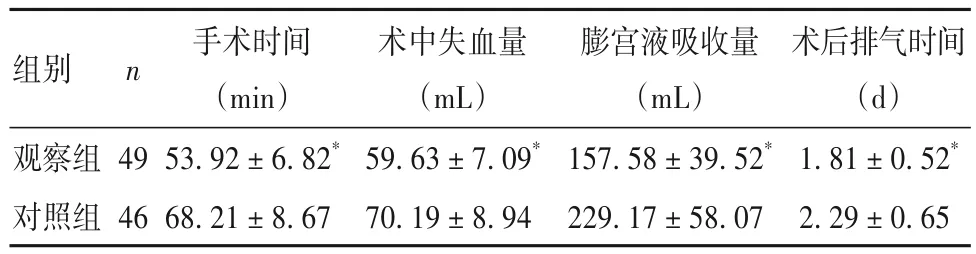
表1 两组手术时间、术中失血量、术中膨宫液吸收量、术后排气时间比较()
注:与对照组比较,*P<0.05。
组别n观察组对照组术后排气时间(d)1.81±0.52*2.29±0.65 49 46手术时间(min)53.92±6.82*68.21±8.67术中失血量(mL)59.63±7.09*70.19±8.94膨宫液吸收量(mL)157.58±39.52*229.17±58.07
2.2 两组术后并发症发生率比较 观察组阴道出血1例、宫腔感染1例、子宫穿孔0例、尿储留1例,并发症发生率为6.12%(3/49);对照组阴道出血3例、宫腔感染2例、子宫穿孔1例、尿储留4例,并发症发生率为21.74%(10/46);两组并发症发生率比较,P<0.05。
2.3 两组术后宫腔粘连率比较 观察组术后轻度宫腔粘连2例、中度宫腔粘连1例、重度宫腔粘连0例,宫腔粘连率6.12%(3/49);对照组术后轻度宫腔粘连3例、中度宫腔粘连4例、重度宫腔粘连2例,宫腔粘连率19.57%(9/46);两组宫腔粘连率比较,P<0.05。
2.4 两组临床疗效比较 观察组术后治疗显效19例、有效26例、无效4例,有效率为91.84%(45/49);对照组治疗显效16例、有效19例、无效11例,有效率为76.09%(35/46);两组治疗有效率比较,P<0.05。
2.5 两组术后月经恢复正常率、妊娠成功率比较 观察组及对照组月经恢复正常率分别为95.92%(47/49)、78.26%(36/46),两组比较,P<0.05;观察组有妊娠意愿22 例,妊娠成功率63.64%(14/22);对照组有妊娠意愿21 例,妊娠成功率33.33%(7/21);两组妊娠成功率比较,P<0.05。
2.6 两组不同时点血清FSH、E2、LH水平比较 不同时点血清FSH、E2、LH 水平比较见表2,由表2 可知,两组内不同时点和两组间同一时点血清FSH、E2、LH水平比较,P均>0.05。
表2 两组不同时点血清FSH、E2、LH水平比较()

表2 两组不同时点血清FSH、E2、LH水平比较()
组别观察组术前术后3个月术后6个月术后12个月对照组术前术后3个月术后6个月术后12个月n 血清FSH(U/L) 血清E2(ng/L) 血清LH(U/L)49 7.51±2.53 9.87±2.88 7.79±2.84 7.58±2.45 110.52±38.54 95.31±18.63 105.39±22.48 108.52±28.34 6.29±1.84 7.25±1.92 6.38±2.14 6.31±1.89 46 7.49±2.48 9.39±3.24 7.92±3.18 7.41±2.96 112.95±35.49 89.36±15.37 106.57±25.64 110.29±24.08 6.31±1.86 7.85±2.59 6.69±2.37 6.18±2.24
3 讨论
目前,TCRM 是治疗黏膜下子宫肌瘤的首选方案,尤其是对于0~Ⅱ型子宫肌瘤患者,具有创伤小、恢复快、住院时间短等优点[10]。然而电切手术过程中由于高频电热作用可能会损伤子宫内膜,导致内膜纤维化及术后宫腔粘连等并发症的发生风险增加,数据统计显示宫腔镜电切术术后宫腔粘连发生率为30%~50%,严重影响有生育要求患者的治疗效果[11]。随着近年生育政策的改变,越来越多的中年妇女仍有生育意愿,因此对于具有生育要求的子宫肌瘤患者,如何避免子宫内膜损伤、降低术后宫腔粘连等并发症发生率,以及促进术后子宫内膜的修复,一直是困扰宫腔镜手术医师的难题[12]。
HEOS 是一种新型双重宫腔镜手术操作系统,其利用光学特点使操作系统处于直线空间,最大限度的扩大了操作空间,同时配套的13FR系统套装管鞘能放置冷器械工作钳,最大限度降低电热辐射对子宫内膜造成的损伤。梁岚等[13]采用HEOS 宫腔镜锐性分离法用于治疗重度宫腔粘连患者,结果显示其能够缩短手术时间,减少术中出血量,有效促进术后月经及妊娠恢复。本研究显示,与对照组比较,观察手术时间、术后排气时间短,术中失血量、术中膨宫液吸收量少,观察组术后并发症发生率、宫腔粘连率低,治疗有效率、月经恢复正常率、妊娠成功率高。这表明与传统TCRM 相比,采用HEOS 宫腔镜能明显缩短手术时间,减少手术创伤,促进术后患者康复同时进一步提高手术疗效,同时能够有效促进患者术后月经恢复,降低宫腔粘连发生率,增加术后妊娠机会,不影响术后卵巢功能,这一结果与研究[14-15]结果类似。HEOS 宫腔镜平行视野能够增加术者操作空间,从而方便其对于器械的使用,继而缩短手术时间,减少手术创伤。采用3 mm微型手术剪能够有效的分离肌瘤与周围组织,通过冷器械切除肌瘤,能够有效保护子宫内膜周围正常组织,最大限度的避免电热作用对子宫内膜基底层的损伤,继而降低患者术后宫腔粘连的发生率[16]。此外HEOS 系统钳口延长性能更好,可以更有效的分离、固定和抓取病灶,配合冷器械的使用具有创伤小、恢复快、并发症少的优势[17-18],因此HEOS宫腔镜治疗效果及安全性更高,增加术后妊娠机会。除此之外,笔者认为在临床操作中需注意HEOS 宫腔镜下微型剪刀精细而锐利,术者需熟悉手术操作及宫腔内状况,同时对于直径较大的Ⅱ型黏膜下肌瘤,术中需使用B 超密切监测瘤腔底部与浆膜层间的距离,距离较小时立即停止切除,避免出现子宫穿孔。
总之,与传统宫腔镜电切术相比,HEOS 宫腔镜治疗Ⅰ~Ⅱ型黏膜下子宫肌瘤疗效显著、安全性高,有效促进患者术后月经恢复,降低宫腔粘连发生率,同时增加术后妊娠机会,不影响术后卵巢功能,具有一定的临床应用价值。
