超乳联合房角镜下房角分离术治疗急性闭角型青光眼合并白内障
2022-12-27马雅玲崔护兵
马 倩,闫 梅,马雅玲,,李 娜,张 奇,崔护兵
0引言
青光眼是以病理性眼压升高为主要危险因素,导致视神经出现特征性损伤和视功能进行性下降的眼科疾患[1]。在我国原发性闭角型青光眼(primary angle closed glaucoma,PACG)的患病率在40岁以上的人群中为3.05%,其致盲率达38%[2],成为我国严峻的公共卫生问题。PACG患者存在短眼轴、浅前房、窄房角的解剖结构。随着年龄的增长晶状体体积增大,使周边虹膜向前移位,导致房角变窄、急性关闭。引起晶状体体积增大的常见原因为年龄相关性白内障,因此PACG患者常合并白内障。对于这类患者的治疗以手术为主,主要的手术方式为单纯超声乳化白内障摘除人工晶状体植入术,该术式在解决患者白内障的同时有效缓解瞳孔阻滞。但长期随访的临床研究发现术后患者房角仍存在黏连,因此超声乳化白内障摘除人工晶状体植入术联合术中钝性房角分离治疗PACG的手术方式在临床上广泛开展[3-6]。钝性房角分离术直接作用于黏连狭窄的房角,打开闭合的房角使小梁网的房水滤过功能重新启动。但以上研究并未注重术中房角镜检查,分离效果难以保证,以房角镜直视下房角分离术钝性分离黏连关闭的前房角,分离效果可信,对于房角黏连紧密的部分可重复分离。本研究选取急性原发性闭角型青光眼(acute primary angle closed glaucoma,APACG)合并年龄相关性白内障、存在程度不等的房角黏连关闭的患者为研究对象,均以白内障超声乳化摘除人工晶状体植入联合房角镜直视下房角分离术进行治疗。测定术前及术后不同时间的视力、眼压、中央前房深度(ACD)、小梁虹膜夹角(TIA)、房角开放距离(AOD500),并同期行房角镜检查,以评估该联合手术后眼前段生物结构的改变及对眼压、视力的影响,探讨该手术的疗效,为APACG合并白内障的手术治疗提供可靠的数据参考。
1对象和方法
1.1对象前瞻性研究。选取2019-08/2021-02就诊于我院眼科诊断为急性闭角型青光眼合并年龄相关性白内障患者80例80眼,其中女56例,男24例,年龄51~73岁。所有研究对象均为急性发病,入院后经综合降眼压治疗后房角镜检查,14眼可见房角黏连范围为180°~270°,房角黏连范围≤180°者66眼。纳入标准:患者确诊为急性原发性闭角型青光眼且房角镜检查示房角黏连关闭范围≤270°、晶状体皮质性混浊或核Ⅱ~Ⅴ度混浊。排除既往存在眼科手术史及全身状况不佳、存在手术禁忌或难以进行长期随访者。本研究流程严格遵循《赫尔辛基宣言》,经宁夏医科大学总医院伦理委员会批准,患者及其家属均签署手术知情同意书。
1.2方法
1.2.1术前检查患者入院排除用药禁忌后给予2%盐酸卡替洛尔滴眼液、1%布林佐胺滴眼液,2%硝酸毛果芸香碱滴眼液缩瞳,全身予以20%甘露醇注射液250mL静脉滴注,治疗1~3d后58眼眼压≤21mmHg,对22例药物治疗后眼压仍>21mmHg者,予以球结膜表面麻醉后前房穿刺放液。经综合降眼压将眼压控制于21mmHg以下,所有患者角膜水肿消退能窥清其后结构后应用UBM测量ACD、分别于3∶00、6∶00、9∶00、12∶00测量TIA、AOD500,所得数值3次取其平均值记录;同时取房角镜行前房角检查患者上方、颞侧、下方、鼻侧的房角宽度,并以Scheie房角分类法为依据,对房角开放情况做详细记录以供后续数据分析。
1.2.2术前准备(1)行泪道冲洗,排除手术禁忌证;(2)给予双眼抗生素滴眼液3d后行白内障手术治疗,停用缩瞳用滴眼液;(3)术前30min静脉给予组织脱水剂(20%甘露醇注射液)250mL,术眼点复方托吡卡胺滴眼液散瞳。
1.2.3手术过程局部麻醉下行白内障超声乳化摘除联合人工晶状体植入后置换出黏弹剂,卡巴胆碱注射液0.2mL前房内注射缩瞳;角膜表层满布黏弹剂、轻放房角镜使接触面无气泡,行术中房角检查以明确房角关闭具体位置;黏弹剂针头入前房,在房角镜的直视下边推注黏弹剂边轻压虹膜根部,钝性分离前房角全周,使房角黏连处松解;分离完成后置换出黏弹剂,使前房形成良好;球结膜下给予0.2mL地塞米松磷酸钠注射液,术闭包扎术眼。
1.2.4术后随访术后1wk,1、3、6mo检查最佳矫正视力、眼压,测量ACD、TIA、AOD500,四象限房角宽度,准确记录测量值进行统计学分析。
统计学分析:应用统计软件SPSS26.0,手术前后视力、房角宽度的比较采用广义估计模型分析,术前及术后眼压、ACD、TIA、AOD500的比较采用单因素重复测量资料的方差分析。以P<0.05为差异有统计学意义。
2结果
2.1手术前后最佳矫正视力的改变术前术后不同时间点最佳矫正视力比较,差异有统计学意义(χ2=194.330,P<0.05)。术后1wk,1、3、6mo最佳矫正视力与术前相比,差异均有统计学意义(χ2=34.899、36.306、84.393、43.761,均P<0.05),术后不同时间点最佳矫正视力较术前均提高。术后各时间点最佳矫正视力比较,差异均无统计学意义(P>0.05),见表1。
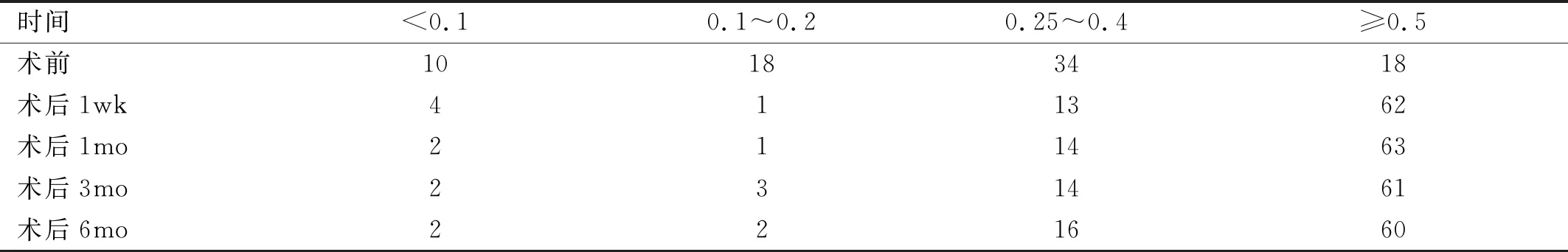
表1 手术前后视力的改变 眼
2.2手术前后眼压的比较患者术前眼压为18.12±1.04mmHg,术后1wk,1、3、6mo眼压分别为11.23±1.02、12.11±1.18、12.12±1.13、12.02±1.17mmHg,差异有统计学意义(F=60.818,P<0.05)。术后1wk,1、3、6mo眼压均较术前下降,差异均有统计学意义(P<0.05)。术后各时间眼压比较,差异均无统计学意义(P>0.05)。
2.3手术前后ACD和TIA及AOD500的比较术前,术后1wk,1、3、6mo ACD比较,差异有统计学意义(P<0.05);术后各时间ACD均较术前有所加深,差异均有统计学意义(P<0.05);术后各时间ACD比较,差异均无统计学意义(P>0.05)。术前,术后1wk,1、3、6mo TIA比较,差异有统计学意义(P<0.05);术后各时间TIA均较术前增宽,差异均有统计学意义(P<0.05);术后各时间TIA比较,差异均无统计学意义(P>0.05)。术前,术后1wk,1、3、6mo AOD500比较,差异有统计学意义(P<0.05);术后各时间AOD500均较术前有所增加,差异均有统计学意义(P<0.05);术后各时间AOD500比较,差异均无统计学意义(P>0.05),见表2。

表2 手术前后ACD、TIA、AOD500的变化
2.4手术前后四象限房角宽度变化患者术前上象限房角宽度与术后1wk,1、3、6mo相比,术后各时间宽角眼数明显高于术前,差异有统计学意义(χ2=127.687、142.171、130.477、133.267,均P<0.05)。术前下象限房角宽度与术后1wk,1、3、6mo相比,术后各时间宽角眼数明显高于术前,差异有统计学意义(χ2=122.294、124.913、126.883、120.033,均P<0.05)。术前鼻侧象限房角宽度与术后1wk,1、3、6mo相比,术后各时间宽角眼数明显高于术前,差异有统计学意义(χ2=110.975、103.615、104.493、100.180,均P<0.05)。术前颞侧象限房角宽度与术后1wk,1、3、6mo相比,术后各时间宽角眼数明显高于术前,差异有统计学意义(χ2=144.428、130.515、126.232、119.525,均P<0.05),见表3。

表3 手术前后四象限房角宽度变化 眼
3讨论
青光眼的发病晶状体因素在PACG的发生发展中起重要作用[7]。中国合并白内障的原发性青光眼手术治疗专家共识(2021年)中提出大范围房角黏连伴眼压高的患者建议选择白内障超声乳化人工晶状体植入术联合房角镜辅助下的前房角分离术或者小梁切除术等白内障摘除和抗青光眼联合手术,白内障超声乳化摘除人工晶状体植入联合房角分离术被越来越多的眼科医生应用于临床[8]。
本研究收集房角黏连关闭范围≤270°的急性闭角型青光眼合并年龄相关性白内障患者,给予综合降眼压治疗后眼压下降,角膜较入院前透明,患者视力总体提高。但因白内障是视力不能提高的主要因素,术中用人工晶状体代替了混浊的晶状体,术后患者视力明显提高,这与李春玲[9]的研究结果相一致。
本研究中患者术前眼压为18.12±1.04mmHg,术后1mo为12.11±1.18mmHg,术后6mo为12.02±1.17mmHg。术后眼压控制平稳,这与陈星等[10]、黄艳君等[11]的研究结果基本一致。我们分析患者术后眼压降至正常可能是以下原因:(1)术中用人工晶状体取代自身晶状体,增加了前房及后房的容积,解除了瞳孔阻滞,使房角不同程度较术前开放,使房水外流途径通畅,房水引流量增加;(2)还有研究发现超声乳化时产生的能量能够刺激机体产生一些炎性介质,从而降低房水外流的阻力、增加房水外流量、眼压降低[12];(3)手术中超声乳化所产生的能量可直接作用于睫状上皮细胞使其的分泌量下降,同时能量会引起小梁网的震动进而使细胞的吞噬功能增强,缓解小梁网机械性阻塞,房水流出阻力降低,引流量增加[13];(4)应用房角镜直接观察手术操作区域,在黏弹剂被推注的同时给予虹膜根部一定的有效压力、房角部位扩张,使该手术区域黏连的虹膜和小梁网之间产生一定的距离,恢复小梁网本该有的滤过功能,有助于眼压的下降。本研究术中借助房角镜在房角黏连处直视下行房角钝性分离,与以往术中直接使用黏弹剂盲目行全周房角钝性分离不同,应用房角镜可以直观清晰地看到房角黏连区域,保证每一次的房角分离均为有效操作,避免了对患者正常房角结构的医源性损伤,造成术后房角黏连范围增大或产生新的房角黏连部位,加重患者眼部病变;同时直视下的操作也使得医源性的房角撕裂、虹膜损伤等几率下降。除以上手术优点外,该术式相比于白内障超声乳化人工晶状体植入术联合小梁切除术更具优势是由于联合小梁切除术时需要切除患者部分小梁组织及虹膜根部组织,虹膜组织富含血管,术后容易产生前房内积血;小梁切除术术中需切除约2mm2大小的组织,切除瞬间眼压明显下降,加之患者既往存在较高的眼压,很容易产生爆发性脉络膜出血;远期还有可能存在滤过泡堵塞、穿孔浅前房以及异物感等并发症。
我们发现患者术后ACD、TIA及AOD500的值均较术前增加,这与国内一些研究者的结果保持一致[14]。前房深度增加是因为术中用较薄的人工晶状体置换出混浊、体积增大的自身晶状体,增加了前房容积;同时术中钝性分离房角黏连处,使黏连的房角得以松解,虹膜隔后退,膨隆的虹膜结构趋于平坦,前房容积的增加;并且虹膜趋于平坦后距巩膜突500μm处巩膜的内缘距离虹膜位置增大,其小梁网虹膜夹角也相应增大。患者术后宽角构成比例增加。
术后观察到发生角膜水肿的患者12眼,给予术眼地塞米松磷酸钠注射液0.5mL球结膜下注射及激素类滴眼液点眼后角膜水肿消退;有3眼术后3mo复查时视力由0.6下降至0.4,发生后发性白内障,均给予Nd∶YAG激光切开治疗,患者视力明显提高。
综上所述,以超声乳化人工晶状体植入联合术中钝性房角分离术运用于房角黏连闭合范围≤270°的APACG合并白内障的患者,可显著提高视力,开放房角,增加中央前房深度,降低眼压,且术后效果稳定,并发症少,是一种有效的手术方法。
