双胎妊娠不同分娩孕周分娩方式、产后出血及新生儿结局比较
2022-12-13杜娟魏翠汪云
杜 娟 魏 翠 汪 云
1.江苏省宿迁市第一人民医院(223800);2.江苏省苏州市立医院
双胎产妇孕期出现孕反应时间早,且胎膜早破、产后出血及早产等妊娠期并发症概率也高,归属于高危产妇范围[1]。高危妊娠孕妇如没有选择正确且安全的妊娠方式将会对产妇及婴儿健康产生危害。有研究发现[2],单胎妊娠的新生儿窒息率低于双胎妊娠。双胎妊娠产妇妊娠并发症包含贫血、胎膜早破、前置胎盘、羊水过多、妊娠高血压疾病、早产、妊娠期肝内胆汁淤积等,而胎儿并发症包含双胎输血综合征、胎儿畸形及生长受限、胎儿呼吸窘迫综合征等[3]。有研究发现[4],双胎妊娠分娩方式需根据产妇并发症、胎儿大小、健康状况及分娩史等多种因素考虑,目的是降低围产儿死亡率和窒息率。本研究通过回顾性分析,探讨双胎妊娠分娩方式及时机对产妇产后出血及新生儿结局的影响。
1 资料与方法
1.1 一般资料
回顾性收集2018年12月-2021年12月本院产科和苏州市立医院产科收治的双胎妊娠孕妇临床资料。纳入标准:①经多普勒超声仪及B超诊断为双胎妊娠[5];②能够正常交流;③临床资料完整;④均签署知情同意书。排除标准:①合并双胎输血综合征、复杂性双胎、妊娠期高血压疾病、单绒毛膜双胎减胎、妊娠期肝内胆汁淤积症、疤痕子宫、羊水过多、胎盘早剥及前置胎盘等。本研究取得伦理委员会许可。
1.2 方法
分析临床资料(分娩方式、胎儿大小、是否早产、晚期流产的次数、胎儿的体重、新生儿窒息发生率)。统计分析28周后不同分娩方式孕妇新生儿窒息率及产后出血情况。产后出血标准[6]:自然分娩产妇24h血量≥500ml,剖宫产产妇24h血量≥1000ml。新生儿窒息评判标准:新生儿Apgar评分≤7分为存在窒息。
1.3 统计学方法
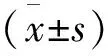
2 结果
2.1 基本情况
纳入双胎妊娠孕妇105例,年龄(29.5±4.9)岁(25~37岁),孕周(36.9±3.1)周(31~41周),辅助生殖技术受孕42例、自然受孕63例,初产妇65例、经产妇40例,≥37周32例、34~36周52例、28~33周21例。
2.2 分娩方式及产后出血
105例中91例剖宫产(86.7%)。不同孕周分娩产妇剖宫产率均高于自然分娩(P<0.05),产后出血率组剖宫产与自然分娩组无差异(P>0.05)。见表1。

表1 不同孕周各分娩方式组产妇产后出血比较[例(%)]
2.3 新生儿窒息率
在分娩孕周≥37周中,自然分娩组没有新生儿窒息,剖宫产组第1胎没有新生儿窒息,第2胎有1例窒息,比较无差异(P>0.05);分娩孕周34~36周,自然分娩第1胎没有新生儿窒息,剖宫产第1胎有1例新生儿窒息,比较无差异(P>0.05),自然分娩第2胎有1例新生儿窒息,剖宫产第2胎有2例新生儿窒息,两组有差异(P<0.05);分娩孕周28~33周,自然分娩第1胎无新生儿窒息,第2胎有1例新生儿窒息,剖宫产第1胎1例新生儿窒息,第2胎2例新生儿窒息,比较无差异(P>0.05)。见表2。
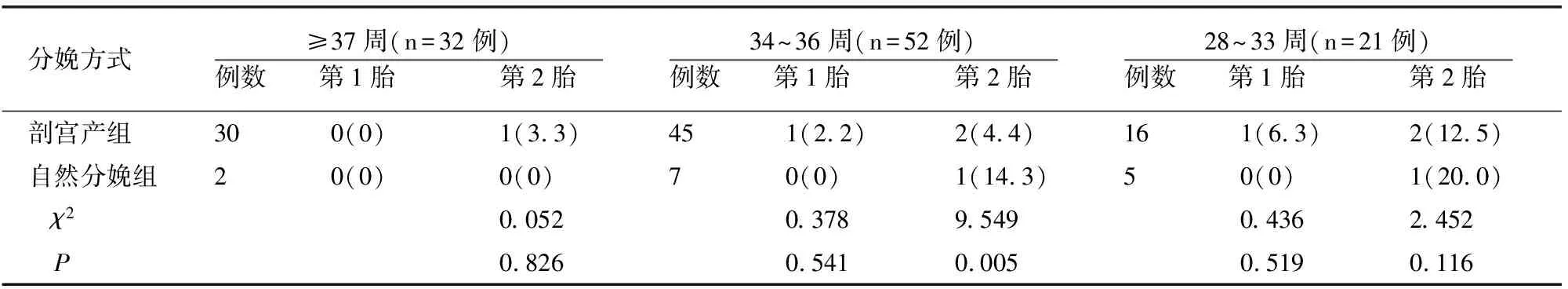
表2 不同孕周各分娩方式组新生儿窒息率比较[例(%)]
2.4 新生儿出生质量
分娩孕周34~36周,新生儿体质量≥2.5kg比例剖宫产组大于自然分娩组(P<0.05)。见表3。
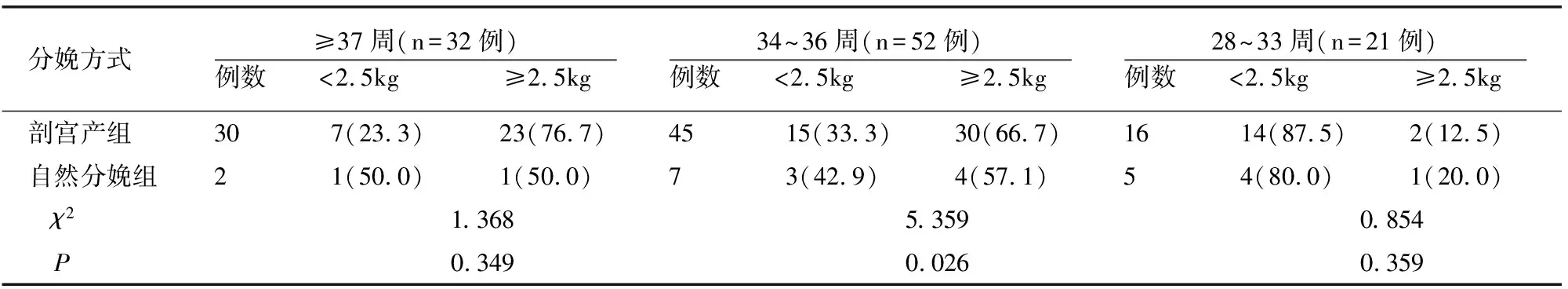
表3 不同孕周各分娩方式组新生儿出生质量情况比较[例(%)]
3 讨论
与单胎妊娠比较,双胎妊娠为高危妊娠,具有高妊娠并发症发生率、病情进展严重且快等特点,极易导致低体重儿,胎儿生长发育受限严重者甚至可能出现胎死宫内[7-8]。随着辅助生殖技术及促排卵药物的应用,双胎妊娠发生率升高,人们越来越重视双胎妊娠孕妇的管理。双胎妊娠分娩方式及分娩时机的选择与新生儿窒息率及体质量及预后等有密切联系,因此正确的分娩时机及分娩方式极为重要[9]。
本研究,各孕周分娩的双胎产妇剖宫产率均高于自然分娩。有研究指出[10],单绒双胎孕妇可以在36周时考虑终止妊娠。而另一项研究指出[11],对于没有并发症及合并症的单绒毛膜双胎孕妇可在孕32~34周时选择终止妊娠方式,在孕36~37周时终止妊娠;对于双绒双胎孕妇可在孕34~36周时研究终止妊娠的方法,然后在孕37~38周的时候终止妊娠。对于双胎妊娠在何时分娩可有效降低新生儿病死率及窒息率及降低孕产妇并发症,应对孕妇孕周、孕产史、是否合并基础疾病、胎儿情况及胎方位等多方面指导,以降低新生儿的死亡率及窒息率。对具有良好健康身体的孕妇可在3个时间段选择分娩方式:①对于胎儿体重≥2000g或孕周≥34周的孕妇,双胎为头先露者可选择阴道分娩;对于32~34周孕妇,可适当延长妊娠期,以增加胎儿体重及促进胎肺成熟,减少新生儿死亡率及窒息率;对于≤33周或胎儿体重≤1.5kg双胎妊娠,胎儿发育尚未成熟,可能有较高的死亡率,因此阴道分娩为较适当的分娩方式。
本研究中,孕28~33周分娩的新生儿低质量时对分娩方式未见明显影响。如若新生儿出现窒息,则可能与早期早产儿自身肺发育不全、合并产科并发症及感染等,且早产儿具有较高的病死率及差预后,因此可以考虑阴道分娩。此外,随着我国近年哺育条件的不断提升,新生儿科诊治早产儿并发症技术上升,医院在接产双胎妊娠早产儿时,严格观察产程,最大可能避免因为宫缩改变的胎盘血流影响到储备能力不佳的早产儿,可根据产妇情况放宽剖宫产指征。
本研究中,孕34~36周分娩的新生儿体重量增加。双胎新生儿出生时间较易控制,可有效减少宫缩对第2胎影响;而阴道分娩出第1胎后易发生胎盘早剥,可能导致第2胎出现脐带脱垂、胎位不正等,加上宫腔内胎儿转位困难等,紧急情况下易出现难以控制局面,增加了第2胎窒息风险[12]。因此,熟练掌握阴道助产技术特别重要,让双胎妊娠接生经验的医生或助产士现场观察产程,实时监测双胎胎心,并做好抢救新生儿的准备工作,积极处理产程,若出现胎儿窘迫、胎位不正、脐带脱垂等紧急情况及时剖宫产抢救第2 胎儿;并在分娩前后及时与产妇家属沟通,让其了解分娩风险及处理方案,避免不必要的医患问题发生。本文足月产剖宫产与自然分娩孕妇新生儿窒息率比较无差异。因此,在双胎孕妇选择分娩方式时,应严格按照分娩风险、胎儿体质量及孕妇产道条件等,因足月产新生儿有较高存活率,故可适当放宽剖宫产指征。本研究中,不同分娩方式不同分娩时机对产妇产后出血均没有显著影响,因此产后出血与分娩方式可能没有直接关系。
综上所述,对于双胎妊娠产妇孕期应严格监测,尽量将孕期适当延长至36~37周;随着胎儿体质量及孕周增加,应适当放宽剖宫产指征,以减少阴道试产过程中可能发生的意外风险。
