颅内压监测联合经颅超声检查在重型颅脑创伤中的临床应用研究
2022-11-30许裕彬
许裕彬
(东莞市厚街医院神经外科 广东 东莞 523900)
颅脑创伤(traumatic brain injury,TBI)为外力直接或间接作用于头部引起的大脑结构及功能破坏,是导致患者死亡及重度残疾的重要原因之一,重型颅脑创伤(severe traumatic brain injury,sTBI)指伤后昏迷>6h,或伤后24h内再次昏迷>6 h,且格拉斯哥(Glasgow coma scale,GCS)评分在6~8分[1-2]。颅内压(intracranial pressure,ICP)升高为sTBI常见的一种临床病理综合征,也是造成患者病情恶化及死亡的重要原因[3]。近年来颅内压监测技术不断推广应用,有效改善了sTBI患者管理及预后,成为神经重症监护基础措施,通过对ICP监测可快速直观反映颅内压变化,对症状恶化起到预警作用,指导医师临床干预,降低脑疝形成风险[4]。但ICP监测属有创监测,存在颅内感染、继发出血等风险,单独应用存在一定局限。经颅多普勒超声(transcranial Doppler,TCD)具有无创、操作简便、快速等优点,可实时评估脑血管、评价ICP,及时发现脑血管痉挛、诊断脑死亡等,在sTBI患者管理中可发挥重要作用,但临床证明无创监测存在数据不精准、技术易受到干扰等缺点,暂不能替代有创ICP监测[5]。基于此,本研究将颅内压监测联合经颅超声检查用于2020年5月—2022年4 月东莞市厚街医院收治的50例sTBI患者中,旨在探究其应用价值。
1 资料与方法
1.1 一般资料
选取2020年5月—2022年4 月东莞市厚街医院收治的50例sTBI患者,其中男27例,女23例;年龄19~72岁,平均(45.57±1.86)岁;创伤原因:高空坠落14例,交通事故21例,击打伤15例;伤后至入院时间0.5~5 h,平均(2.75±0.67)h。根据伤后3个月GCS评分分为预后良好组(4~5分,24例)、预后不良组(1~3分,26例)。
纳入标准:①患者年龄>18岁;②有明确颅脑损伤史者;②伤后24 h内入院者;③GCS评分<9分;④患者入院后均接受手术治疗,并接受重症监护治疗≥1周;⑤患者及家属均对研究知情,并签订同意书。排除标准:①双瞳散大、脑疝晚期者;②合并肝、肾等功能障碍者;③凝血功能异常或既往应用抗凝药物者;④合并严重多发性损伤,无法耐受手术者;⑤不能接受随访,或中途失访者。
1.2 方法
所有患者均行颅内压监测联合经颅超声检查,方法如下。
ICP监测:应用Codman有创监测仪行ICP监测,先将患者头发剃掉,对烦躁不配合者可给予适当镇静,取脑挫伤、脑血肿对侧脑室额角为穿刺部位,取冠状缝前2.5 cm及中线旁开2.5 cm为穿刺点,应用利多卡因行局部浸润麻醉,于颅骨上钻孔,使用脑室型颅内压监测探头穿刺,保持与矢状面平行,对准外耳道假想连线,穿刺成功后固定探头,持续记录ICP,同时对患者瞳孔变化、意识等生命体征密切监测,根据颅内压水平调整治疗方案,每2 h记录1 h,术后连续监测7 d。
TCD检查:应用德力凯公司生产的EMS-9型经颅多普勒超声血流仪对患者脑血流变化进行监测,取仰卧位,头部置正位,探头频率设置为2 MHz,探头沿颧弓上方眼眶外缘及耳翼间颧骨磷部采取相关数据,深度50~70 mm,记录搏动指数(PI)、峰值收缩速度、舒张末期速度、平均最大速度等,持续监测7 d。
1.3 观察指标
①观察预后良好组、预后不良组术后1~7 d时的PI、ICP;②应用Pearson相关性分析法分析PI、ICP与sTBI患者预后的关系;③应用受试者操作特征曲线(ROC)分析单独及联合判断sTBI患者的预后,曲线下面积(AUC)>0.5提示有预测价值。
1.4 统计学方法
采用SPSS 22.0统计软件分析数据。计量资料以均数±标准差(± s)表示,组间比较采用独立样本t检验;计数资料以频数(n)、百分率(%)表示,采用χ2检验,P<0.05为差异有统计学意义。
2 结果
2.1 不同预后患者术后1~7 d时PI比较
预后良好组PI随时间延长逐渐下降,预后不良组PI随时间延长不断上升,且预后良好组术后1~7 d各时段PI显著低于预后不良组(P<0.05),见表1。
表1 不同预后患者术后1~7 d时PI比较( ± s)

表1 不同预后患者术后1~7 d时PI比较( ± s)
分组 1 d 2 d 3 d 4 d预后良好组(n=24)0.96±0.25 0.91±0.21 0.86±0.17 0.82±0.15预后不良组(n=26)1.56±0.37 1.62±0.42 1.67±0.45 1.72±0.49 t 6.661 7.461 8.284 8.627 P 0.000 0.000 0.000 0.000分组 5 d 6 d 7 d预后良好组(n=24)0.79±0.13 0.76±0.10 0.72±0.09预后不良组(n=26)1.76±0.52 1.81±0.55 1.89±0.59 t 8.879 9.206 9.605 P 0.000 0.000 0.000
2.2 不同预后患者术后1~7 d时ICP比较
预后良好组随时间延长ICP逐渐下降,预后不良组随时间延长ICP逐渐上升,且预后良好组术后1~7 d各时段ICP显著低于预后不良组(P<0.05),见表2。
表2 不同预后患者术后1~7 d时ICP比较( ± s,mmHg)
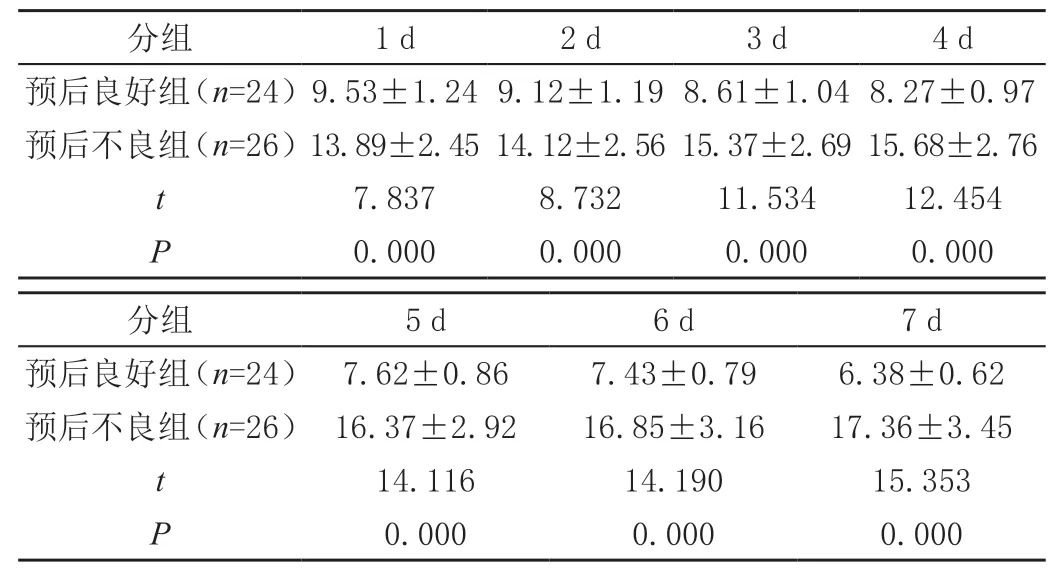
表2 不同预后患者术后1~7 d时ICP比较( ± s,mmHg)
分组 1 d 2 d 3 d 4 d预后良好组(n=24)9.53±1.24 9.12±1.19 8.61±1.04 8.27±0.97预后不良组(n=26)13.89±2.45 14.12±2.56 15.37±2.69 15.68±2.76 t 7.837 8.732 11.534 12.454 P 0.000 0.000 0.000 0.000分组 5 d 6 d 7 d预后良好组(n=24)7.62±0.86 7.43±0.79 6.38±0.62预后不良组(n=26)16.37±2.92 16.85±3.16 17.36±3.45 t 14.116 14.190 15.353 P 0.000 0.000 0.000
2.3 PI、ICP与sTBI患者预后的关系
经Pearson相关性分析,PI、ICP与sTBI患者预后呈负相关性(r=-1.852、-1.719,P<0.05),见表3。

表3 PI、ICP与sTBI患者预后的关系
2.4 单独及联合监测对sTBI患者预后判断的价值
ICP监测联合TCD检查对sTBI患者预后判断的AUC较单独监测高(P<0.05),见表4、图1。
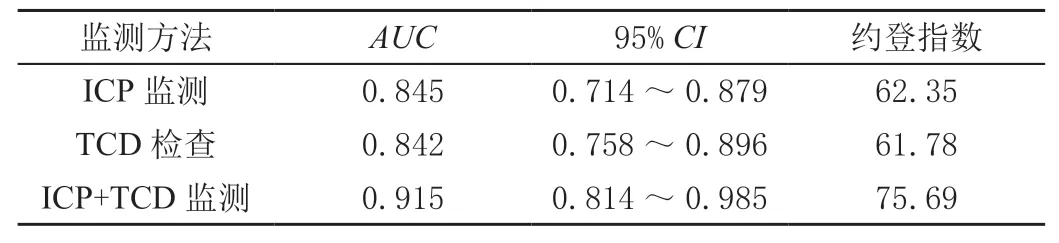
表4 单独及联合监测对sTBI患者预后判断的价值
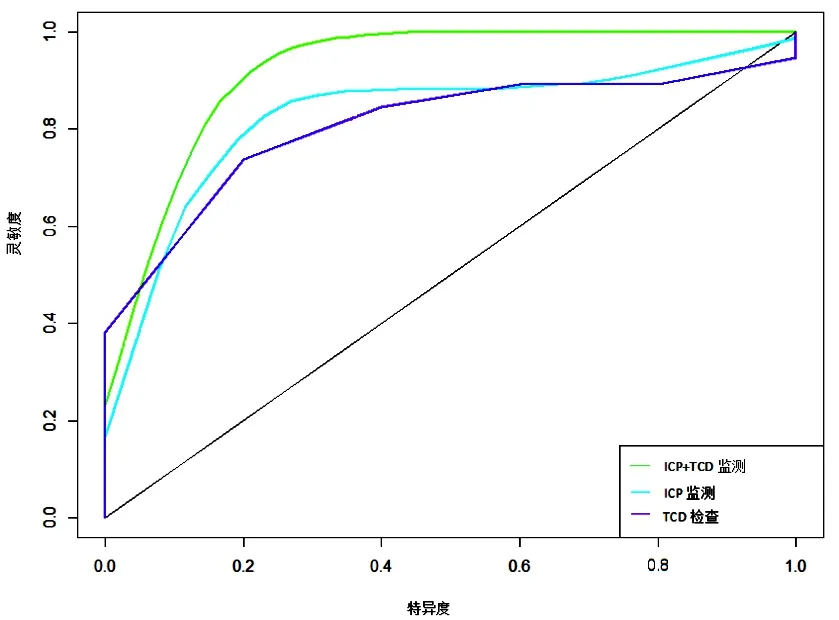
图1 单独及联合监测对sTBI患者预后判断的ROC曲线
3 讨论
TBI为导致患者残疾及死亡的重要原因,近年来发病率逐年上升,患者损伤程度越高预后越差、病死率越高。颅脑外伤后脑组织结构会出现损伤,可造成脑血管及血液学发生变化,导致脑组织血氧供应不足,最终引发神经元细胞、血管内皮细胞等死亡[6]。sTBI病理生理机制较为复杂,病情变化较迅速,需医师快速、精准地为其提供个体化治疗方案,以降低病死率。虽然ICP监测普及可使医师快速判断患者病情,一定程度改善预后,但sTBI患者病情较复杂,单一监测手段难以满足临床需要,临床需结合多种监测手段以更好掌握患者病情,有效判断预后,制定更加精准的治疗方案[7]。
TCD检查主要基于多普勒效应原理,通过探头发射超声波投射通过颅骨,通过脑血管内运动红细胞反射,并快速建立FFT转换成TCD监视器上表示红细胞速度分布的频谱,通过分析频谱获取血流动力学信息,在评估远期预后、诊断脑死亡中有重要作用[8]。脑血流动力学参数PI可有效反映脑血管阻力,PI值越高提示远端血管阻力越高。本次研究结果显示,预后良好组术后1~7 d各时段PI值均较预后不良组低,相关性分析结果显示PI与sTBI患者预后呈负相关性,提示TCD测量PI值在判断患者预后中有一定价值,PI值越低预后可能越好,持续升高的PI提示患者出现颅内压升高,脑灌注压力降低,血流速度减慢,可能会出现脑死亡[9]。但PI测量可受到脑血流速度影响,脑血流速度又可受患者个体因素、药物因素等因素,单独用于预后判断存在一定局限性,特别在诊断脑死亡时可能会出现假阳或假阴情况,故临床应结合其他监测方式提高预后判断准确性[10]。
ICP指颅腔内脑脊液、脑组织、正常脑血流等对颅腔壁所产生的压力,其中脑脊液压力为典型代表。ICP升高为神经外科常见的一种临床病理综合征,也是导致sTBI患者病情恶化、死亡的重要原因,有研究表示其水平升高为sTBI患者死亡的独立危险因素,故有效监测患者ICP水平变化对指导临床调整治疗方案、降低病死率有重要意义[11]。ICP监测可更加直观、快速地对sTBI患者颅内压变化进行有效反映,可对患者临床症状恶化情况发挥预警作用,为医师提前制定干预措施提供有力指导,利于降低脑疝形成风险,改善患者预后,降低病死率。ICP监测包括有创、无创两种,无创监测技术包括经红外光谱技术、TCD、视神经鞘直径测量等,但无创监测数据精准性不高,且容易受到外界因素干扰,暂时无法替代有创ICP监测。目前ICP监测仍以有创监测为主,包括脑室型ICP监测、硬膜下监测、腰椎穿刺术等,其中脑室型ICP监测具有操作简便、结果精准、客观等优势,为目前ICP监测的金标准及首选方法。脑室型ICP监测通过将一端含测压探头的导管置于侧脑室内,于外部妥善固定,可有效监测ICP变化,且可通过打开导管对脑脊液进行引流,利于降低患者颅内压水平。但sTBI患者病理生理机制较为复杂,仅行体格检查、有创ICP监测难以有效解决所有临床问题,有创ICP虽然可精准、实时反映患者病情变化,对其预后进行评估,但也可能引发颅内感染、继发出血等并发症,单独应用存在一定局限性,故本研究将其与TCD联合应用,取得较好应用效果。
本研究结果显示,预后良好组ICP水平低于预后不良组,相关性分析结果显示ICP与sTBI患者预后呈负相关性,表明ICP监测可有效判断患者预后。但该法也有缺点,若置管超过5 d颅内感染的风险或显著升高,且在脑室受压、移位消失等情况下,穿刺置管难度会显著增加,使得难以置入合适位置,可造成ICP监测数据不精准。本次研究结果显示,联合监测对sTBI患者预后判断的价值较单独监测更高,分析原因可能为TCD检查联合ICP监测可互补优势,实现全程对sTBI患者ICP进行无缝隙监测,以确保临床目标性降压,避免脑灌注降低,积极预防脑疝等继发性脑损伤,降低患者致残、致死风险。
综上所述,颅内压监测、经颅超声检查均可为sTBI患者提供可靠预后信息,且联合监测可提高预后预测的效能。
