宫内感染早产儿血清神经元特异性烯醇化酶(NSE)、S100B蛋白、肌酸激酶(CK)水平的变化与其脑损伤的关系分析
2022-11-27刘燕
刘 燕
开封市中心医院医学检验科 (河南 开封 475000)
近年来不断有研究证实,宫内感染是导致新生儿早产及胎膜早破的重要原因,宫内感染引发的炎性反应极大可能造成早产儿不良预后,其中尤以肺损伤最为常见,这是因为脑发育的关键时期为胎龄23~32周,宫内感染引发早产后新生儿脑脊液中炎性因子水平升高,从而神经系统发育风险与脑损伤发生风险急剧升高[1-2]。围生期新生儿脑损伤具有病情重、病死率和致残率高等特点,且一旦患儿预后不良将会发生发生永久性神经功能缺陷,由此带来的智能低下、脑性瘫痪和癫痫等给患儿及其家庭造成了严重损失[3]。宫内感染早产儿脑损伤的神经细胞死亡形式以凋亡为主,但这一凋亡过程呈现可逆性,早期阻断神经细胞的凋亡在减轻脑损伤中具有积极意义;但临床发现脑损伤的新生儿早期表现不明显,存在误诊漏诊等现象,因此尽早诊断患儿是否存在脑损伤及其程度、早预防早治疗成为临床关注重点[4]。本研究通分析宫内感染早产儿血清神经元特异性烯醇化酶(NSE)、S100B蛋白、肌酸激酶(CK)水平的变化,以期探讨上述指标在评估患儿脑损伤中的意义。
1 资料与方法
1.1 一般资料回顾性分析2012年2月至2020年12月期间开封某医院收治的114例宫内感染早产儿的临床资料。纳入标准:胎龄<34周;胎膜早破>18h或临床诊断绒毛膜羊膜炎(绒毛膜羊膜炎的诊断标准标准:母亲体温>38℃、母亲血白细胞计数>15×109/L、子宫压痛、恶臭阴道分泌物、胎心率>160次/min存在两项)。排除标准:伴有感染性疾病、呼吸系统疾病、先天性心脏病患儿。结合患儿颅脑影像检查(MRI、颅脑超声)资料,参照脑损伤诊断标准将患儿分为合并脑损伤组与未合并脑损伤组,其中合并脑损伤组可分为轻度、中度、重度损伤组。
1.2 方法(1)标本收集:在新生儿在生后24h、72h、120h经股静脉穿刺采血3mL,取洁净无菌试管,试管中事先放置含质量分数10%的乙二胺四乙酸二钠30μL、抑肽酶40μL,将血样注入并混匀,4℃下3000r/min离心10min,分离取得血清,在-70℃下保存待测。(2)试剂及仪器:仪器为瑞士罗氏诊断有限公司的全自动免疫分析仪(2010型),试剂盒为瑞士罗氏诊断有限公司产品,采用电化学发光法测定NSE,采用酶联免疫吸附法(ELISA)测定S100B蛋白、CK。
1.3 观察指标(1)比较合并脑损伤组、未合并脑损伤组患儿一般资料;(2)比较出生后24h、72h、120h时合并脑损伤组、未合并脑损伤组患儿血清中NSE、S100B蛋白、CK水平;(3)比较出生后24h时不同程度脑损伤患儿血清中NSE、S100B蛋白、CK水平。
1.4 统计学方法采用SPSS 22.0统计学软件进行本研究中数据的分析,计数资料均采用(±s)表示,采用t检验,以P<0.05表示差异有统计学意义;计数资料用百分比表示,采用χ2检验。
2 结 果
2.1 患儿一般资料比较合并脑损伤组与未合并脑损伤组患儿性别、胎龄、出生体质量、分娩方式无显著差异(P>0.05),见表1。
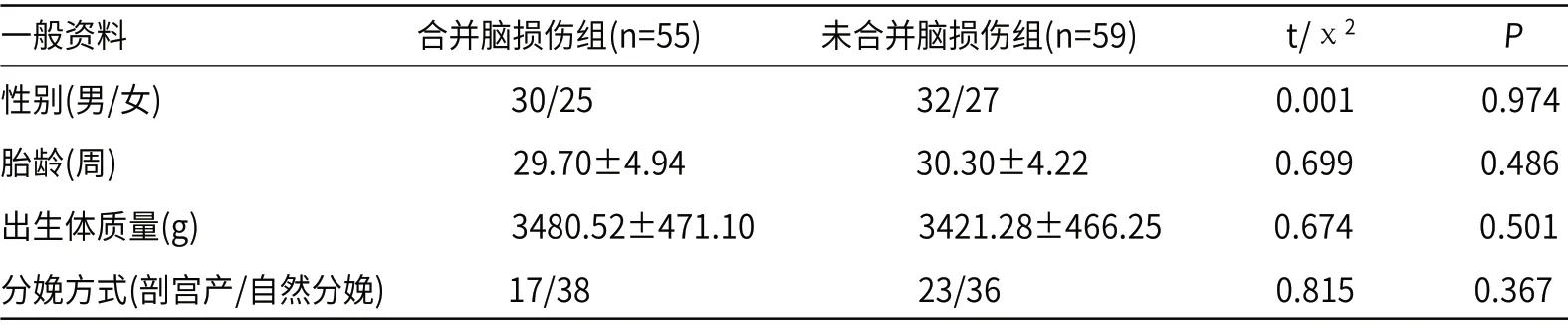
表1 患儿一般资料比较
2.2 合并脑损伤组、未合并脑损伤组患儿相关指标水平比较2组患儿自出生后24h至120h血清中NSE、S100B蛋白、CK水平呈现降低趋势(P<0.05或P<0.01),且合并脑损伤组患儿血清中NSE水平、出生后24h、72h、120h时S100B蛋白、CK水平均显著高于未合并脑损伤组患儿(P<0.05或P<0.01),见表2。
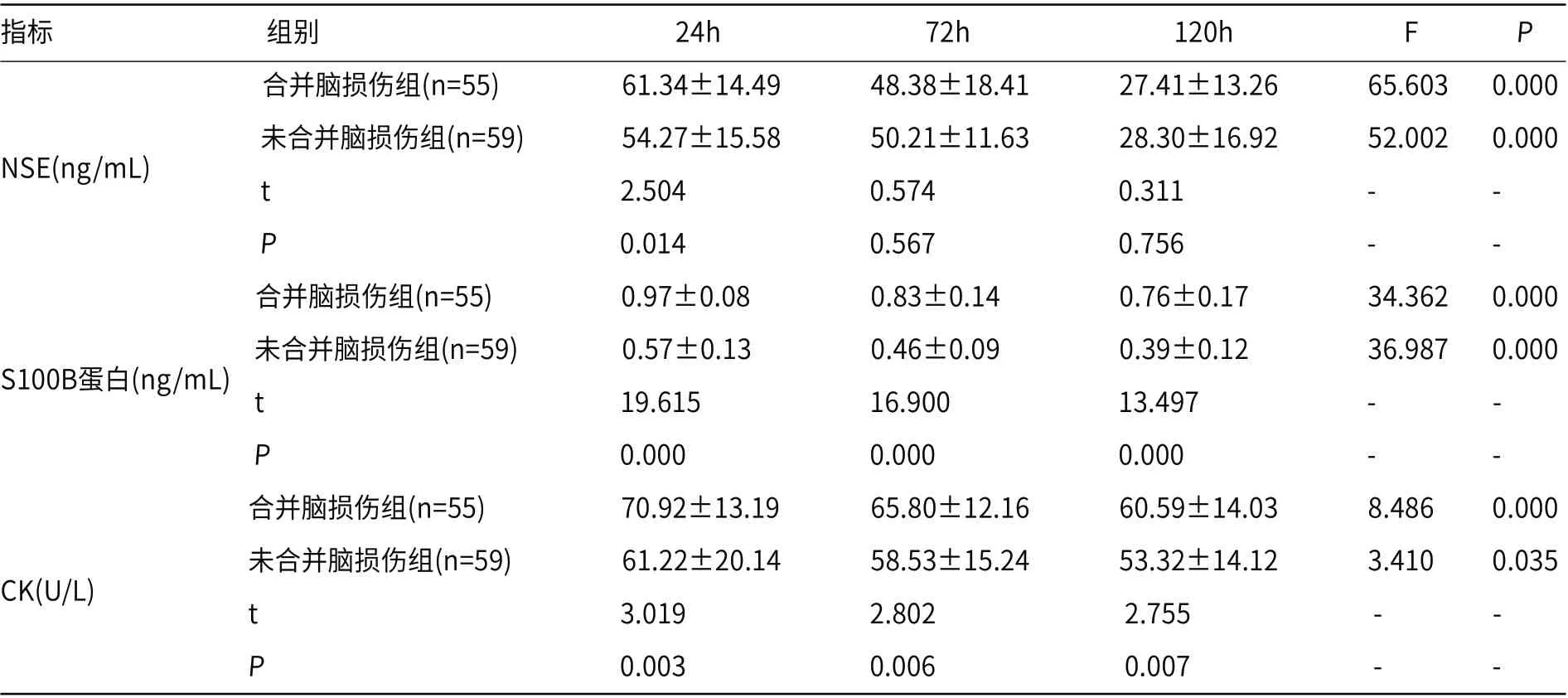
表2 合并脑损伤组、未合并脑损伤组患儿相关指标水平比较
2.3 不同程度脑损伤患儿相关指标水平比较合并脑损伤患儿随着脑损伤程度的不断升高,其血清中NSE、S100B蛋白、CK水平呈现显著升高趋势(P<0.05),见表3。
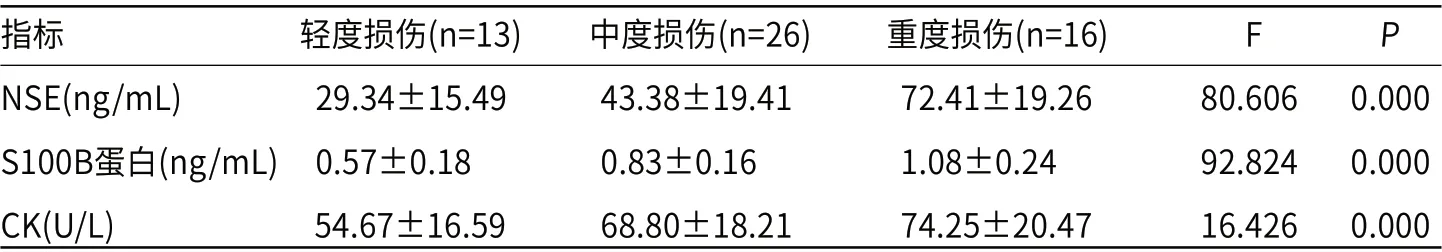
表3 不同程度脑损伤患儿相关指标水平比较
3 讨 论
宫内感染是指孕妇感染病毒、衣原体、支原体、细菌或原虫等后引起胎儿感染,宫内感染发生后致病细菌或病毒可越过胎盘屏障达到胎儿体内,此外病毒也可在产妇子宫内膜或附件等局部复制繁殖,通过羊水或淋巴循环感染胎儿,值得注意的是在部分侵入性医学操作中也存在感染胎儿的风险,如胎儿取血、羊膜腔穿刺等[5-6]。
产妇发生宫内感染后将会对围生儿发育及健康产生严重影响,其中围生期细菌感染在临床较为常见,一方面大肠杆菌、李斯特、B族链球菌等致病菌可选择性损伤胎儿中枢神经系统蛋白质,对新生儿脑部功能至关重要的小胶质细胞和白质星形胶质细胞的发育可受到细菌脂多糖的影响而加速凋亡,从而增加新生儿脑性疾病的发生风险;另一方面,感染引起炎性因子上调被认为是宫内感染导致脑损伤的通路[7-8]。部分流行病学调查也显示,宫内感染是导致新生儿颅脑超声异常及后期神经系统异常的独立危险因素,母体羊水培养阳性或有组织学异常的绒毛膜羊膜炎的早产儿其脑损伤的发生率显著高于无宫内感染的早产儿,因此宫内感染成为导致患儿脑损伤的重要危险因子[9-10]。
脑损伤是新生儿常见临床问题,也是导致新生儿死亡和远期伤残的主要原因之一,长期以来为临床工作者所重视。早产儿脑损伤主要类型包括脑室内出血、脑室周围白质软化、基底神经节丘脑损伤等,其中脑室周围白质软化属于一种缺血性损伤,主要病理表现为特征性分布的白质凝固性坏死,从而导致脑室周围缺血性损伤;研究显示,早产儿缺血缺氧性脑损伤的靶细胞为少突胶质细胞,该细胞在缺血后再灌注期间受到自由基的影响而加速凋亡,相关炎性因子、细胞因子在这一病理变化过程中发挥了重要作用[11-12]。
目前头颅MRI、B超检查仍为诊断早产儿脑损伤的主要手段,但一方面早产儿早期病情变化较多,不适宜检查时间较长的诊断活动;另一方面头颅影像学检查的诊断结果与操作者技术息息相关,因此通过检测相关生化指标对早产儿脑损伤进行诊断具有积极意义[13-15]。S100B蛋白为存在于神经元细胞内的标志蛋白,其主要分布区域为中枢、周围神经系统的星型胶质细胞内,其参与细胞内外钙离子水平的调节、促轴突向外生长、营养神经等一系列生理过程;正常情况下S100B蛋白分子不能通过血脑屏障,但脑损伤后血脑屏障受到破坏,面星形胶质细胞机能紊乱,神经细胞发生水肿、变性、坏死,最终使得S100B蛋白通过细胞间液进入血液,血中水平上升,且与脑损伤范围、严重程度密切相关,其水平越高反映人体脑损伤越严重,故S100B蛋白水平的异常升高往往对判断患儿是否发生脑损伤具有积极意义[16-18]。NSE、CK作为催化酶参与脑细胞能量代谢,正常情况下特异性定位在脑部神经细胞和神经胶质细胞中,神经元等细胞膜完整性在脑损伤时被破坏,胞质内NSE、CK释放至脑脊液和血液中,随后血液中其水平浓度增高。NSE水平的增高与受损神经细胞的崩解坏死有关,其作为神经元损伤的敏感性、特异性得到国内外临床的关注;CK在心肌细胞受损后活性增加,其对早期心肌损伤的诊断价值较高[16-17];研究显示,血清中NSE水平变化可以反映神经元细胞的损伤情况,血清CK-BB含量可间接反映神经元和胶质细胞损伤情况[18-20]。本研究结果显示,2组患儿自出生后24h至120h血清中NSE、S100B蛋白、CK水平呈现降低趋势,提示NSE、S100B蛋白、CK水平的变化在发生脑损伤患儿中更为明显,且在出生后24h内呈现显著升高;此外本研究结果还显示,合并脑损伤组患儿血清中NSE水平、出生后24h、72h、120h时S100B蛋白、CK水平均显著高于未合并脑损伤组患儿,合并脑损伤患儿随着脑损伤程度的不断升高,其血清中NSE、S100B蛋白、CK水平呈现显著升高趋势,表明血清中NSE、S100B蛋白、CK水平在反映患儿脑损伤发生及损伤程度方面具有积极作用。
综上所述,新生儿、早产儿脑损伤长期以来为临床所高度关注,除常规对其进行颅脑影像学检查外及早进行血清中相关生化指标的检查对脑损伤的诊断意义重大,但值得注意的是在实施或推行某一管理措施或处置方案时,需全面考虑相关措施对患儿可能造成的其他危害。
