“低自付”政策运行情况分析及建议
2022-11-05郑希彤李佳根王建国
文/郑希彤 李佳根 王建国
分析“低自付”政策在长春市某三甲医院的运行情况,并对政策优化提出建议。
“低自付”政策作为长春市社会医疗保险管理局(以下简称为“医保局”)于2011年实施的一项保障重大疾病患者的医保报销政策,为重大疾病患者提供了更多医疗救助。
医保局充分利用了医保的议价谈判职能,通过“打包”付费的方法将低自付病种治疗所必需的药品和诊疗项目全额纳入报销范畴,参保居民患者每次住院仅须支付起付线治疗的费用,报销费用由医保局据实或定额支付给医院,超额部分医院承担,如急性淋巴细胞白血病等长期治疗的病种年度定额支付,先天性房间隔缺损等单次手术治疗的病种为定额支付。“低自付”政策的实施降低了次均医疗费用,避免了过度医疗带给患者的经济负担。
截至2019年底,长春市共有29个病种纳入“低自付”政策范围。本研究旨在选取“低自付”政策范围内的两个病种,分析其住院费用情况,直观地反映“低自付”政策的实施效果,同时对政策实施过程中存在的问题提出建议。
运行情况分析
研究采取描述性分析的统计方法,选取某三甲医院2019—2022年长春市医保儿童急性淋巴细胞白血病患者(年龄≤14周岁)和先天性心脏病-房间隔缺损手术患者住院数据进行分析。选取的患者数据均为在该院出院结账时直接报销的该部分患者,内容主要包括住院人次、住院费用、医保报销费用及医保类别等。
医保儿童急性淋巴细胞白血病患者住院情况
医院2019—2021年儿童急性淋巴细胞白血病患者住院费用情况,详见表1。儿童患者的住院费用医保类型细分为低自付城镇居民和因含有合并症等原因无法享受低自付待遇的城镇居民医保两类。从住院人次上看,2020年农合并入城镇居民医保,故即时结算人数大幅增长,可享受低自付待遇的患者随之增长,政策惠及更多百姓,但每年医院在该病种上的亏损金额也在大幅增长。

表1 2019—2021年该院儿童急性淋巴细胞白血病患者住院费用情况
对比各年度次均住院费用,低自付城镇居民的次均住院费用基本保持稳定,城镇居民类型的患者次均住院费用均是下降的趋势。从次均医保报销比例上看,低自付城镇居民要远远高于城镇居民医保,但居民医保类型的次均报销比例在2021年增长8%,说明医院优化了急性淋巴细胞白血病的临床路径,减少了治疗过程中自费项目的应用。
医保先天性心脏病-房间隔缺损手术患者住院情况
本研究将该院医保的先天性心脏病-房间隔缺损手术患者住院费用情况进行比较,详情见表2。
从次均住院报销比例来看,低自付患者要远远高于其他医保类型的患者,这是因为该病种患者使用的封堵器(自费耗材)占住院费用50%以上,低自付患者只需要承担起付线,其他患者整体费用中扣除自费项目后可报销比例不超过40%。
次均费用方面,低自付患者的次均住院费用要远低于其他医保类型的患者,但次均报销金额低自付患者更高。这是由于使用低自付待遇需要选用费用较低的普通封堵器,而其他患者选择使用价格相对较高的封堵器不能享受低自付待遇(高价封堵器价格约为普通封堵器的2~4倍)。
在表2中也可见,职工医保患者的低自付人次在逐年下降,居民医保患者的人次在逐年上升,表明对先心病的治疗越来越倾向于低龄化,患者选择更早更及时地治疗先心病。不选择低自付而使用普通职工医保的人数逐年上升,这说明随着物质生活水平的提高,患者更加追求价值医疗,越来越多的职工医保患者在经过医生讲解对比后,主观选择使用价格相对较高的封堵器,放弃使用低自付待遇。
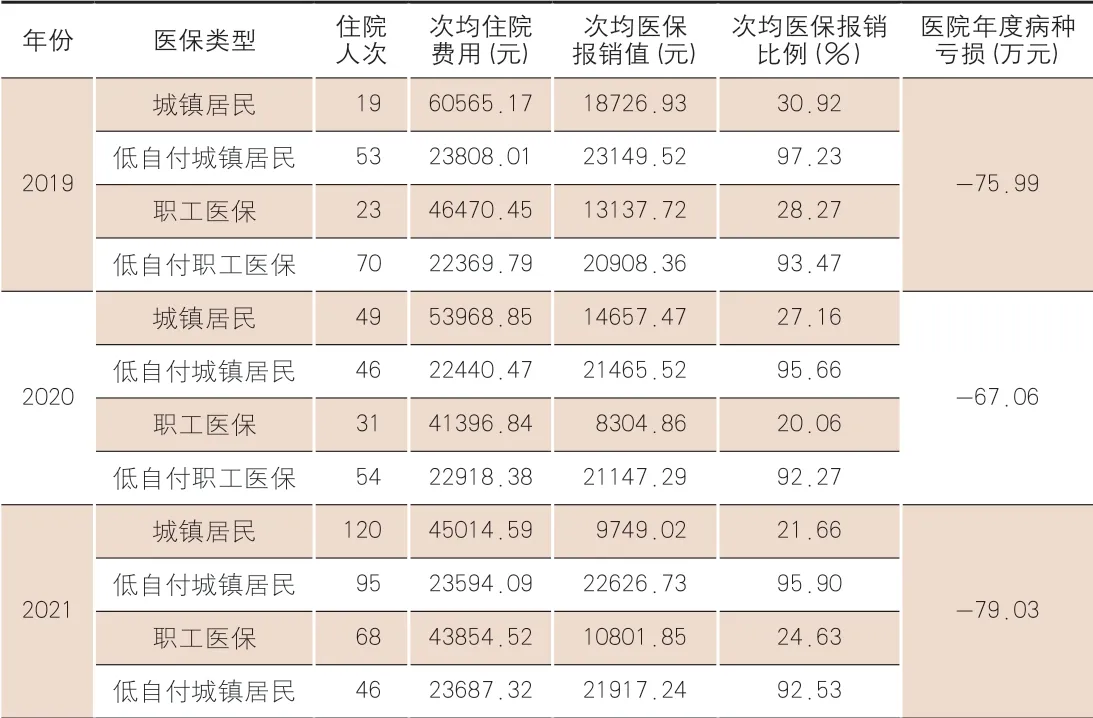
表2 2019—2021年该院医保先天性心脏病-房间隔缺损患者住院费用情况
政策优化建议
建议调整“低自付”政策中部分病种全年额度
不同于单次手术治疗的手术类低自付病种,白血病等持续治疗的病种治疗周期长,多数患者的治疗费用都超过了医保局规定限额,各年度医院这类病种都处于亏损状态。因此,需要长期持续治疗的“低自付”病种,建议上调年度限额。以儿童急性淋巴细胞白血病为例,患者1年限额为6万元。而这些患者需要定期反复住院,这6万元的额度通常无法满足儿童急性淋巴细胞白血病患者的治疗需求。超过限额的部分患者只能按照基本医疗保险正常比例报销。同时,单次治疗并以高值耗材等自费项目为费用主体的低自付病种,建议维持原有额度,防止耗材、药品等医疗资源滥用,造成医保基金浪费。
鼓励商业保险的发展,建立多层次的医疗保障体系
非低自付的医保患者报销比例普遍较低,且部分疾病治疗必须使用自费耗材、药品,超出基本医疗保险的报销范围,患者仍然承受巨大经济负担,应该鼓励商业保险的发展,建立多层次互补的医疗保障体系。社会医疗保险带有一定的强制性,每一年国家各级政府都要投入大量的金钱,保障其运转,因此医疗保险是对患者的基本保障。面临我国人民日益增长的经济水平和医疗需求,更需要商业保险来提供基本保障外对高端医疗需求的经济支持。
同时鼓励商业保险公司与医院、媒体和社区等建立合作关系,主动投入到民众健康管理中去。做好健康管理和疾病预防,提升民众的身体素质,减少重大疾病发生,既可以减少民众医疗费用的支出,又可以让商业保险公司拓展、推广业务,承担起服务经济社会发展大局的社会责任。
低自付政策实施为DRGs 支付改革提供参考
低自付政策与DRGs一样都是针对单一病种固定额度的支付方式,费用超过限额的部分都由医院承担,都需要医院控制、减少患者的治疗费用消耗。不同之处在于低自付政策倾向于在消耗医疗资源最低水平上对患者进行全额救助并以实际费用为支付标准,而DRGs的支付额度为区域内同病种的平均水平,未增加对患者的救助力度,但引导医院主动寻求方法降低患者负担。虽然在DRGs支付方式改革中缺乏实践,但在低自付政策的实施中,积累了优化临床路径、控制次均费用的管理经验。
综上,医保局推出的“低自付”政策减轻了重大疾病患者的经济负担,医院更加合理地控制了患者的住院费用,同时大幅度地提升了患者的报销比例,并为DRGs支付方式改革提供了参考。建议继续完善低自付政策,提升部分病种单年额度,增加病种范围,并探索商业保险参与低自付政策的可行性。
