HPV 联合TCT 检查应用于宫颈癌筛查的临床意义
2022-10-12陈君茹霍小兵李丽
陈君茹,霍小兵,李丽
泰兴市中医院检验科,江苏泰兴 225400
宫颈癌属于临床中发生率较高的恶性肿瘤,在女性恶性肿瘤发生率中居第4 位,病死率高且患者预后差,对其健康存在严重威胁[1]。而宫颈癌的发生、发展过程缓慢,从最初的宫颈病变到癌变可持续10~20 年,对早期病变者通过及时识别与治疗,则能够控制病情进展,改善患者预后[2-3]。人乳头瘤病毒(human papillomavirus,HPV)联合液基薄层细胞检测(thinprep cytologic test,TCT)检测均为临床常用的宫颈癌筛查技术,其技术原理以及临床应用均有各自的特点,单独使用均存在一定误差与不足[4-5]。基于此,通过HPV、TCT 的联合应用,可弥补这两种技术的缺点,有利于提高临床宫颈癌筛查的准确率[6-7]。本研究选择 2019 年 1 月—2021 年 6 月间于泰兴市中医院进行宫颈癌筛查的65 例患者为研究对象,以病理检查结果为金标准,分析了HPV、TCT 单独检查与联合检查对诊断宫颈癌及其癌前病变的价值,现报道如下。
1 资料与方法
1.1 一般资料
选择于本院进行宫颈癌筛查的65 例患者为研究对象。均为女性,年龄 30~45 岁,平均(37.65±5.10)岁;孕次 0~3 次,平均(1.35±0.25)次;分娩0~2次,平均(1.04±0.20)次。本研究已申报本院医学伦理委员会批准。
1.2 纳入与排除标准
纳入标准:均进行宫颈癌筛查;认知功能正常,能够配合研究;获得明确的病理诊断;均有性生活;知情同意。
排除标准:既往宫颈癌病史者;子宫、宫颈切除者;盆腔化疗者。
1.3 方法
所有患者均进行HPV、TCT 检查以及病理检查。HPV、TCT 检查时,先对外阴进行消毒,使用扩阴器充分暴露宫颈,使用棉签擦拭干净宫颈分泌物后,先以HPV 专用采样棉签在宫颈口进行逆时针旋转采样,转5 圈即可,而后放入专用留样瓶中密封保存送检。再使用TCT 宫颈刷伸进宫颈管,逆时针旋转5 圈,刮取宫颈管、宫颈移行带及表明细胞,将刷头放入装有固定液的标本瓶中送检。采样完成后,采用美国Digene 提供的第二代杂交捕获技术进行13 种高危HPV-DNA 的检测。检出即为阳性。TCT 检出时,取出经过漂洗的标本,使用全自动检测仪分散、过滤标本后,自动化处理制成薄层图片,在显微镜下观察。根据TBS 分级诊断标准,分为:无上皮内瘤变、不明意义非典型鳞状上皮内病变、低度鳞状上皮内病变、高度鳞状上皮内病变、鳞状细胞癌、腺癌。TCT 检查低度鳞状上皮内病变及其以上等级为阳性。宫颈癌检查分为正常、CINI、CIN2、CIN3、宫颈癌 5 个等级,其中 CINI 及以上等级为阳性。
1.4 观察指标
①HPV 与TCT 单独检测分析,以病理检查结果为金标准,分析HPV、TCT 单独诊断效能;②HPV 联合TCT 检测分析,以病理检查结果为金标准分析联合诊断效能;③单独检验与联合检测对比,对比联合检测与HPV、TCT 单独检测的准确率、灵敏度、特异度。
1.5 统计方法
采用SPSS 21.0 统计学软件处理数据,计数资料以频数及百分比(%)表示,进行χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 HPV 与 TCT 单 独检测分析
病理检查结果:正常 29 例、CINI13 例、CIN212例、CIN310 例、宫颈癌 1 例,阳性 36 例,阴性 29 例。HPV 检查阳性 40 例,阴性 25 例。TCT 检查无上皮内瘤变16 例、不明意义非典型鳞状上皮内病变10例、低度鳞状上皮内病变17 例、高度鳞状上皮内病变 20 例、鳞状细胞癌 1 例、腺癌 1 例,阳性 39 例,阴性26 例。HPV 单独诊断准确率、灵敏度、特异度分别为 75.38%、83.33%、65.52%,TCT 单独检验准确率、灵敏度、特异度分别为80.00%、86.11%、72.41%。见表1。
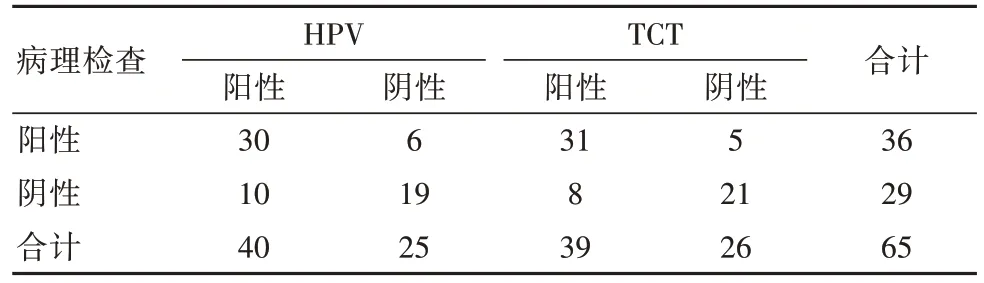
表1 HPV、TCT 单独检测分析
2.2 HPV 联合 TCT 检测分析
以病理检查结果为金标准,HPV 联合TCT 检测的准确率87.69%、灵敏度83.33%、特异度93.10%。见表2。
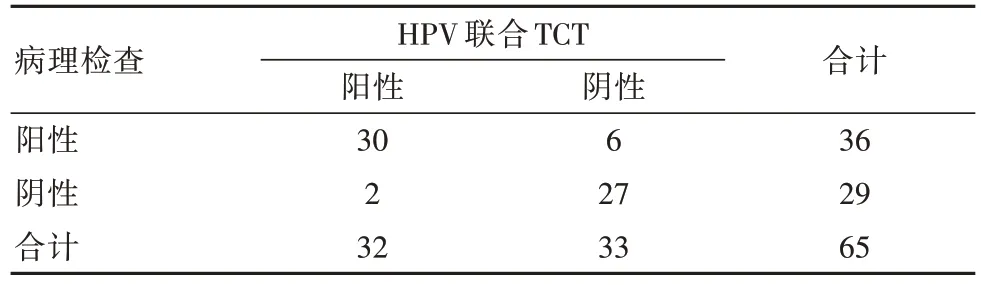
表2 HPV 联合 TCT 检测分析
2.3 单独检测与联合检测比较
联合检测诊断准确率、特异度87.69%、93.10%,高于HPV 检查的75.38%、65.52%,联合检测检查特异度高于TCT检查的72.41%,差异有统计学意义(P<0.05)。联合检测诊断灵敏度与TCT、HPV 比较差异无统计学意义(P>0.05),且联合检测准确率与TCT比较差异无统计学意义(P>0.05)。见表3。

表3 单独检测与联合检测准确率、灵敏率、特异度比较(%)
3 讨论
目前宫颈癌的发生率不断上升,且存在年轻化发展的趋势,国内宫颈癌患者每年约15 万人,给国内女性的健康带来了严重威胁[8]。而由于宫颈癌的发展缓慢,故需要探查更为可靠的检查手段,为宫颈癌的早期诊断、治疗提供可靠依据[9]。在宫颈病变筛查中,宫颈脱落细胞学诊断属于常用的检查方法,而传统制片方案取材不全面,涂片不均匀,所以存在细胞丢失多,存在较多黏液以及血液遮盖细胞等问题,影响了检查结果的准确性,漏诊风险较高[10-11]。而近年来液基细胞学制片技术的不断发展,利用专用宫颈采样刷采集标本,并在采集后放到保存液中,能够尽可能多地保留所得到的标本,且能够降低因细胞过分干燥导致的图像失真[12-13]。采用自动化程序系统处理后,上皮细胞能够实现与黏液、血液等的有效分离,进而可制成薄层图片,诊断准确性更高[14]。近年来研究证实,HPV 感染与宫颈癌以及宫颈上皮内瘤变均存在密切关联,并将HPV 感染检测当成了诊断宫颈癌的辅助手段[15]。较多文献研究指出,99.8%的宫颈癌细胞中能够检测出HPV-DNA,持续高危型HPV 感染能够进展为宫颈癌[16]。HPV 感染发展至CIN 再进展为宫颈癌属于漫长的过程,需要10 年左右的时间,而通过早期识别HPV 感染或者是上皮内瘤变,则能够及时进行临床干预,降低患者发生宫颈癌的风险。目前对宫颈癌病变的筛查,中华医学会推荐采用三阶梯程序,即细胞学、阴道镜以及宫颈活检。宫颈活检以及组织病理性检查属于诊断的金标准,但对患者是否进行宫颈癌病理性检查临床仍然存在一定争议,单纯以HPV 阳性或TCT 阳性作为判定标准准确率不高,故有必要联合采用HPV与TCT 检查方案,进而将HPV 作为阴道细胞学的补充,提高宫颈癌筛查的效果。
本研究中,HPV 单独诊断准确率、灵敏度、特异度分别为75.38%、83.33%、65.52%,TCT 单独检验准确率、灵敏度、特异度分别为80.00%、86.11%、72.41%,说明这两技术在宫颈癌与癌前病变的筛查中均有一定应用价值。郑少燕等[17]研究中,以病理检查为金标准,HPV 阳性符合率92.23%,阴性符合率66.67%,灵敏度89.62%,特异度91.11%;TCT 阳性符合率89.69%,阴性符合率76.67%,灵敏度86.13%,特异度82.14%,也佐证了HPV、TCT 在宫颈癌筛查中的应用价值。而在联合诊断方面,联合检测诊断准确率、特异度87.69%、93.10%,高于HPV 检查的75.38%、65.52%,联合检测检查特异度高于TCT 检查的72.41%(P<0.05),联合检测灵敏度与、HPV 比较差异无统计学意义(P>0.05),本研究结果证实,通过联合诊断,能够有效提高对宫颈癌变病变与宫颈癌诊断的准确性,诊断效能更高。刘星布等[18]研究中,联合诊断的灵敏度为96.0%,高于HPV 检查与TCT 检查的60.0%与68.0%(P<0.05),联合诊断的特异度、准确率为75.2%、76.3%,与HPV、TCT 检查比较差异无统计学意义(P>0.05),与本研究结果相反。原因在于,本研究联合检测阳性标准为HPV、TCT 检查均为阳性,而刘星布等研究中HPV、TCT 检查阳性标准为HPV、TCT 存在一项为阳性,故其研究结果证实了通过联合检测能够降低漏诊风险,而本研究则证实,通过检测能够提高检测的准确率以及特异度,能够降低误诊风险,并可指导后需诊疗工作的进行。
综上所述,在宫颈癌筛查中通过联合HPV 与TCT 检查能够有效提高诊断结果的准确性,并可指导后续诊断以及临床干预工作的进行,值得在宫颈癌筛查中推广应用。
