非肥胖型与肥胖型非酒精性脂肪性肝病患者代谢特征和肝脂肪变程度比较*
2022-09-27常文娟
王 慧,汤 展,常文娟,芦 超
非酒精性脂肪性肝病(nonalcoholic fatty liver disease,NAFLD)是以弥漫性肝脂肪变为主要特征的临床病理综合征,其疾病谱包括单纯性肝脂肪变、非酒精性脂肪性肝炎(NASH)、肝硬化甚或是肝细胞癌[1-3]。流行病学研究发现世界范围内NAFLD发病率逐年激增,已成为慢性肝病最为常见的类型之一[4,5]。NAFLD不仅常见于肥胖群体,在非肥胖人群中NAFLD患病率也在逐年上升。由于种族的不同,全球范围内对肥胖的定义也各异。欧美国家把体质指数(BMI)>30 kg/m2称为肥胖,而亚太地区肥胖的标准被定义为>25 kg/m2。有关非肥胖型NAFLD发病率的研究已见诸于文献。Naderian et al研究称,在基于超声检查的研究发现非肥胖人群NAFLD患病率为17.5%。不过,需要指出的是常规超声检查对于NASH的评价是低估的[6]。Ye et al基于荟萃分析发现超过4成NAFLD患者是非肥胖型的[7]。无论是肥胖型还是非肥胖型NAFLD患者均存在诸如代谢紊乱等并发症。非肥胖型NAFLD患者心血管疾病的潜在风险更为突出[8]。非肥胖型NAFLD患者占全部NAFLD患者的比例已不容忽视,但因缺乏肥胖表现而常被忽视。有研究称相对于肥胖型NAFLD患者,非肥胖型NAFLD患者胰岛素抵抗(IR)偏少、肝纤维化进展较慢,因此临床结局较好[9]。不过,也有研究认为非肥胖型NAFLD患者心血管疾病风险更大、全因死亡率更高[10]。本研究旨在比较非肥胖型与肥胖型NAFLD患者代谢特征和肝脏组织学表现的差异。
1 资料与方法
1.1 研究对象 2015年1月~2021年6月我院诊治的NAFLD患者274例,男性161例,女性113例;平均年龄为(43.0±9.7)岁。诊断符合《非酒精性脂肪性肝病诊疗指南(2018年更新版)》的标准,超声检查至少符合以下三项中的两项:肝脏近场回声弥漫性增强(“明亮肝”),回声强于肾脏;肝内管道结构显示不清;肝脏远场回声逐渐衰减[11]。根据体质指数(BMI)=25 kg/m2,将NAFLD患者分为非肥胖型与肥胖型。排除标准:血清HBsAg阳性、抗-HCV阳性、梗阻性黄疸、自身免疫性肝病、肝脏恶性肿瘤或其他恶性肿瘤疾病史。本研究经我院医学伦理委员会批准。
1.2 血清检测 使用日本Sysmex 2100型血细胞分析仪检测血细胞;使用瑞士Roche公司生产的Cobas ISE800型生物化学分析仪检测血生化指标,按照公式计算胰岛素抵抗指数(HOMA-IR)=【空腹胰岛素(FINS)×空腹血糖(FPG)】/22.5。
1.3 检查 使用德国Siemens公司生产的3.0 T磁共振仪检查,扫描参数:TR 9.67,TE 2.45,FOV 380 mm,层厚2.5 mm,层数 64,矩阵 256×256。应用仪器自带软件计算肝脏脂肪含量(liver fat content,LFC)和腹部皮下脂肪厚度(abdominal subcutaneous fat thickness,ASFT);使用无锡海斯凯尔医学技术有限公司生产的FibroTouch测量肝脏受控衰减参数(controlled attenuation parameter,CAP);使用荷兰Philips公司生产的Vivid E9型多普勒超声诊断仪检测颈动脉内膜中层厚度(carotid intima-media thickness,CIMT),使用M5S或M4S探头,频率为10 MHz;患者签署知情同意书,在超声引导下行肝活检,使用16 G全自动活检穿刺枪(Bard公司,美国)穿刺,取肝组织1.0~1.5 cm,在4%中性福尔马林液中固定、石蜡包埋、切片,行HE染色、Masson和网状纤维染色。参照《非酒精性脂肪性肝病诊疗指南(2018年更新版)》 的标准行肝脂肪变分级,其中5%~33%肝细胞脂肪变为Ⅰ级,33%~66%肝细胞脂肪变为Ⅱ级,≥66%肝细胞脂肪变为Ⅲ级[12]。
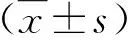
2 结果
2.1 非肥胖型与肥胖型NAFLD患者一般资料比较 非肥胖型NAFLD患者BMI、ALT、AST、TG、HDL、FBG、FINS、HOMA-IR和尿酸水平与肥胖型组比,差异具有统计学意义(P<0.05,表1)。
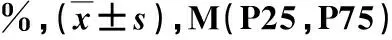
表1 两组一般资料【】比较
2.2 非肥胖型与肥胖型NAFLD患者影像学检查指标比较 非肥胖型与肥胖型NAFLD患者LFC、ASFT、CAP和CIMT等差异具有统计学意义(P<0.05,表2)。
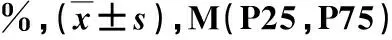
表2 两组影像学检查指标【】比较
2.3 非肥胖型与肥胖型NAFLD患者肝脂肪变程度比较 非肥胖型NAFLD患者Ⅲ级肝脂肪变百分比显著低于肥胖型患者(P<0.05,表3)。

表3 非肥胖型与肥胖型NAFLD患者肝脂肪变程度(%)比较
3 讨论
NAFLD疾病特征复杂,环境和宿主易感多基因的相互作用决定了NAFLD疾病表型。同时,影响病情进展的因素也很多。目前认为,NAFLD是由胰岛素抵抗、脂肪组织分泌的激素、肠道微生物群释放的内毒素、氧化应激损伤、遗传和表观遗传因子等共同诱导的[13-15]。通过检索文献发现,非肥胖型NAFLD在NAFLD中的占比需要引起足够的重视。目前,多数研究认为非肥胖型NAFLD患者临床预后较佳。Younes R et al报道称非肥胖型NAFLD胰岛素抵抗较少、肝纤维化进展较慢,不过与超重、肥胖患者相比,非肥胖型NAFLD全因死亡率是他们的2倍[9]。Niriella M et al和Kumar R et al相继报道认为,虽然非肥胖型NAFLD病例占比较小,同时肝纤维化程度偏低,但他们的代谢并发症发生风险与肥胖型NAFLD相当,并且临床预后更差,且全因死亡率更高[10,16]。关于非肥胖型NAFLD方面的研究结论并不一致,由于总体研究数量不多,需要引起临床的重视和进一步的探讨。
本研究比较了非肥胖型与肥胖型NAFLD患者的一般资料、影像学检查指标和肝脏组织学表现,包括肝脂肪变分级。我们发现相对于肥胖型NAFLD患者,非肥胖型NAFLD患者多项脂类指标显著升高,提示胰岛素抵抗程度也不低。另外,非肥胖型与肥胖型NAFLD患者LFC、ASFT和CAP水平具有显著性差异。先前的研究认为,NAFLD与心血管事件,特别是亚临床动脉粥样硬化密切相关。亚临床动脉粥样硬化指存在动脉粥样硬化的证据,但无重要的动脉血管严重粥样硬化性狭窄而导致有明显的临床症状的发生[17,18]。CIMT与冠状动脉粥样硬化性心脏病的发生密切相关,可作为评估冠状动脉粥样硬化进展及其严重程度的证据[19,20]。本研究发现非肥胖型CIMT显著低于肥胖型NAFLD患者,表明前者心血管事件风险可能低于后者。同时,经肝组织学检查,我们发现非肥胖型NAFLD患者肝脂肪变分级要显著优于肥胖型NAFLD患者。本研究使用MR并应用仪器自带软件计算肝脏脂肪含量和腹部皮下脂肪厚度,使用无锡海斯凯尔医学技术有限公司生产的FibroTouch测量肝脏受控衰减参数和使用荷兰Philips公司生产的Vivid E9型多普勒超声诊断仪检测颈动脉内膜中层厚度,研究使用的设备比较多,纳入研究的人群也比较多。由于非肥胖人群与肥胖人群例数差异较大,可能对研究结论产生不利的影响。由于大众对NAFLD严重危害程度的认知不够,依从性较差,使临床观察和数据获取比较困难。对这些人群的随访和重复检查更加不容易。对他们生活方式的纠正需要消化、营养和运动部门的医务工作者联合行动,才可能取得较好的观察结果。
综上所述,与肥胖NAFLD患者相比,非肥胖型患者代谢紊乱程度和肝脂肪变分级程度较轻,在临床实践中如何加强对他们健康的监管就需要认真的考虑。
