经自然腔道取标本手术在老年结直肠癌82例中的应用:一项回顾性队列研究
2022-09-22龚玉勇李宝潘晓飞张干
龚玉勇,李宝,潘晓飞,张干
在过去的20年里,腹腔镜手术在结直肠肿瘤的治疗中获得了广泛应用,但在常规腹腔镜手术中,需在下腹行4~8 cm长的辅助切口以取出标本并置入吻合器,完成消化道重建,增加了术后疼痛、切口疝和切口感染等并发症的发生,影响了微创手术的优势[1-2]。目前更小的创伤与相似的肿瘤根治效果成为结直肠癌治疗的趋势,经自然腔道取标本手术(natural orifice specimen extraction surgery,NOSES)应运而生,并在国内外逐渐兴起[3]。研究表明,其具有微创、美容、快速康复等优点[4]。然而NOSES取标本途径较为复杂,其延长了手术时间[5],对于生理机能减退的老年病人能否达到快速康复的效果仍待进一步研究。同时笔者在术后随访中发现,部分病人由于腹壁仅有几个戳卡孔,表现出更加积极的心态,目前关于NOSES对病人心理状态的影响未见相关报道。基于此,本研究探讨NOSES在老年结直肠病人中的应用疗效,并对病人术后心理状态进行随访。
1 资料与方法
1.1 一般资料采用回顾性队列研究的方法,收集2017年1月至2019年12月皖西卫生职业学院附属医院结直肠肛门外科收治的82例行手术治疗的结直肠癌病人的临床资料,根据手术方式分为研究组(NOSES组)42例和对照组(常规腔镜组)40例。所有病人术前行肠镜及病理学检查确诊,根据术前腹部超声、CT和钡剂灌肠进行术前评估,选择合适的手术方案。本研究经皖西卫生职业学院附属医院医学伦理委员会批准(批号LEAY-2017-012),所有病人近亲属均知情同意。
纳入标准:(1)年龄≥60岁;(2)T1-3期肿瘤;(3)临床资料完整;(4)行NOSES病人同时满足体质量指数(BMI)≤30 kg/m2、肿瘤长径≤7㎝、直肠长度合适、无狭窄及憩室近端病变;(5)术后顺利完成随访。排除标准:(1)肿瘤远处转移;(2)术前接受新辅助化疗;(3)合并其他部位恶性肿瘤;(4)重要器官功能障碍,无法耐受手术;(5)精神障碍者,无法顺利配合治疗及术后随访。
1.2 治疗方案对照组采用传统腹腔镜下结直肠癌根治术进行治疗。观察组采用腹腔镜下NOSES术治疗,根据我国《结直肠肿瘤NOSES专家共识》要求[6],本研究中NOSES组病人标本取出方式包括三种:(1)对于低位直肠肿瘤,将肿瘤标本经直肠外翻到体外,并在体外切除肿瘤标本;(2)对于中位直肠肿瘤,将肿瘤标本经直肠或阴道拉至体外,并在体外切除肿瘤标本;(3)对于高位直肠或结肠肿瘤,在体内将肿瘤标本完全切除,并经直肠或阴道将肿瘤标本拖出体外。本研究中部分术中操作图片见图1。
1.3 观察指标(1)术中情况:手术时间、术中出血量、淋巴结清扫数目、肠切除长度。(2)术后恢复情况:术后首次排气时间、术后首次下床时间、术后住院时间。(3)术后标本:肿瘤长径、肿瘤部位、肿瘤距肛门距离、分化程度、肿瘤TNM分期。(4)术后并发症:吻合口漏、腹腔感染、肺部感染、切口脂肪液化、深静脉血栓。
1.4 术后随访
1.4.1 无进展生存时间(progress free survival,PFS) 所有病人出院后每隔3个月于门诊复查腹盆腔CT,评估肿瘤有无进展,同时记录病人PFS,PFS定义为出院第1天至病人死亡或肿瘤出现进展的时间。随访时间截止至2021年1月。
1.4.2 心理状态随访 使用焦虑评定量表(self-rating anxiety scale,SAS)和抑郁评定量表(self-rating depression scale,SDS)于治疗前后不同时间点对病人心理状态进行评估,SAS、SDS共包20个评定项目,评定的临界标准分值为50分,评估分数越低,代表病人的心理状态越好[7]。评定的时间点分别为入院时、出院时、术后3个月、术后6个月、术后12个月,每次评定前向病人及近亲属作详细的解释,征得同意后让病人及近亲属自行填写。
1.5 统计学方法数据处理采用SPSS 26.0统计软件,计量资料以表示,组间比较采用t检验,计数资料以例(%)表示,比较采用χ2检验或Fisher确切概率法,对于重复测量数据采用重复测量方差分析,使用Kaplan-Meier法绘制生存曲线,组间差异采用Log-rank检验。以P<0.05为差异有统计学意义。
2 结果
2.1 两组病人基线资料比较本研究中所有手术均顺利进行,术后病理均诊断为腺癌,切缘阴性,无中转开腹病例。其中研究组中NOSESⅠ式7例、Ⅱ式9例、Ⅲ式7例、Ⅳ式12例、Ⅶ式7例。两组间年龄、性别、BMI、肿瘤位置、分化程度、分期、基础疾病等基线资料比较,差异无统计学意义(P>0.05)。见表1。

表1 结直肠癌82例基线资料比较
2.2 两组术中、术后恢复指标比较两组间术中失血量、淋巴结清扫数目及肠切除长度比较差异无统计学意义(P>0.05)。研究组手术时间长于对照组,但术后首次排气时间、下床时间及术后住院时间均明显短于对照组,均差异有统计学意义(P<0.05)。见表2。
表2 结直肠癌82例手术相关指标比较/
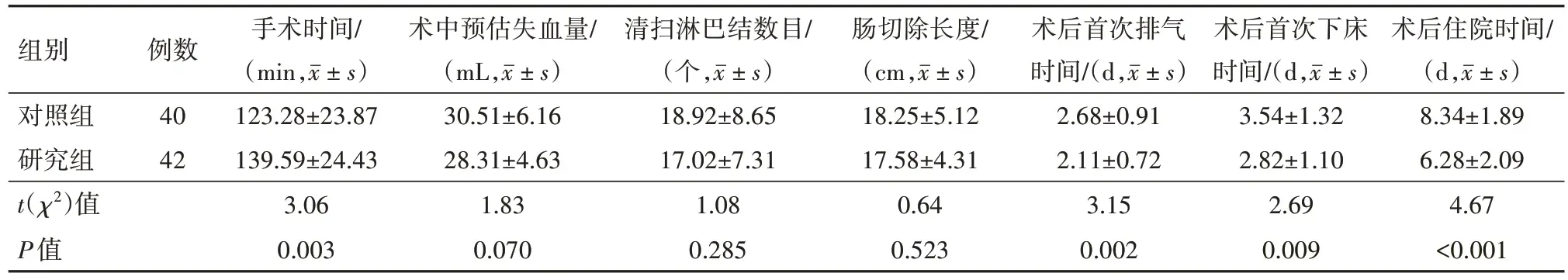
表2 结直肠癌82例手术相关指标比较/
组别对照组研究组t(χ2)值P值例数40 42手术时间/(min,images/BZ_16_614_1572_708_1611.png)123.28±23.87 139.59±24.43 3.06 0.003术中预估失血量/(mL,images/BZ_16_614_1572_708_1611.png)30.51±6.16 28.31±4.63 1.83 0.070清扫淋巴结数目/(个,images/BZ_16_614_1572_708_1611.png)18.92±8.65 17.02±7.31 1.08 0.285肠切除长度/(cm,images/BZ_16_614_1572_708_1611.png)18.25±5.12 17.58±4.31 0.64 0.523术后首次排气时间/(d,images/BZ_16_614_1572_708_1611.png)2.68±0.91 2.11±0.72 3.15 0.002术后首次下床时间/(d,images/BZ_16_614_1572_708_1611.png)3.54±1.32 2.82±1.10 2.69 0.009术后住院时间/(d,images/BZ_16_614_1572_708_1611.png)8.34±1.89 6.28±2.09 4.67<0.001
2.3 两组术后并发症比较与处理吻合口漏、腹腔感染、肺部感染、切口脂肪液化、深静脉血栓,研究组分别为2例、0例、2例、0例、1例,对照组分别为1例、1例、1例、2例、1例;研究组术后并发症发生率为11.9%(5/42),对照组为15.0%(6/40),两组间比较差异无统计学意义(χ2=0.17,P=0.681)。两组术后出现吻合口漏病人予以加强营养支持、控制感染、局部引流冲洗换药等治疗后自愈,未行二次手术或造口治疗。出现感染病人予以升级抗生素等对症治疗后感染症状渐控制。对照组2例切口脂肪液化病人术后定期换药,切口渐愈合。出院深静脉血栓病人予以抗凝、溶栓治疗后,行B超复查显示血栓消失。所有病人经治疗后均康复出院,无住院期间死亡病例。
2.4 两组术后生存情况随访所有病人术后均顺利完成随访,随访时间为12~48个月,中位随访时间为30个月。研究组42例病人中位PFS为26个月,对照组40例病人中位PFS为28.5个月,经Log-rank检验分析显示,两组病人间无进展生存时间比较,差异无统计学意义(χ2=0.93,P=0.335)。
2.5 两组病人心理状态随访结果比较两组病人心理状态SAS、SDS评分随访结果比较采用重复测量方差分析,结果:①不同时间点SAS、SDS评分差异有统计学意义(均P<0.001);②两组间SAS、SDS评分比较差异有统计学意义(均P<0.001),观察组低于对照组;③两组SAS、SDS评分的变化趋势差异有统计学意义(均P<0.001)。见表3,图1。
表3 结直肠癌82例SAS、SDS评分比较/(分,)

表3 结直肠癌82例SAS、SDS评分比较/(分,)
注:SAS为焦虑自评量表,SDS为抑郁自评量表。
组别对照组入院时出院时术后3个月术后6个月术后12个月研究组入院时出院时术后3个月术后6个月术后12个月整体分析(HF系数)组间F,P值时间F,P值交互F,P值例数40 42 SAS评分43.29±5.82 40.11±4.21 35.39±3.81 30.25±4.59 28.54±3.29 45.01±6.01 36.21±4.82 32.17±4.21 22.06±2.09 21.39±2.19 25.108 75.24,<0.001 65.23,<0.001 32.41,<0.001 SDS评分46.08±4.82 35.69±3.04 31.28±3.19 28.21±2.97 29.47±3.14 43.01±5.85 33.85±3.51 28.51±3.05 23.51±2.19 20.39±2.97 24.537 82.07,<0.001 71.26,<0.001 28.11,<0.001
3 讨论
随着微创外科及加速康复外科理念的不断发展,经自然腔道取标本手术方兴未艾,在无切口理念的引导下,腹腔镜下结直肠切除结合NOSES技术逐渐发展[8]。研究显示,与常规腹腔镜切除术相比,采用NOSES技术进行腹腔镜直肠切除术安全有效、术后恢复更快,同时术后切口美容效果较好,仅有5个戳卡孔,切口并发症发生率较低[9]。然而作为一种新兴的手术方式,其技术难点在于复杂的取标本程序及全腔镜下重建消化道,这一过程往往延长了手术时间[10],最近的一项Meta分析结果也显示NOSES术会延长手术时间[11]。老年病人由于身体各项功能减退,麻醉时间的延长可能影响术后康复[12-13]。目前NOSES技术应用于腹腔镜老年结直肠癌病人手术中能否达到快速康复的效果仍缺乏可靠的循证医学证据。
本研究结果表明,研究组病人虽然手术时间有所延长,但术后排气下床时间及住院时间均明显缩短,这一结果与既往多项临床研究一致[14-15]。因此只要选择合适的病例,NOSES术应用于老年结直肠癌病人仍安全有效,同时促进病人恢复。笔者认为,NOSES术中腹壁切口的消失,不仅避免了术后切口瘢痕,同时减轻了腹部切口创伤的刺激,病人术后疼痛感明显减轻,更愿意早期下地活动,术后恢复更快[16]。切口是病人及家属对手术最直接的印象,切口不仅影响美观,也会对病人心理产生影响,据笔者观察,多数病人术后不敢早期下床活动及用力咳痰的重要原因就是担心切口裂开。NOSES术取标本过程中需切开肠管,经肛门置入抵钉座,这些操作是否会导致腹部感染发生率增加。同时取出标本时,由于自然腔道大小的限制,可能会对肿瘤产生额外的挤压,增加肿瘤播散的风险[9]。本研究中两组病人术后并发症经对症治疗后均得到有效控制,同时两组并发症发生率无明显差异,术后经过长时间的随访,两组病人PFS并无差异。这表明规范地采用NOSES技术不会增加术后并发症风险,同时也能达到与传统腹腔镜手术相当的肿瘤根治效果。
笔者团队结合相关文献[17]及临床实施经验,认为在老年结直肠癌病人中成功开展NOSES术应注意以下几点:(1)严格把握手术适应证,使用多学科诊断方式综合评估选择合适的病人[18-19];(2)熟练的腹腔镜操作技术,术者和持镜医师之间默契地配合,术中结合术者自身习惯,选用最熟练的方法固定抵钉座;(3)术前有效的肠道准备,严格执行术中无菌、无瘤操作,离断远端直肠前的结扎肠管,术中放置抵钉座、切开肠管及取出标本前,大量碘伏及蒸馏水清洗术区,并于肠腔内置入无菌保护套拖出标本,拖出过程中拉直保护套及标本,轻慢牵拉;(4)术前通过充分的肛门指检以评估肿瘤大小及肛门松紧,取标本前15 min均匀持久扩肛,可扩至四指,拉出时均匀用力、四处晃动,必要时使用润滑剂及肌松药,减轻对肿瘤的挤压及直肠残端的过度扩张,以减少术后吻合口漏的发生率,同时避免种植转移;(5)对于肿瘤直径较大的女性病人,经肛门难以取出时,可选择经阴道取出标本,于阴道后穹窿处选择切口,此处没有明显的神经和血管分布,因此不会影响性功能,也不会增加出血的风险,同时术中应注意切口缝合确切,以避免直肠阴道瘘的发生。
现代生物-心理-社会医学模式在关注人体自然属性的同时,更加强调病人的社会属性及心理特征[20],以NOSES术为代表的无瘢痕手术不仅能够促进病人早期恢复,同时改善病人术后不良情绪。本研究采用SAS及SDS量表对两组病人术后进行1年的随访,结果显示研究组病人SAS及SDS评分更低,这表明NOSES术在改善病人术后焦虑、抑郁情绪方面具有很高的应用价值。据笔者随访中观察,多数病人未见明显因肿瘤所致的不良情绪,同时还有部分病人并不知道自己所患为肿瘤性疾病。这可能与腹壁瘢痕的消失及研究地区老年病人整体文化程度偏低等多种原因相关。医学以人为本,NOSES术不仅仅是避免了病人的身体瘢痕,更避免了心理瘢痕,其强调了病人的内心价值与尊严,充分体现了21世纪人文医学的精神实质。
综上所述,NOSES术用于老年结直肠癌病人可促进病人早期康复,达到与传统腔镜手术相同的肿瘤学根治目的,同时改善病人术后心理不良情绪。然而本研究为回顾性研究,且样本量偏小,未来仍需开展大样本的前瞻性临床随机对照研究证实。
