中国抗癌协会脑胶质瘤整合诊治指南(精简版)*
2022-09-20中国抗癌协会脑胶质瘤专业委员会
中国抗癌协会脑胶质瘤专业委员会
脑胶质瘤(glioma)是一种起源于神经胶质细胞的肿瘤,是最常见的原发性颅内肿瘤,约占所有恶性脑肿瘤的80%[1]。脑胶质瘤具有高致残率、高复发率特征,严重威胁患者生命,影响生存质量,给患者个人、家庭乃至社会带来沉重负担。
随着分子遗传学检测技术的进步和大量临床试验的开展,脑胶质瘤的分型越来越清晰,传统诊疗方案及新型诊疗方案也逐渐精确化、标准化。针对中国人群,本指南结合国内长期以来的脑胶质瘤研究成果和国际最新进展,旨在形成适合中国医生、针对中国人群的脑胶质瘤临床诊疗指南,使国内相关从业人员能够与时俱进,更好地服务于脑胶质瘤患者,并推进国内脑胶质瘤临床与基础研究发展。
1 流行病学
根据全球最新统计,2016年全球累计330 000 例中枢神经系统肿瘤病例和227 000 例死亡病例[2]。中国是中枢神经系统肿瘤发生病例和死亡病例最多的三大国家之一[2]。全世界每年每10 万人中约有5~6 例脑胶质瘤发病[3-4]。脑胶质瘤的总体预后与患者年龄、基础状况、肿瘤级别、肿瘤部位、切除程度、分子变异、治疗反应和社会家庭等多种因素相关。总体来讲,中国人群低级别胶质瘤(WHO 2 级)、间变性胶质瘤(WHO 3 级)和胶质母细胞瘤(WHO 4 级)的中位生存时间分别约为78.1、37.6 和14.4 个月。
2 诊断与评估
2.1 临床表现
脑胶质瘤缺乏特异性临床症状,主要包括颅内压增高、神经功能和认知功能障碍以及癫痫发作等。
2.1.1 颅内压增高 主要由肿瘤占位效应引起,表现为头痛、呕吐和视乳头水肿。急性颅内压增高可引发意识障碍、基础生命体征不稳等脑疝相关征象,危及生命。
2.1.2 神经功能和认知功能障碍 脑胶质瘤可直接刺激、压迫和破坏脑组织结构,导致神经功能和认知功能障碍,其临床表现与肿瘤累及的脑功能区直接相关。
2.1.3 癫痫 脑胶质瘤因肿瘤的直接压迫、浸润或异常代谢,常可继发癫痫发作症状。胶质瘤相关癫痫发病率高,约65%~90%的低级别胶质瘤和40%~64%的高级别胶质瘤患者伴有癫痫发作。
2.2 影像学检查
神经影像学检查对脑胶质瘤的诊断和治疗非常重要:1)用于定位诊断,确定肿瘤大小、范围与周围重要结构的毗邻关系及形态学特征等;2)提出功能状况的诊断要求,如肿瘤生长代谢、血供状态及对周边脑组织的侵袭程度等。当前主要的影像学手段有CT、MRI 和PET-CT 等。
2.2.1 CT 主要显示肿瘤病变组织与正常脑组织的密度差值;特征性密度表现如钙化、出血及囊性变等;病变累及部位、水肿状况及占位效应等;CT 显示钙化明显优于MRI,可辅助判断肿瘤性质。
2.2.2 MRI 术前诊断脑胶质瘤最重要的常用影像学检查,能够显示肿瘤出血、坏死、水肿组织等不同信号强度差异及占位效应,并可显示病变的侵袭范围。
2.3 组织病理与分子病理整合诊断
2.3.1 《WHO 中枢神经系统肿瘤分类标准》(第五版) 脑胶质瘤是一组具有胶质细胞表型特征的神经上皮肿瘤的总称。2021年发布的《WHO 中枢神经系统肿瘤分类标准》(第五版),整合了肿瘤的组织学特征和分子表型,提出了新的肿瘤分类标准。此标准是目前脑胶质瘤诊断及分级的重要依据(表1)。

表1 2021年《WHO 中枢神经系统肿瘤分类标准》(第五版)
2.3.2 脑胶质瘤常用分子病理检测指标 根据2021年《WHO 中枢神经系统肿瘤分类标准》(第五版)与中枢神经系统肿瘤分类分子信息和实践方法委员会(cIMPACT-NOW)的推荐建议,胶质瘤的病理诊断应整合组织学分型和相关分子标记物[5-8]。组织病理学可以为胶质瘤提供基本的形态学诊断,分子病理学可提供更多的肿瘤分子遗传学变异特征,可直接影响临床预后及治疗方案的选择[9]。尽管如此,分子病理学诊断并不能完全取代组织病理学诊断,后者仍是病理诊断的基石。目前常规推荐用于胶质瘤分子病理诊断及治疗指导的分子标记物[10]见表2。
2.3.3 脑胶质瘤整合病理诊断流程 当前推荐的胶质瘤整合病理诊断流程见图2,主要整合了脑胶质瘤的组织学分型和分子特征[10-11]。分子特征可以提供肿瘤生物学行为相关信息,并可对患者预后或治疗反应进行初步判断,已被推荐进入临床实践的诊断。
根据cIMPACT-NOW 的推荐意见,对肿瘤恶性度级别的诊断,cIMPACT-NOW 还建议以阿拉伯数字(1~4)取代原来的罗马数字(Ⅰ~Ⅳ)。对IDH1/2突变状态,若免疫组织化学检测显示IDH1R132H 突变蛋白阴性,并且测序亦提示IDH1R132 和IDH2R172 基因突变为阴性,则可做出IDH 野生型诊断。少突胶质细胞瘤/间变性少突胶质细胞瘤以IDH 突变和染色体1p/19q 联合缺失为特征,并根据组织学特征分别诊断为WHO 2 级或3 级,其他诊断性指标还包括TERT 启动子突变、CIC 和(或)FUBP1 突变等。
3 常规治疗策略
3.1 总体建议
脑胶质瘤的治疗需要开展多学科整合诊治,包括手术切除、放化疗、系统性治疗和支持治疗等。在脑胶质瘤的治疗过程中,需要整合考虑患者年龄、基础状态、病情状态和肿瘤综合分型等因素。
患者确诊时的年龄和病情状态是其生存预后最主要的影响因素。此外,肿瘤的分子遗传学特征,特别是染色体IDH 突变状态、1p/19q 联合缺失和MGMT启动子甲基化状态,已成为脑胶质瘤分型分类和辅助治疗的重要依据。
3.2 外科手术治疗
外科手术是脑胶质瘤的首选治疗,原则是最大范围安全切除肿瘤,目的包括:解除占位征象和缓解颅内高压症状;解除或缓解因脑胶质瘤引发的相关症状,如继发性癫痫等;获得病理组织和分子病理,明确诊断;降低肿瘤负荷,为后续整合治疗提供条件[12-13]。
3.2.1 手术治疗方式 脑胶质瘤的手术治疗方式主要分为肿瘤切除术和病理活检术。
1)肿瘤切除术适应证和禁忌证。适应证:CT 或MRI 提示颅内占位;存在明显颅内高压及脑疝征象;存在由肿瘤占位引起的神经功能障碍;有明确癫痫发作史;患者自愿接受手术。禁忌证:严重心、肺、肝、肾功能障碍及复发患者,一般状况差,不能耐受手术;其他不适合接受神经外科开颅手术的禁忌证。
2)病理活检术适应证和禁忌证。适应证:合并严重疾病,术前神经功能状况差;肿瘤位于优势半球,广泛浸润性生长或侵及双侧半球;肿瘤位于功能区皮质、白质深部或脑干部位,无法满意切除;需要鉴别病变性质。禁忌证:严重心、肺、肝、肾功能障碍及复发患者,一般状况差不能耐受手术;其他不适合接受神经外科手术的禁忌证。
3.2.2 功能区胶质瘤手术策略 现代神经科学认为大脑的功能区分布是高度复杂的拓扑网络结构[14],各部分之间既相对独立又高度统一,所有认知功能均是此巨大网络内互动的结果。功能区胶质瘤往往侵犯拓扑网络结构的关键节点或连接,可直接或间接造成运动、语言、认知和记忆等神经功能损伤。
唤醒状态下切除脑功能区胶质瘤手术已被国内外神经外科视为最大限度安全切除脑功能区胶质瘤的重要技术。适应证主要包括:①病变累及脑功能区或手术切除范围涉及脑功能区皮质及皮质下白质纤维的胶质瘤;②年龄>14 周岁;③无明确精神病史或严重精神症状;④意识清醒,认知功能基本正常,术前能配合完成指定任务。禁忌证主要包括:①年龄<14 周岁(相对禁忌)或心理发育迟滞者;②明确精神病史;③认知功能差,术前不能配合完成指定任务者;④严重心、肺、肝、肾功能障碍不能进行手术者;⑤其他不适合接受神经外科开颅手术的禁忌证;⑥拒绝接受唤醒手术者;⑦睡眠呼吸暂停综合症患者。
1)术前影像学检查与评价:术前多模态影像学检查可帮助临床医师了解病变侵袭范围及其与周围功能结构的关系,正确判定病变与脑功能区的相对边界,有利于制定个体化最优手术方案。强烈推荐:T1、T2、Flair、T1 增强、BOLD、DTI 检查。推荐:MRA、MRV、PWI 检查。
2)术中影像学技术:强烈推荐:神经导航系统。推荐:可使用术中MRI、术中超声等。
3)术中脑功能定位技术:强烈推荐:直接电刺激定位功能区皮质及皮质下功能通路。推荐:神经导航结合术前功能磁共振(BOLD、DTI);皮质体感诱发电位定位中央沟,持续经皮质运动诱发电位监测运动通路完整性。
3.2.3 围手术期处理 1)术前处理:若术前出现明显颅内高压症状,应及时给予脱水药物缓解颅内高压;若存在明显脑积水,可考虑先行脑室腹腔分流术或脑室穿刺外引流术。
2)术后处理:脱水药物降颅压治疗,并适当使用激素稳定神经功能状态;积极防治颅内感染;纠正电解质紊乱;应用抗癫痫药物预防癫痫发作。
3.2.4 脑胶质瘤手术切除程度的判定 肿瘤切除程度是脑胶质瘤生存预后的重要影响因素之一。强烈推荐:脑胶质瘤术后24~48 h 内复查MRI,高级别脑胶质瘤以MRI 增强、低级别脑胶质瘤以T2/FLAIR 的容积定量分析为标准,并以此作为判断后续治疗疗效或肿瘤进展的基线(RANO 标准),将肿瘤切除程度分为4 个等级:即全切除、次全切除、部分切除及活检。
3.2.5 脑胶质瘤分子特征与手术获益 最新研究证实胶质瘤分子生物标志物与肿瘤切除程度密切相关[15]。随着基于术前影像学的分子亚型分析[16]或术中快速分子病理学技术[17]的发展,目前可在术前或术中进行脑胶质瘤的分子病理学诊断。对于某些分子病理亚型的肿瘤,全切除(GTR)甚至超全切除是必须的,而对于另一些分子病理亚型,全切除不但不能提高生存获益,反而会增加术后并发症风险。
综上所述,弥漫性脑胶质瘤患者的手术治疗策略及推荐证据级别见图3。
3.3 放疗
放疗通常是在明确肿瘤病理后,采用6~10 MV直线加速器,常规分次、择机进行。立体定向放疗(SRT)不适用于脑胶质瘤的初治。
3.3.1 低级别脑胶质瘤 低级别胶质瘤术后放疗适应证、最佳时机、放疗剂量等一直存在争议,目前通常根据预后风险高低来制订治疗策略。
危险因素:年龄≥40 岁、肿瘤未全切除、瘤体大、术前神经功能缺损和IDH 野生型等是预后不良因素。对于肿瘤未全切除或年龄≥40 岁者,推荐积极行早期放疗和(或)化疗。年龄<40 岁且肿瘤全切除的患者,可选择密切观察,肿瘤进展后再行治疗。
3.3.2 高级别脑胶质瘤 对于高级别脑胶质瘤,手术是基础治疗,放/化疗等是不可或缺的重要辅助治疗手段,高级别胶质瘤接受术后放疗可取得显著的生存获益。
1)放疗剂量:推荐放疗照射总剂量为54~60 Gy,1.8~2.0 Gy/次,分割30~33 次,每日1 次,肿瘤体积较大和(或)位于重要功能区及WHO 3 级间变性胶质瘤,可适当降低照射总剂量。尽管3D-CRT 或IMRT 能够提高靶区适形度,减少正常组织受量,最大限度地缩小照射体积,能够给予靶区更高的放疗剂量,但提高剂量后的疗效尚未得到证实,盲目提高照射总剂量或提高分次量,应十分慎重。
2)联合放化疗:放疗和TMZ 同步应用
①GBM:强烈推荐成人初治者放疗联合TMZ(75 mg/m2)同步化疗,并随后6 个周期TMZ 辅助化疗,放疗中和放疗后应用TMZ,可显著延长生存期,这一协同作用在MGMT 启动子区甲基化患者中最为明显。
②WHO 3 级胶质瘤:对于存在1p/19q 联合缺失者对化疗和放疗更敏感,放疗联合PCV 化疗是一线治疗方案。目前TMZ 对WHO 3 级肿瘤的治疗初步显示疗效,且不良反应更少。
3.3.3 复发脑胶质瘤 评估复发脑胶质瘤再放疗的安全性时,应充分考虑肿瘤的位置及大小。由于复发前多接受过放疗,对于复发的较小病灶回顾性研究多采用立体定向放射外科治疗(SRS)或低分割SRT 技术,而对于传统的分割放疗研究多集中在体积相对较大的复发病灶,应充分考虑脑组织的耐受性和放射性脑坏死的发生风险。放疗联合药物治疗可推荐贝伐珠单抗及TMZ,联合治疗能够延长部分患者的无进展生存期和总生存期。
3.3.4 放射性脑损伤 放疗对脑组织损伤依据发生时间和临床表现分为三种类型:急性(放疗后6 周内发生)、亚急性(放疗后6 周至6 个月发生)和晚期(放疗后数月至数年)。急性损伤表现为颅高压征象,如恶心、呕吐、头痛和嗜睡等。常为短暂而且可逆,应用皮质类固醇可缓解症状。晚期放射反应常为进行性和不可逆的,包括白质脑病、放射性坏死和其他各种病变。
3.4 药物治疗
化疗可提高脑胶质瘤患者生存期。对于高级别脑胶质瘤,由于其生长及复发迅速,积极有效的个体化化疗更有价值。其他药物治疗手段还包括分子靶向治疗、免疫治疗等,目前均尚在临床试验阶段。鼓励有条件及符合条件的患者,在不同疾病阶段参加药物临床试验。
3.4.1 低级别脑胶质瘤 目前对于低级别脑胶质瘤的化疗存在一定争议,主要包括:化疗时机、化疗方案的选择、化疗与放疗次序的安排等。根据目前证据,对于有高危因素的低级别脑胶质瘤患者,应积极考虑包括化疗在内的辅助治疗。伴有1p/19q 联合缺失的患者,可优先考虑化疗,而推迟放疗的时间。高风险低级别脑胶质瘤的推荐化疗方案包括:PCV 方案,TMZ单药化疗,TMZ 同步放化疗。
2)WHO 3 级胶质瘤化疗:对于WHO 3 级胶质瘤,目前尚无标准方案,推荐在分子病理指导下选择放疗联合TMZ 辅助化疗,放疗同步联合辅助TMZ 化疗,放疗联合PCV 化疗,或参加可行的临床试验。
3)GBM 化疗(年龄≤70 岁):对于KPS≥60 分的患者,若存在MGMT 启动子区甲基化,推荐常规放疗加同步和辅助TMZ 化疗加或不加电场治疗,还可推荐常规放疗加同步和辅助TMZ 联合洛莫司汀化疗,或接受可行的临床试验;对于MGMT 启动子区非甲基化和甲基化情况不明确者,推荐放疗加同步和辅助TMZ 化疗加或不加电场治疗,单纯标准放疗,或接受可行的临床试验。
对于KPS<60 分的患者,推荐在短程放疗的基础上,加或不加同步和辅助TMZ 化疗;存在MGMT 启动子区甲基化的患者,也可单独采用TMZ 化疗,或姑息治疗。
3.4.2 高级别脑胶质瘤 1)经典化疗方案:①Stupp方案:在放疗期间口服TMZ 75 mg/(m2·d),连服42 天;间隔4 周,进入辅助化疗阶段,口服TMZ 150~200 mg/(m2·d),连用5 天,每28 天重复,共6 个周期。
②PCV 方案:甲基苄肼(PCB)60 mg/(m2·d)第8~21 天,洛莫司汀(CCNU)110 mg/(m2·d)第1 天,长春新碱(VCR)1.4 mg/m2第8、29 天,8 周为1 个周期。
3.4.3 复发脑胶质瘤 目前尚无针对标准治疗后复发脑胶质瘤的标准化疗方案。如为高级别复发脑胶质瘤,强烈建议接受适当可行的临床试验;如无合适的临床试验,可尝试采用靶向治疗或铂类等药物治疗。
综上所述,脑胶质瘤临床综合诊疗流程与推荐证据级别见图4。
3.5 临床疗效评估与随访
神经肿瘤治疗反应评估工作组(RANO)主要致力于改善神经肿瘤反应评估质量和治疗终点选择,尤其关注和针对各项临床试验的评估工作。目前,脑胶质瘤治疗反应的评估主要依据RANO 标准(表2)。
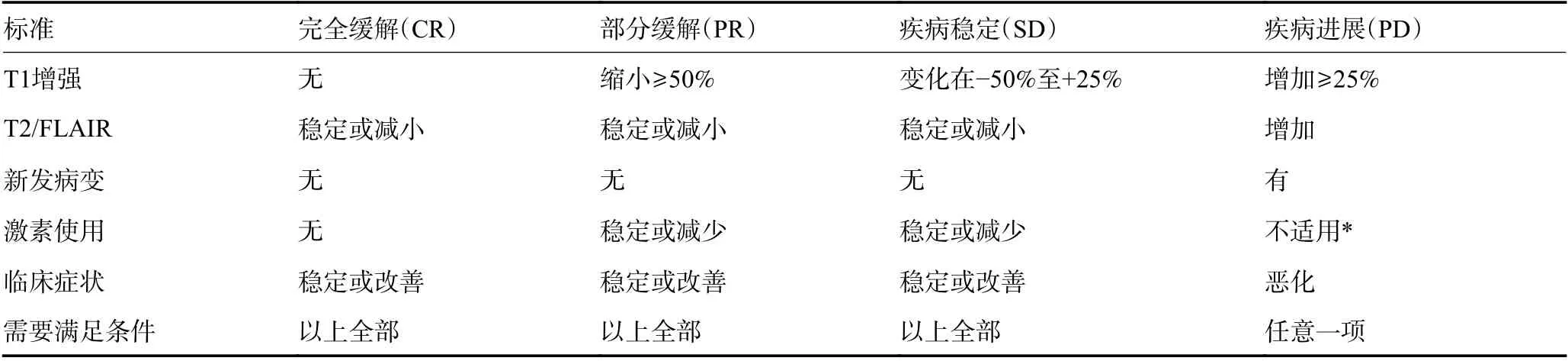
表2 神经肿瘤临床疗效评价方法(RANO 标准)
3.6 肿瘤复发与进展
目前,脑胶质瘤复发/进展后的治疗标准并不统一。常用治疗选择包括再次手术切除、再次放疗、洛莫司汀或贝伐单抗等系统性治疗以及支持治疗等,具体取决于患者年龄、神经功能状态、KPS 评分、复发/进展模式和先前的治疗方法等。
3.7 支持性治疗
胶质瘤患者通常在整个疾病过程中遭受严重的、进行性的神经功能障碍。随着疾病的发展,患者需要更高水平的护理和社会性支持。支持性治疗和姑息性治疗也适用于KPS 评分较低、病灶较大或多灶的胶质瘤患者,尤其是在活检后无法进一步治疗的患者。
癫痫发作是胶质瘤患者的常见症状,需要长期抗癫痫治疗。原则应以控制癫痫发作的最低药物剂量为目标。左乙拉西坦因其安全性和与其他常用药物的相互作用相对较少,目前被常规推荐用于胶质瘤患者。
皮质类固醇激素常用于控制肿瘤相关水肿,改善临床症状。对于无症状患者,建议尽量减少皮质类固醇激素的使用甚至停用[18]。
4 新型辅助治疗策略
4.1 肿瘤电场治疗
肿瘤治疗电场(TTFields)是一种通过抑制肿瘤细胞有丝分裂发挥抗瘤作用的治疗方法,用于脑胶质瘤的电场治疗系统是一种便携式设备,通过贴敷于头皮的转换片产生中频低场强肿瘤治疗磁场。目前研究显示肿瘤电场治疗安全有效,不良反应小,且对患者生存质量无明显影响,推荐用于新诊断GBM 和复发高级别脑胶质瘤的辅助治疗[19]。
4.2 分子靶向治疗
随着肿瘤分子遗传学的不断发展,医学肿瘤学的研究也取得了巨大进步。既往研究报道FGFR3-TACC3 阳性的胶质瘤接受FGFR 抑制剂治疗具有一定疗效。MET 融合基因存在于约10%的儿童GBM[20]和约15%的成人继发性GBM 患者(PTPRZ1-MET)[21]中,研究发现MET 抑制剂可抑制异种移植瘤模型中伴有MET 融合基因的肿瘤生长。
尽管目前关于恶性胶质瘤的靶向治疗尚未显示出明显的生存获益,但采取标准治疗方案与新型治疗方法相整合的多模式治疗,可能会改善胶质瘤患者的预后和生存质量。
4.3 免疫治疗
目前针对GBM 的免疫治疗方法包括肿瘤疫苗接种、溶瘤病毒、免疫检查点抑制剂和CAR-T 细胞治疗等[22]。当前针对胶质瘤的免疫治疗手段仍然处于临床前期或临床试验阶段之中,尚未筛选出效果确切的治疗手段。
5 康复及缓和治疗
脑胶质瘤患者术后大多存在不同程度的生理功能和社会心理方面的障碍。合理适度的康复治疗能够有效降低脑胶质瘤相关致残率。此外,全面的缓和治疗也可有效减轻脑胶质瘤患者的症状负担,并改善患者的生存质量。
指南委员会
主编
江 涛 首都医科大学附属北京天坛医院
副主编
马文斌 北京协和医院
蒋传路 哈尔滨医科大学附属第二医院
尤永平 江苏省人民医院
毛 颖 复旦大学附属华山医院
邱晓光 首都医科大学附属北京天坛医院
康春生 天津医科大学总医院
李 刚 山东大学齐鲁医院
毛 庆 四川大学华西医院
杨学军 清华大学附属北京清华长庚医院
秦智勇 复旦大学附属华山医院
刘志雄 中南大学湘雅医院
王伟民 中国人民解放军南部战区总医院
魏新亭 郑州大学第一附属医院
李文斌 首都医科大学附属北京天坛医院
刘云会 中国医科大学附属盛京医院
于如同 徐州医科大学附属医院
余新光 中国人民解放军总医院
康德智 福建医科大学附属第一医院
牟永告 中山大学附属肿瘤医院
编写组组长
王 磊 首都医科大学附属北京天坛医院
张 伟 首都医科大学附属北京天坛医院
编写组成员(按姓氏笔画排序)
王 政 首都医科大学附属北京天坛医院
王 裕 北京协和医院
王 樑 空军军医大学唐都医院神经外科
王引言 首都医科大学附属北京天坛医院
王志亮 首都医科大学附属北京天坛医院
方晟宇 首都医科大学附属北京天坛医院
刘 幸 北京市神经外科研究所
刘彦伟 首都医科大学附属北京天坛医院
李守巍 首都医科大学三博脑科医院
李连旺 北京市神经外科研究所
李冠璋 北京市神经外科研究所
杨 沛 首都医科大学附属北京天坛医院
吴陈兴 首都医科大学三博脑科医院
张 忠 首都医科大学附属北京天坛医院
张传宝 首都医科大学附属北京天坛医院
陈宝师 首都医科大学附属北京天坛医院
单 侠 首都医科大学附属北京天坛医院
保肇实 首都医科大学附属北京天坛医院
柴睿超 北京市神经外科研究所
游 赣 首都医科大学附属北京天坛医院
樊 星 北京市神经外科研究所
颜 伟 江苏省人民医院
执笔人
张 伟 首都医科大学附属北京天坛医院
王 政 首都医科大学附属北京天坛医院
