卵巢扭转的超声诊断质量分析及改进模式探究
2022-08-01张晓燕李建初朱庆莉
桂 阳 张晓燕 马 莉 李 平 吕 珂 李建初 朱庆莉
卵巢扭转指卵巢血管蒂部发生完全性或部分性扭转,分为单纯性扭转和因附件区占位所致的继发性扭转,是严重的妇产科急症,发病率约5.9/100 000[1]。本病可能导致卵巢缺血坏死、功能丧失,及时诊断和积极处理对于有生育需求的女性预后至关重要。本病临床症状和体征缺乏特异性,确诊依据手术结果。超声虽是其首选影像学检查方法,但漩涡征等特征性超声征象的诊断敏感性低,不同研究报道的术前诊断准确率差异较大,约26%~79%[2]。本研究回顾性分析我院卵巢扭转术前超声诊断质量,提出与临床症状、体征紧密结合的超声诊断模式并评价其诊断价值,旨在提高术前超声诊断敏感性,改善卵巢扭转患者预后,尽可能保留卵巢功能。
资料与方法
一、研究对象
回顾性选取2018 年1 月至2021 年4 月于我院经手术确诊的卵巢扭转患者151 例,年龄8~90 岁,中位年龄29.0 岁。患者术前临床资料、术中记录完整,且术前48 h 内均于我院行超声检查。本研究经我院医学伦理委员会批准,所有患者均知情同意。
二、研究方法
1.收集资料:①记录患者的临床信息,包括年龄、来源(门诊或急诊)、月经情况(初潮前期、育龄期、绝经期)、是否怀孕、是否曾诊断附件区包块等;②记录患者临床表现,包括腹痛、恶心、呕吐、发热等;③收集超声检查资料,包括检查方式(经腹、经阴道、经腹联合经阴道)、附件区包块最大径、典型超声征象、盆腔积液情况、诊断医师年资及超声诊断结果;④记录术中及术后情况,包括病灶部位、扭转程度及病理结果。
2.评价超声报告描述质量:本研究将超声报告描述质量分为完整描述和不完整描述。完整描述:记录病灶部位、大小、内部回声、血流情况;不完整描述:内容简单,缺少上述必要项。
3.评价超声诊断现状:①本研究采用超声病变检出率、超声诊断准确率评价超声诊断现状,超声病变检出率为超声提示附件区包块的病例数与术后诊断为卵巢扭转的病例数比值,超声诊断准确率为超声报告明确诊断卵巢扭转的病例数与术后诊断为卵巢扭转的病例数比值;②根据是否检出漩涡征,将患者分为漩涡征阳性组和漩涡征阴性组,比较两组病灶大小;③分别计算并比较不同年资超声医师(住院医师与主治及以上医师)对卵巢扭转的诊断准确率。
4.诊断模式改进措施:本研究提出联合临床症状、体征改进的卵巢扭转超声诊断模式,具体为:①患者有明显的腹痛症状;②超声发现附件区包块或卵巢较对侧明显增大;③体格检查或超声检查时局部压痛明显。分析同时具备上述三联征对卵巢扭转的诊断敏感性。
三、统计学处理
应用SPSS 21.0 统计软件,符合正态分布的计量资料以±s表示,采用独立样本t检验;非正态分布的计量资料以中位数(最小值,最大值)表示,采用Mann-WhitneyU检验。计数资料以例或百分比表示,采用χ2检验。P<0.05为差异有统计学意义。
结果
一、患者临床资料及病理诊断结果
151例患者的临床资料、病理诊断结果见表1。

表1 151例患者的临床资料及病理诊断结果
患者年龄8~90岁,其中育龄期患者126例(83.44%)。51 例既往有附件区包块病史,包块发现时间为本次检查前13 d~15年。15例合并妊娠,其中12例为早孕期,2 例为中孕期,1 例为晚孕期。149 例表现为不同程度腹痛,持续时间1 h~2 年,局部加压后疼痛均有不同程度加重,其中134 例表现为急性腹痛,15 例表现为间歇腹痛。92 例有恶心症状,其中67 例伴呕吐,25例不伴呕吐。6 例出现发热,均为腹痛3 d 以上者,术中见卵巢(附件)呈紫黑色,均行单侧附件摘除术。
所有患者术中证实均为单侧卵巢扭转,扭转程度90°~1440°,其中继发性卵巢扭转149 例(98.68%),单纯性卵巢扭转2 例(1.32%)。继发性卵巢扭转患者术后病理提示主要为成熟性畸胎瘤47 例,其中2 例合并结节性甲状腺肿;囊腺瘤37 例,主要为浆液性囊腺瘤17 例,黏液性囊腺瘤15 例;卵巢坏死13 例,其中初潮前期2例,育龄期7例,绝经期4例。
二、术前超声检查结果
151 例患者中,65 例(43.05%)行经腹超声检查,46 例(30.46%)行经阴道超声检查,40例(26.49%)行经腹联合经阴道超声检查。63 例发现盆腔积液,其中39 例盆腔积液深度0~2 cm;24 例盆腔积液深度>2 cm(其中2例盆腔积液深度>5 cm)。148例盆腔占位性病灶最大径3.1~20.0 cm,平均(9.96±3.51)cm,包括3.1~5.0 cm 者9 例,>5.0~10.0 cm 者67 例,>10.0~15.0 cm 者60 例,>15.0~20.0 cm 者12 例;2 例为单纯增大的卵巢组织,最大径分别为5.6 cm、6.2 cm。7 例检出漩涡征。见图1,2。

图1 单纯性卵巢扭转伴坏死患者(21岁)超声图和术中图
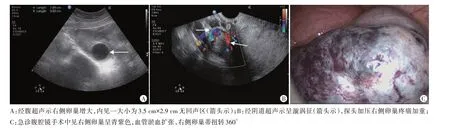
图2 卵巢黄体囊肿伴出血患者(28岁)超声图和术中图
三、术前超声报告描述质量、诊断现状评价及诊断模式改进探究
1.超声报告描述质量评价:151 例患者的超声报告均详细描述病灶部位、大小、回声及血流情况,超声报告描述完整率为100%。
2.超声诊断现状评价:①超声病变检出率为99.34%(150/151),超声诊断准确率为9.93%(15/151),其中3 例经阴道超声检查时探头可触及局部压痛点。②漩涡征阳性组(7 例)病灶中位最大径为7.9(3.3,10.5)cm,漩涡征阴性组(144例)病灶中位最大径为10.0(3.1,20.0)cm,两组比较差异有统计学意义(P=0.021)。③住院医师的诊断准确率为6.02%,主治及以上医师的诊断准确率为38.89%,二者比较差异有统计学意义(P<0.001)。
3.诊断模式改进探究:以腹痛、局部压痛联合超声发现附件区包块为标准,其诊断卵巢扭转的敏感性为98.0%(148/151),与未改进模式前(9.93%)比较,差异有统计学意义(P<0.05)。
三、超声漏诊病例分析
超声漏诊1 例,该患者无恶心、呕吐,体格检查有下腹部压痛、反跳痛;应用经腹联合经阴道超声检查均未发现病灶;CT 提示左附件区肿物与子宫分界不清。术中见左侧卵巢实性肿物大小约20 cm×20 cm×10 cm,卵巢蒂扭转720°,表面呈紫黑色;术后病理诊断为Brenner瘤伴纤维化及钙化。
讨论
卵巢扭转早期可影响静脉和淋巴回流,导致卵巢充血、水肿,后期可致动脉供血受到影响,最终造成卵巢缺血、坏死[3]。卵巢扭转可发生于任何年龄,常见于育龄期女性[4]。该病分为单纯性扭转和继发性扭转,其中单纯性卵巢扭转常见于儿童,是由于先天性卵巢韧带过长或骨盆韧带异常松弛所致;育龄期女性的卵巢扭转常继发于卵巢良性肿瘤,本研究中主要为成熟性畸胎瘤和囊腺瘤。需引起重视的是,随着辅助生殖技术的广泛应用,促排卵后卵巢增大,扭转风险增加[5]。妊娠也是卵巢扭转的危险因素,可能与激素分泌导致韧带松弛相关,随着孕周增加,发生风险逐步降低。及时准确诊断卵巢扭转并积极处理,对保留有生育要求女性的卵巢功能、保证孕妇和胎儿安全具有重要意义[6]。
卵巢扭转的临床表现无特异性,常表现为突发急性单侧下腹部剧烈疼痛,伴恶心、呕吐等,以右侧发病多见。本研究中58.94%的患者扭转发生于右侧,60.93%的患者出现恶心伴或不伴呕吐症状。卵巢扭转可表现为轻微或间歇性疼痛,可能与卵巢不全扭转或间歇性扭转有关[7]。本研究中患者出现急性、持续腹痛占88.74%,间歇隐痛占9.94%,仅2 例无腹痛症状,为择期手术中发现合并扭转。卵巢扭转症状的严重程度取决于扭转的圈数,特别是扭转颈部的紧密程度[8],若扭转未造成缺血,则患者可无明显症状。病变后期卵巢组织坏死可导致患者发热,发生率约10%[3],而本研究中发热患者仅6例(3.97%),体现了本研究病例诊断及处理的及时性。
卵巢扭转的超声表现多样,且其诊断敏感性均欠佳,单纯依靠超声征象诊断卵巢扭转的准确率较低。研究[9]发现80%的卵巢扭转患者存在最大径>5 cm 的卵巢肿物,提示卵巢包块是扭转的相关危险因素。漩涡征是诊断卵巢扭转的直接和特征性超声征象,但超声显示率低导致敏感性不足,尤其随着附件包块的增大,蒂部显示更加困难。扭转的血管蒂常见于增大的卵巢与宫角之间、紧邻卵巢门的位置[10],妊娠期表现为卵巢根部、靠近子宫侧的实性肿块或增厚的条索状低回声,内部有漩涡状血流或无血流显示[11]。卵巢由卵巢动脉和子宫动脉卵巢支双重供血,因此卵巢内存在血流信号亦不能除外扭转,由于不全扭转和扭转早期仍存在动脉灌注,故彩色血流信号并非诊断或排除卵巢扭转的有效指标[12]。有研究[13]提示卵巢缺血坏死患者持续腹痛3 d,多次超声检查均可探及卵巢内血流信号。间质水肿、卵巢增大、卵泡环征等对单纯性卵巢扭转的诊断意义更大,检查时需注意双侧卵巢对比;而对于继发性卵巢扭转,需仔细观察残留的正常卵巢结构有无扭转的特征性超声表现。对于短时间内复查超声的患者,要重视卵巢和包块的大小、形态变化情况。卵巢扭转后期发生出血、坏死、炎性渗出均可导致盆腔积液,但一般积液量较小。本研究中仅2 例盆腔积液深度>5 cm,分别为卵泡膜纤维瘤和硬化性间质瘤,其积液大量产生与扭转无关。卵巢位置异常是近期研究中比较重视的提示卵巢扭转的超声征象。卵巢扭转后位置变化大,常位于正中线宫底上方,甚至移位到健侧,此时通过一些新的超声征象可判断卵巢位置异常,如双膀胱征[14]和卵巢翻转,前者即卵巢囊肿移向中线,与膀胱相邻,形成2个连续的类似膀胱的无回声;后者指与既往检查结果对比,通过观察卵巢内肿物或优势卵泡的位置,判断是否出现卵巢翻转[15]。
本研究回顾性分析了卵巢扭转的超声报告描述质量。我科室既往通过多种方式持续改进超声报告质量,强调报告描述需满足准确性和完整性,本研究中超声报告描述完整率达100%,符合科室质控要求。但本研究也凸显出诊断准确率低的问题,这主要与疾病的复杂情况密切相关:①卵巢扭转程度和扭转时间不一导致超声图像变化多样;②既往诊断标准过于强调卵巢扭转特征性超声征象,此征象有明显的操作者依赖性。本研究中住院医师与主治及以上医师的诊断准确率比较差异有统计学意义(P<0.05),提示低年资超声医师对本病认识不足、诊断信心欠缺。
加拿大妇产科医师协会(SOGC)临床指南指出,手术的决策不应完全基于超声检查结果,当怀疑存在卵巢扭转时,应及时诊断并进行手术,最大限度地减少对卵巢的损伤[3]。本研究中超声病变检出率达99.34%,基本满足我院妇科的要求。为进一步提高诊断准确率,笔者提出改进诊断模式,强调联合临床症状、体征、超声表现进行诊断。本研究中发现腹痛、局部压痛及附件区包块均存在的患者占比约98.0%,提示以此为诊断标准有望提高术前诊断敏感性。实际操作中通过探头加压获得局部有无压痛的临床信息,特别是经阴道检查时应用超声探头找寻压痛点并加以描述,有望提高超声医师对卵巢扭转的诊断准确率。在此基础上仔细扫查发现卵巢扭转的特征性超声征象(如漩涡征等)可进一步提升诊断信心。但最终诊断需要综合多种因素,并排除其他疾病。
本研究中漏诊1 例患者,术后病理提示为Brenner瘤,伴纤维化及钙化。结合术中情况和术前CT 检查,该患者病灶较大,扭转后位置较高,位于脐旁。此外,肿瘤内大量的纤维化和钙化使超声表现为回声杂乱不均,局部回声增强,易与肠道回声混淆。目前临床普遍认为经阴道超声对血管蒂的显示较经腹超声更清晰,但研究[16]表明经腹超声与经阴道超声的诊断准确率比较差异无统计学意义。建议临床对可疑卵巢扭转患者急诊检查时,应在经阴道超声检查前,首先使用经腹超声观察卵巢的位置关系和包块情况,适当加大扫查范围,避免漏诊发生,若卵巢位置贴近腹壁,也可以使用高频超声检查。
综上所述,卵巢扭转的超声诊断应以不延误临床处理,挽救卵巢功能为目标,避免漏诊需要紧急处置的患者,以免造成卵巢坏死等不良后果。以腹痛、局部压痛和超声发现附件区包块为诊断基础,结合恶心、呕吐等临床症状和特征性超声表现综合评估,有望实现卵巢扭转的及时诊断和积极治疗,最大限度保留卵巢功能。
