微创超声乳化手术前后角膜前后表面及不同区域范围角膜参数的变化
2022-07-12刘明明姜雅琴
刘明明 ,夏 飞,姜雅琴
0 引言
超声乳化白内障手术已成为屈光手术[1],术前对于人工晶状体精准的测量和计算以及个体化人工晶状体的定制决定了患者术后的视觉质量和满意程度。角膜是屈光系统的重要组成部分,角膜屈光力的测量误差是人工晶状体计算误差的主要来源之一,其中角膜曲率的测量和前后表面曲率半径比值导致的计算误差占据重要比重[2]。现阶段对于白内障手术前后角膜形态变化的研究多基于角膜前表面曲率的测量及中央固定范围的角膜屈光力的变化研究,而对于手术前后角膜前后表面以及不同区域范围屈光力的研究非常少。再者,人工晶状体的计算和优选均是根据白内障术前的角膜特性进行的评估,而术后角膜的各项参数有可能发生变化,因此,对比手术前后不同区域范围内的角膜屈光力变化的研究更有助于人工晶状体的准确计算和优选。
Pentacam基于Scheimpflug技术能获取角膜和前房的详细图像,使用旋转相机扫描角膜前后表面的2.5万个真实测量点,形成角膜的三维图像,然后通过合并的软件对这些值进行分析,以获得不同范围角膜曲率、角膜厚度、角膜地形图、角膜屈光度等各种眼前节参数[3]。与其他系统相比,Pentacam在角膜中央使用了更多的测量点。Pentacam Scheimpflug相机围绕角膜中心旋转,能够精准测量角膜真实净屈光力(true net power,TNP)[4]。本研究通过Pentacam测量手术前后患者以角膜顶点和以瞳孔为中心2、4、6mm环上和区域内角膜前表面屈光力(axial sagittal front power,ASF)、TNP和总角膜屈光力(total corneal refractive power,TCRP),以及手术前后患者角膜前后表面曲率半径比(B/F ratio),比较手术前后的差异性,为白内障患者人工晶状体计算和优选提供参考。
1 对象和方法
1.1对象前瞻性研究。 纳入2020-10/2021-05期间就诊于潍坊眼科医院行白内障超声乳化手术,进行Pentacam检查的患者共156例156眼。 纳入标准:(1)诊断为年龄相关性白内障患者;(2)无沟通障碍,理解并配合手术前后检查的患者;(3)Pentacam检查质量为“OK”,有效数据>95%。排除标准:(1)伴有全身性疾病,伴有圆锥角膜、角膜带状变性、翼状胬肉、角膜白斑等角膜病史,有眼底病史及外伤史;(2)有干眼等眼表疾病史,隐形眼镜配戴史,屈光手术史及固视欠佳者。本研究符合《赫尔辛基宣言》原则,通过伦理审查,术前均告知患者检查情况,所有患者知情并同意参加本研究。
1.2方法
1.2.1手术方法所有手术均由同一位手术医师完成,术前充分散瞳,表面麻醉后,在10∶00~11∶00方位做2.2mm透明隧道主切口,2∶00方位做辅助切口;注入黏弹剂于前房内,环形撕囊,水分离及水分层完成后,进行超声乳化吸出晶状体核及皮质,后囊抛光,以黏弹剂注入前房及囊袋,于囊袋内植入人工晶状体,对前房中残留黏弹剂进行注吸,水密切口恢复眼压,最后术眼敷料包盖。
1.2.2测量方法所有检查均由同一医师完成,常规进行视力、眼压、验光、裂隙灯检查、眼部超声、眼底检查及使用Pentacam三维眼前节分析系统进行眼前节生物参数测量。被检查者于暗室中取坐位,将下颌置于下颌托上,前额紧贴前额条带,嘱患者睁大双眼正视仪器中的闪烁蓝光,适当瞬目保持角膜湿润,防止因泪膜不稳定影响检查结果。检查者按屏幕提示使用操纵杆进行瞄准,Pentacam三维眼前节分析系统在2s内完成360°扫描,并拍摄25张图像,取成像质量显示“OK”的数值。获得患者术前及术后3mo数据:B/F ratio:角膜前后表面曲率半径比;ASF:角膜前表面屈光力;TNP:角膜真实净屈光力;TCRP:总角膜屈光力(ASF、TNP、TCRP均取以角膜顶点和瞳孔为中心,2、4、6mm环上及区域内的数据),每次均重复测量3次。

2 结果
2.1纳入患者一般资料本研究纳入符合入选标准的年龄相关性白内障患者156例156眼,其中男88例,女68例,平均年龄57.8±10.8岁,全部患者均完成随访。
2.2手术前后Pentacam测量角膜参数结果比较
2.2.1手术前后以角膜顶点和以瞳孔为中心不同直径环上参数结果比较手术前后以角膜顶点为中心2mm的环上ASF值比较差异无统计学意义(P>0.05),4、6mm环上ASF值比较差异均有统计学意义(P<0.01),见表1;2、4、6mm环上TNP、TCRP值比较差异均有统计学意义(P<0.05),见表2、3,图1;而以瞳孔为中心2mm的环上ASF值比较差异无统计学意义(P>0.05),4、6mm环上ASF值比较差异均有统计学意义(P<0.05),见表4;2、4、6mm环上TNP、TCRP值比较差异均有统计学意义(P<0.05),见表5、6,图2。

图1 手术前后以角膜顶点为中心不同直径环上ASF、TNP、TCRP比较。

图2 手术前后以瞳孔为中心不同直径环上ASF、TNP、TCRP比较。
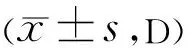
表1 白内障患者手术前后Pentacam测量以角膜顶点为中心不同直径环上ASF结果比较
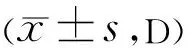
表2 白内障患者手术前后Pentacam测量以角膜顶点为中心不同直径环上TNP结果比较
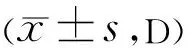
表3 白内障患者手术前后Pentacam测量以角膜顶点为中心不同直径环上TCRP结果比较
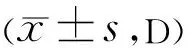
表4 白内障患者手术前后Pentacam测量以瞳孔为中心不同直径环上ASF结果比较
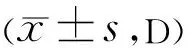
表5 白内障患者手术前后Pentacam测量以瞳孔为中心不同直径环上TNP结果比较
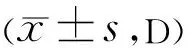
表6 白内障患者手术前后Pentacam测量以瞳孔为中心不同直径环上TCRP结果比较
2.2.2手术前后以角膜顶点和以瞳孔为中心不同直径区域内参数结果比较手术前后以角膜顶点为中心2mm区域内ASF值比较差异无统计学意义(P>0.05),4、6mm区域内ASF值比较差异均有统计学意义(P<0.05),见表7;
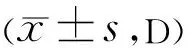
表7 白内障患者手术前后Pentacam测量以角膜顶点为中心不同直径区域内ASF结果比较
2、4、6mm区域内TNP、TCRP值比较差异均有统计学意义(P<0.05),见表8、9,图3;而以瞳孔为中心2mm区域内ASF值比较差异无统计学意义(P>0.05),4、6mm区域内ASF值比较差异均有统计学意义(P<0.05),见表10;2、4、6mm区域内TNP、TCRP值比较差异均有统计学意义(P<0.05),见表11、12,图4。

图3 手术前后以角膜顶点为中心不同直径区域内ASF、TNP、TCRP比较。

图4 手术前后以瞳孔为中心不同直径区域内ASF、TNP、TCRP比较。
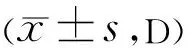
表8 白内障患者手术前后Pentacam测量以角膜顶点为中心不同直径区域内TNP结果比较
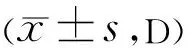
表9 白内障患者手术前后Pentacam测量以角膜顶点为中心不同直径区域内TCRP结果比较
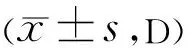
表10 白内障患者手术前后Pentacam测量以瞳孔为中心不同直径区域内ASF结果比较
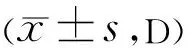
表11 白内障患者手术前后Pentacam测量以瞳孔为中心不同直径区域内TNP结果比较
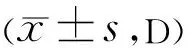
表12 白内障患者手术前后Pentacam测量以瞳孔为中心不同直径区域内TCRP结果比较
2.3以角膜顶点为中心和以瞳孔为中心环上和区域内TCRP不同直径之间比较术前及术后3mo白内障患者以角膜顶点为中心和瞳孔为中心环上TCRP值在2、4、6mm之间比较差异均有统计学意义(P<0.05);术前在以角膜顶点为中心和瞳孔为中心环上TCRP值在2mm与6mm之间,4mm与6mm之间区域内比较差异均有统计学意义(P<0.0167),在以角膜顶点为中心和瞳孔为中心2mm与6mm之间区域内比较差异均有统计学意义(P<0.0167),进一步两两比较结果见表13,图5。术后3mo白内障患者以角膜顶点为中心和瞳孔为中心环上TCRP值在2mm与6mm之间,4mm与6mm之间比较差异均有统计学意义(P<0.0167),在以角膜顶点为中心和瞳孔为中心2mm与6mm之间区域内比较差异均有统计学意义(P<0.0167),进一步两两比较结果见表14,图6。

图5 术前以角膜顶点为中心和以瞳孔为中心环上和区域内不同直径TCRP比较。

图6 术后3mo以角膜顶点为中心和以瞳孔为中心环上和区域内不同直径TCRP比较。
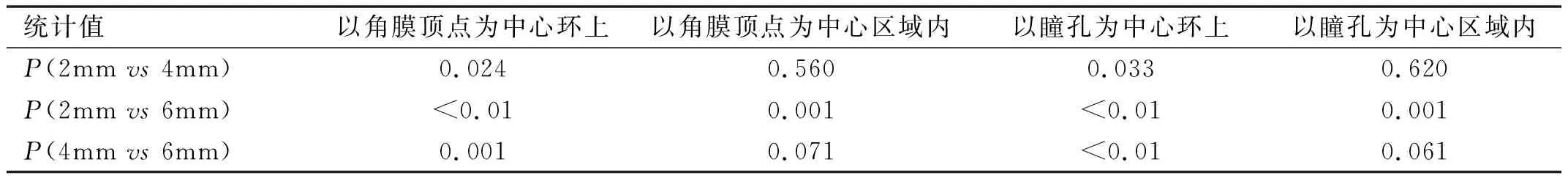
表13 术前以角膜顶点为中心和以瞳孔为中心环上和区域内TCRP不同直径之间两两比较结果
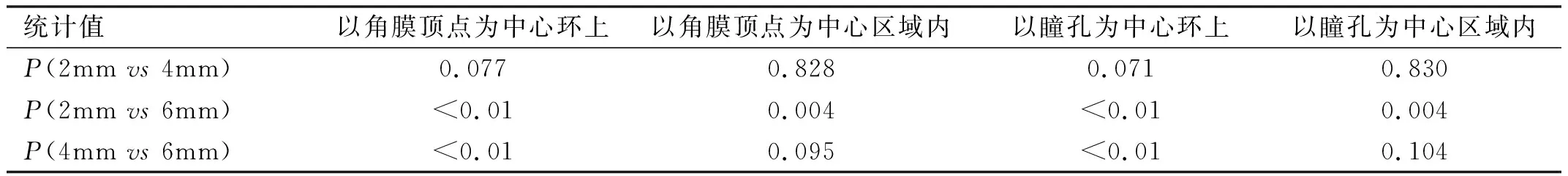
表14 术后3mo以角膜顶点为中心和以瞳孔为中心环上和区域内TCRP不同直径之间两两比较结果
2.4手术前后患者B/Fratio值比较术前患者B/F ratio为81.79%±1.87%,术后3mo患者B/F ratio为80.68%±2.23%,差异有统计学意义(t=6.699,P<0.001)。
3 讨论
目前临床上应用的大多数人工晶状体计算公式均是基于模拟角膜曲率,这些公式未能综合考虑角膜后表面及其他折光界面的折光指数。近年来,基于角膜前后表面真实屈光力的人工晶状体计算公式例如Barrett True-K等公式已逐渐应用于临床[5-6]。区别于以往对于白内障手术前后模拟角膜曲率变化的研究,本研究既分析了手术前后以角膜顶点和瞳孔为中心的不同区域范围,不同直径环上的ASF、TNP、TCRP的变化,又将术前和术后3mo角膜ASF、TNP、TCRP值在以角膜顶点和以瞳孔为中心的不同直径范围进行两两对比,为白内障患者术前人工晶状体的个体化优选和精准计算提供参考。
本研究通过比较白内障手术前后ASF、TNP、TCRP值在不同直径角膜环上和区域内的差异分布趋势发现,以角膜顶点和瞳孔为中心2mm直径的环上和区域内ASF值无统计学意义,而4、6mm直径环上和区域内ASF值均有差异,这与Gavini等研究结论一致[7-8]。而以角膜顶点和瞳孔为中心2、4、6mm直径的环上和区域内TNP、TCRP值均有统计学意义。这表明手术对中央角膜2mm直径范围内角膜前表面曲率影响较小,对角膜后表面曲率影响较大,说明白内障超声乳化手术操作过程中角膜内切口的影响可能对角膜后表面曲率变化产生重要作用。本研究发现,手术前后区域范围内ASF、TCRP、TNP均值呈递减趋势(图3、4),这与Dong等[9]研究一致。这表明术后角膜不同区域的屈光力变化需引起重视。此外,这三项指标的测量中,有研究表示ASF高估了中央角膜曲率,而TNP低估了中央角膜曲率[10-12],这可能是由于ASF、TNP和TCRP的计算方式不同造成的。目前,TNP和TCRP在用于角膜屈光术后白内障患者人工晶状体度数的计算方面仍存在争议,需要进一步验证和优化。
由于角膜面是一个复杂的非球面结构,具有独特的形状特征,角膜的不同区域屈光力也存在差异。多项研究表明,白内障术后瞳孔大小会发生变化[13-15],且不同强度光线、视物距离远近及个体差异均会导致瞳孔大小变化。大部分学者认为,无论手术前后,瞳孔大小与像差关系密切[16]。本研究发现以角膜顶点和瞳孔为中心环上和区域内TCRP从角膜中央到外周不同直径数值均增加,这与 Qian等[17]研究一致。这种变化解释了大部分患者的角膜呈正球差,由于模拟角膜曲率只测角膜前表面,而前表面的中央角膜曲率比周围更陡峭[18-19],因此模拟角膜曲率的分布特点与此相反。另外,绝大多数研究报道,在瞳孔较大时,非球面人工晶状体球差比球面人工晶状体球差小[20-22]。现在白内障术前后通常测量2~3mm小瞳孔下的角膜曲率,而本研究发现,微创超声乳化白内障术后患者以角膜顶点为中心和以瞳孔为中心4mm与6mm直径环上TCRP具有显著差异,因此对于夜间及暗环境工作者等大瞳孔状态下患者而言,不同瞳孔大小角膜曲率分布特点在人工晶状体的选择和度数计算方面具有重要意义。
由于早期的设备不能测量角膜后表面屈光力,因此常用的人工晶状体屈光力的计算公式如Hoffer Q、SRK/T、Holladay Ⅰ、Haigis等都采用模拟角膜曲率(Simk)来代替TCRP进行计算。Simk=(n-1)/r,r为中央3mm角膜前表面曲率半径,n为角膜屈光指数。在Pentacam眼前节分析仪中,n=1.3375,其Simk需满足条件之一为B/F值为82%。有研究使用Scheimpflug相机技术对114例健康志愿者进行研究,发现B/F ratio值为0.84%±0.01%[23]。本研究结果显示,白内障患者手术前后B/F ratio值存在差异。当B/F值偏离82%较大时,Simk将与实际角膜屈光力产生较大差异,因此手术前后B/F ratio值的大小在术前人工晶状体计算公式的选择方面需引起关注。
综上所述,在白内障术前人工晶状体的优选和度数计算中,以角膜顶点为中心和以瞳孔为中心不同直径下TNP和TCRP的变化以及手术前后角膜B/F ratio值均应得到重视。但是,本研究没有将不同直径下的ASF、TNP、TCRP值输入人工晶状体度数计算公式中去检验产生的人工晶状体度数计算差异。因此,本研究结果的临床意义还需进一步结合公式计算进行研究。
