产妇年龄对分娩孕周及新生儿出生体重的影响
2022-05-09黄永全马聆桦李江恒钟柳育朱茂灵
黄永全?马聆桦?李江恒?钟柳育?朱茂灵
摘要:目的 探讨不同妊娠年龄与分娩孕周及新生儿出生体重的关系。方法 回顾性收集南宁市6个城区助产机构2012-2015年住院分娩的111804例产妇分娩信息资料,按照分娩年龄不同,将产妇分为低龄组(≤20岁)、适龄组(21-34岁)和高龄组(≥35岁);以适龄组为参考组,分析产妇年龄对分娩孕周及新生儿出生体重的影响。结果 不同年龄组产妇分娩孕周、新生儿出生体重比较,三组间的差异均有统计学意义(P<0.05)。经多因素logistic分析,低龄组和高龄组产妇分娩孕周<37周的发生率分别是适龄组的1.22倍;低龄组和高龄组是新生儿低出生体重的危险因素。结论 高龄组和低龄组产妇增加了早产、低出生体重的风险。对低龄、高龄产妇应加强管理,进行全程孕情跟踪随访,及时掌握低龄、高龄产妇孕期健康状况。本研究结果有助于不同怀孕年龄产妇的产前咨询和管理。
关键词:高龄孕妇;低龄孕妇;分娩孕周;出生体重
【中图分类号】 R714.3 【文献标识码】 A 【文章编号】2107-2306(2022)08--01
国际妇产科联盟将女性分娩时年龄超过35岁称为高龄妊娠,小于20岁为低龄妊娠,21-34岁为适龄妊娠。母亲年龄是否对妊娠过程及围生儿有不利的影响,目前已有许多研究,但观点尚不统一,大多数聚焦于高龄产妇对新生儿的不良妊娠结局的影响研究,关于不同妊娠年龄产妇分娩孕周及新生儿出生体重的影响的深入研究较少。本研究对2012-2015年南宁市所辖6城区产妇及新生儿临床资料进行回顾性分析,探讨产妇低龄、高龄与分娩孕周及新生儿出生体重的关系,为我市妇女孕前咨询和孕期护理提供科学依据。
1材料与方法
1.1 资料来源 产妇临床特征和妊娠结局数据来源于广西龙骑信息系统数据库。
1.2 研究对象 2012年1月1日至2015年12月31日在南宁市6城区(兴宁区、西乡塘区、青秀区、江南区、邕宁区、良庆区)辖区助产医疗保健机构分娩的6城区户籍产妇,共111804例。根据分娩年龄,将产妇分为低龄组(≤20岁),适龄组(21-34岁)和高龄组(≥35岁)。
1.3 纳入和排除标准 纳入标准:产妇临床特征资料完整,且有明确妊娠结局资料。排除标准:①活胎引产或流产;②产妇临床资料记录不完整、内容缺失。本研究通过南宁市妇幼保健院伦理委员会批准,并征得患者知情同意。
1.4观察指标 观察指标包括:①产妇人口学或临床特征指标:孕早期检查、孕检次数、孕次、产次、早产史、剖宫产史、人工或自然流产史、辅助生殖技术受孕、多胎、重度高危妊娠(妊娠风险评分≥20分)等;②产妇妊娠或新生儿结局资料:分娩孕周<34周、分娩孕周<37周(早产)、低出生体重(体重<2 500g)、极低出生体重(体重<1 500g)、足月小样儿(新生儿胎龄≥37周,出生体重<2 500g)、巨大儿(体重≥4 000g)等。
1.3统计学分析 采用SPSS 17.0软件对数据进行统计分析。计数资料用频数(构成比或率)表示,组间比较采用χ2 检验;多因素分析采用二分类反应变量的非条件logistic回归。所有分析采用双侧检验,取a = 0.05,以P < 0.05为差异有统计学意义。
2 结果
2.1 产妇基本特征 符合本文纳入标准的妊娠产妇111804例,其中低龄组5068例(4.53%)、适龄组92688例(82.90%)、高龄组14048例(12.56%)。
2.2 不同年龄组产妇分娩孕周及新生儿出生体重的关系
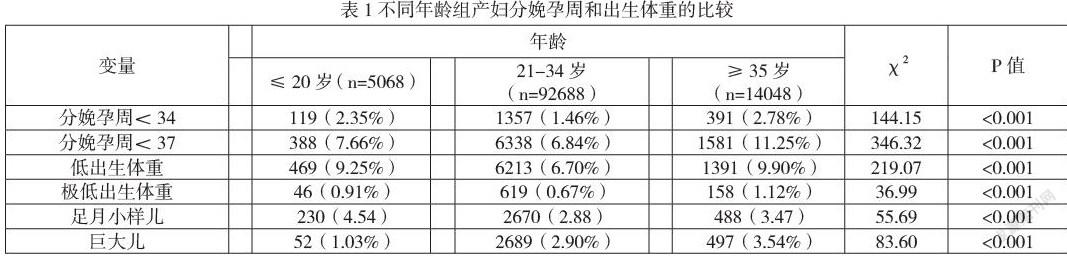
不同年龄组产妇分娩孕周比较,分娩孕周<34周、分娩孕周<37周在三组间的差异均有统计学意义(P < 0.05);不同年龄组新生儿出生体重比较,低出生体重、极低出声体重、足月小样儿、巨大儿在三组间的差异均有统计学意义(P<0.05)。见表1。
2.3不同年龄组产妇分娩孕周、新生儿出生体重的非条件logistic回归分析
单因素与多因素logistic回归分析的妊娠结局趋势一致,经过孕早期检查、孕检次数、孕次、产次、早产史、剖宫产史、人工或自然流产史、辅助生殖技术受孕、多胎等因素调整后结果显示,低龄组和高龄组产妇分娩孕周<37周的发生率分别是适龄组的1.22倍(95%CI:1.09-1.36)和1.62倍(95%CI:1.52-1.73);低龄组和高龄组产妇分娩孕周<34周的发生率分别是适龄组的1.79倍(95%CI:1.48~2.18)和1.69倍(95%CI:1.50~1.91);低龄组和高龄组低出生体重儿的发生率分别是适龄组的1.49倍(95%CI:1.35~1.65)和1.54倍(95%CI:1.44~1.65),低龄组和高龄组极低出生体重儿的发生率分别是适龄组的1.47倍(95%CI:1.08~2.00)和1.48倍(95%CI:1.23~1.78),低龄组和高龄组足月小样儿的发生率分别是适龄组的1.56倍(95%CI:1.35~1.79)和1.26倍(95%CI:1.13~1.40),低龄组和高龄组巨大儿的发生率分别是适龄组的0.37倍(95%CI:0.28~0.49)和1.13倍(95%CI:1.02~1.25)。
3讨论
随着性观念的开放和青少年性早熟的发生,低龄产妇的比例在上升;另一方面,由于女性受教育时间的延长和工作的原因及生育政策的改变,一部分适龄女性推迟生育,高龄产妇也在增多[1]。本研究发现,与适龄产妇相比,高龄产妇和低龄产妇出现早产及低出生体重的风险增加,这与相关研究相一致[2]。孕妇30岁以后,子宫肌瘤、不良孕产史及辅助生殖技术助孕发生率明显增加[3],随着年龄的增加,高龄孕产妇发生妊娠期高血压疾病、妊娠期糖尿病的风险增加,导致发生巨大儿、早产儿、过期妊娠及低体重儿的发生率增加[4]。目前对低龄孕产妇关注比较少,低龄产妇由于身心发育未成熟,子宫发育还不健全,应对妊娠生理和心理压力较差,增加了妊娠合并症及并发症的发生[5]。
另外本研究还发现低龄组与适龄组相比,其新生儿发生巨大儿的风险降低;而高龄组新生儿发生巨大儿的风险增加。有研究表明,孕前超重肥胖、妊娠期糖尿病是巨大儿潜在的危险因素[6]。随着年龄的增加,女性机体代谢能力会逐渐下降,BMI会有所增加,孕产妇妊娠期糖尿病、高血压疾病风险增加[7]。因此推测高龄组发生巨大儿的风险与产妇相对高发的妊娠期糖尿病及高龄孕妇孕前超重肥胖有关。
综上所述,高龄组和低龄组产妇增加了早产、低出生体重儿的风险。因此在孕产期保健服务时,应加强高龄产妇的孕期保健管理,对于低龄产妇,要及时掌握低龄产妇信息,进行孕情跟踪随访,加强孕期指导及管理,使其规律产检,减少可避免的不良妊娠结局出現。
参考文献:
[1]李吉杰,何伟,李黎,等.2013-2017年产妇基于年龄的回顾性分析[J].实用妇产科杂志.2019,35(1):34-38.
[2]石英杰,湛永乐,陈云利,等.早产影响因素的前瞻性队列研究[J].中华疾病控制杂志.2021,25(2):143-148.
[3]滕晓慧,潘石蕾.孕妇年龄与妊娠高危因素及妊娠结局的关系[J].实用妇产科杂志.2017,33(9):692-696.
[4]冯国惠,伊丽努尔.阿布力孜.高龄孕产妇临床特点与妊娠结局的分析[J].新疆医学.2020.50(1):10-13.
[5]张莹艳,陈奕.北京市怀柔区妇幼保健院妇女分娩状况分析[J].中国妇产科临床杂志.2017,17
[6]李冰飞,朱大伟,李力.巨大儿的研究进展[J].中国妇产科临床杂志.2020,21(16):664-666.
[7]陈宇,郑晓莉,伍邵文,等.不同年龄段高龄孕产妇临床特点与妊娠结局分析[J].中华妇产科杂志[J].2017,52(8):508-513.
基金项目:南宁市科学研究与技术开发重点研发计划项目(20183038-3)
通讯作者:朱茂灵 邮箱:3152284326@qq.com
