许昌地区不同年龄段小儿肺炎支原体肺炎临床特点分析
2022-04-21孙小野
孙 小 野
(许昌市妇幼保健院 许昌 461000)
肺炎支原体是已知具有自我复制功能的最小病原体,可通过口鼻分泌物形成飞沫在空气中以气溶胶形式传播,感染后则在呼吸道上皮细胞吸附定植,分泌毒素并造成组织损伤[1],尤其好发于机体免疫功能未发育完全的青少年儿童,因此是小儿社区获得性肺炎(CAP)的主要病原体类型之一。肺炎支原体肺炎(MPP)不仅会造成上、下呼吸道及肺部感染,还可能通过系统性炎症机制损伤肺外脏器,加之感染存在2~3周潜伏期[2],部分患儿起病缓慢,病情、预后异质性较大,为临床诊治工作造成较大阻碍。近年来,MPP发病人群逐渐呈现低龄化趋势,其中婴幼儿免疫应答效能不足以产生临床可检测的抗体滴度,且可能以多脏器损伤为首发症状,故早期漏诊、误诊风险较大。基于此,本研究旨在分析许昌地区不同年龄段MPP患儿临床特点差异,以期尽早识别病症并采取科学有效治疗措施,现报道如下。
1 资料与方法
1.1 一般资料
选取2017年1月~2018年1月许昌市妇幼保健院确诊MPP并办理住院治疗的330例患儿为研究对象,根据年龄分为婴幼儿组(<3岁,n=90)、学龄前组(3~6岁,n=158)及学龄期组(>6岁,n=82)。纳入标准:(1)临床表现、病原学检测及肺部影像学检查结果均符合MPP相关诊断标准[3];(2)年龄为6个月~12岁;(3)起病后3d内入院就诊并受检,通过呼吸道分泌物标本病原学培养检测出肺炎支原体阳性确诊。排除标准:(1)已接受任何抗感染、免疫调节干预措施;(2)合并先天性、系统性、免疫性、代谢性疾病者;(3)诊断出异物吸入性肺炎、咽喉炎、鼻炎、支气管哮喘或非感染性间质性肺疾病;(4)经大环内酯类抗生素治疗1周后病情未见好转,呈现高热持续不退、肺内病变加重或严重呼吸窘迫等体征,确诊为难治性MPP。
1.2 观察指标
对患儿入院常规检查过程中的如下指标进行分析,临床表现:病原学混合感染情况,高热、咳嗽、肺部啰音、喘息、呼吸困难等体征,以及肺外各系统受累情况;肺部影像学特征:以X线胸片为主,由科内经验丰富医师阅片判读,总结斑片絮带状影、均一性致密影、纹理增粗、肺不张及双肺受累征象情况;实验室血液学指标:患儿空腹状态下采集静脉血样送检,将血清中MP-免疫球蛋白M(MP-IgM)、降钙素原(PCT)、C反应蛋白(CRP)及全血白细胞计数(WBC)等项目纳入统计。
1.3 统计学方法

2 结果
2.1 基线资料与临床表现比较
3组男性、混合感染、高热、咳嗽、呼吸困难、皮肤黏膜受累及神经系统受累患儿比率比较均无统计学意义(P>0.05);湿啰音、干啰音及喘息患儿比率比较,婴幼儿组>学龄前组>学龄期组(P<0.05);婴幼儿组消化系统受累患儿比率明显高于学龄期组(P<0.05),见表1。
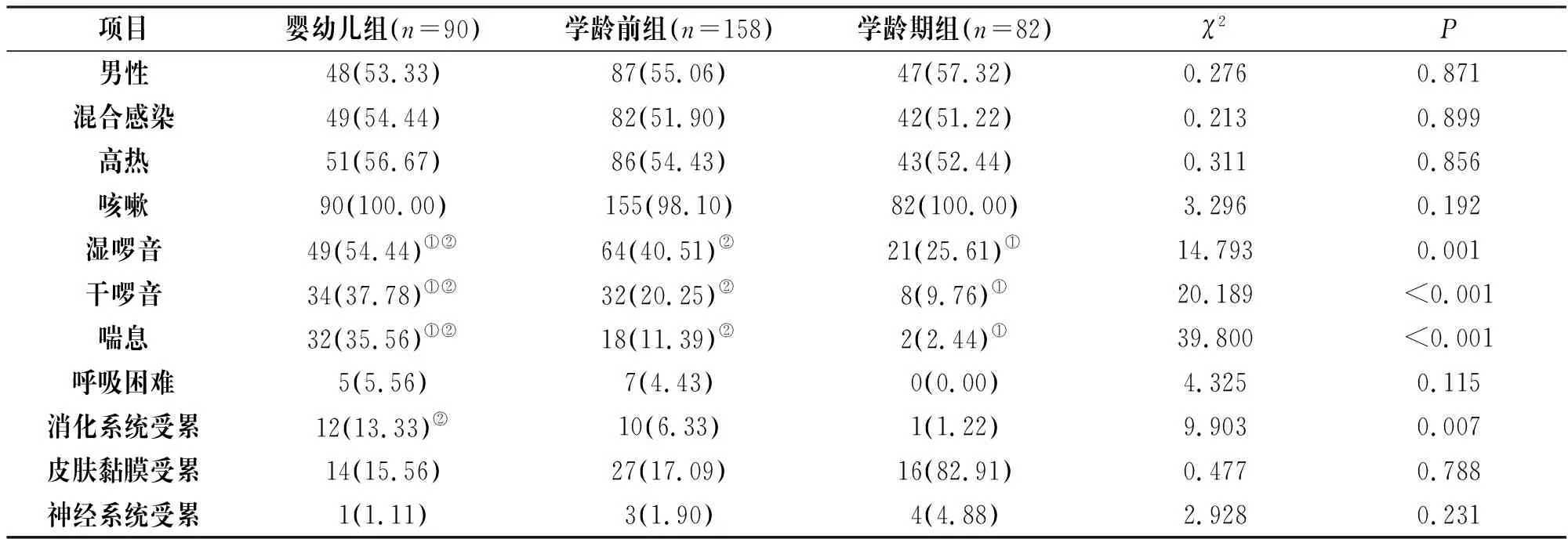
表1 3组入院时基线资料与临床表现比较[n(%)]
2.2 3组入院时肺部影像学特征比较
婴幼儿组斑片絮状影患儿比率明显高于学龄期组,且差异有统计学意义(P<0.05);均一性致密影患儿比率比较,婴幼儿组<学龄前组<学龄期组(P<0.05);纹理增粗、双肺受累患儿比率比较,婴幼儿组>学龄前组>学龄期组(P<0.05);3组肺不张患儿比率比较均无统计学意义(P>0.05),见表2。

表2 3组入院时肺部影像学特征比较[n(%)]
2.3 3组实验室血液学指标比较
MP-IgM滴度≥1∶80、CRP≥40mg/L患儿比率比较,婴幼儿组<学龄前组<学龄期组(P<0.05);3组WBC≥10.0×109/L、PCT≥0.5ng/mL患儿比率比较均无统计学意义(P>0.05),见表3。

表3 3组实验室血液学指标比较[n(%)]
3 讨论
发热与咳嗽是MPP最常见的临床表现,多由病原体产生致热原引起体温调节中枢兴奋及气道分泌物引起的生理性防御反射所致,但在不同年龄段患儿间特异性较差。据相关文献报道,肺部啰音与喘息是气道部分阻塞、管腔狭窄的典型表现,由于婴幼儿支气管壁缺乏弹力组织,且邻近软骨相较于年长儿童更为柔弱,呼吸运动时管腔受压即可显著变窄[4],一旦有分泌物存在会难以排出,导致其病情迁延难愈。本研究中,婴幼儿组患儿湿啰音、干啰音、喘息及消化系统受累比率均较高,这表明随着患儿年龄增大,肺部啰音、喘息等体征更为隐匿,如不能及早识别气道高反应及肺部慢性炎症损伤并加以干预,易导致气道重构而进一步发展为支气管哮喘,患儿预后相对较差。金定好等[5]指出MPP患儿消化系统受累多表现为腹泻、呕吐,尤其婴幼儿胃肠道黏膜娇嫩,患病后免疫机制改变或消化负担过重可导致其微生态平衡紊乱,进而营养摄入受到限制,不利于其预后康复。
既往临床多认为MPP影像学改变出现较早,可表现出不同程度的肺门阴影加重、小叶性肺实质浸润、肺段实质浸润及肺间质浸润的典型征象[6]。有研究表明,年龄较小的儿童淋巴细胞免疫应答功能发育尚未完善,通常无法将病灶局限在特定区域,肺部影像可呈现絮状、带状阴影,且双肺同时感染概率较高,加之呼吸道黏膜抵抗病原体能力较弱,可合并有细菌感染,其气道分泌物多为黄绿色黏性痰液,因黏膜充血肿胀严重[7],可伴或不伴有少量血丝,故临床诊断与治疗措施需紧密围绕病原学检测结果开展。本研究结果显示,婴幼儿组MPP患儿肺部影像学倾向于表现出斑片絮带状影、纹理增粗及双肺受累特征,而年长儿童倾向于表现为均一性致密影,提示各年龄段MPP患儿肺部影像学特征各异,临床可以此为据进行准确评估。部分学者在研究中指出,X线片尽管能耐明确辨别肺叶、肺段实变与浸润的网格结节阴影,但肺部高分辨率体层摄影(HRCT)则能更进一步显示局部炎症改变所引起的磨玻璃样变,并在早期发现典型的点状浸润“树芽征”[8],高风险提示气道黏膜受损。
病原体分离培养仍是MPP确诊的“金标准”,但由于其培养条件相对苛刻,病原学及药敏检测周期通常较长,不利于患儿早期诊断与抗感染治疗。相关专家指出MP的IgM与IgG单次抗体检测滴度≥1∶160可作为近期感染或急性感染的有力参考标准[9],且监测其血清水平变化趋势,能有效判定MPP所处阶段,但评价结果需结合病程与年龄综合考虑。本研究中,婴幼儿组MP-IgM、CRP水平均明显低于学龄前组与学龄期组MP-IgM、CRP水平,这说明婴幼儿与年长儿MPP病理机制有所差异,前者主要通过MP代谢产物直接对气道上皮黏膜造成损伤所致,而后者则多为引发机体免疫应答与炎症反应。葛梦蕾等[10]认为CRP是表征机体在急性感染刺激下,炎症损伤及补体系统激活的常用实验室检测指标,尤其在早期响应性迅速且灵敏,但婴幼儿对病原体反应性较弱,不宜以此作为诊断依据。
综上所述,不同年龄段MPP患儿在部分临床表现、肺部影像学特征、实验室血液学指标及药敏试验结果方面存在显著差异,临床诊治应引尽量通过结合多方位观察指标避免误诊与漏诊。
