基于药动学/药效学理论评价延长哌拉西林钠他唑巴坦输注时间在早产儿宫内感染治疗中的合理性Δ
2022-03-21高正平张亚南首都医科大学附属北京妇产医院北京妇幼保健院新生儿科北京100026
寇 晨,高正平,韩 冬,张亚南(首都医科大学附属北京妇产医院/北京妇幼保健院新生儿科,北京100026)
宫内感染是早产的重要原因之一,在早产儿中的发病率可达40%[1-2]。该病起病隐匿,病情变化迅速,是导致早产儿死亡的重要疾病之一[3-4]。及时合理应用抗菌药物,可使早产儿宫内感染得到有效控制。哌拉西林钠他唑巴坦是由广谱β-内酰胺类抗菌药物和经典β-内酰胺酶抑制剂组成的复方制剂,具有抗菌谱广、抗菌活性强等特点,已成为国内外治疗早产儿宫内感染的常用抗菌药物之一[5-6]。哌拉西林钠他唑巴坦是典型的时间依赖性抗菌药物,延长其输注时间带来的效果改善已在某些临床研究中得到验证[7-8]。目前这些研究针对的人群以成人和较大龄儿童为主,但对于新生儿中的特殊人群——早产儿而言,延长该药输注时间带来的改善效果是否与其他人群相一致仍需要验证。另外,延长该药输注时间所带来的效果改善是适合所有分离菌株,还是仅适合特定最低抑菌浓度(MIC)下的分离菌株,目前尚不明确。因此,本研究运用群体药动学/药效学(PK/PD)模型和蒙特卡洛模拟探讨不同给药方案在不同MIC下对哌拉西林钠他唑巴坦的影响,以及在不同的输注时间下,分析延长该药输注时间的适宜性,为早产儿宫内感染制定合理给药方案提供参考依据。
1 资料与方法
1.1 哌拉西林钠他唑巴坦PK/PD模型
哌拉西林钠他唑巴坦PK资料主要通过早产儿群体PK相关文献获取[9]。哌拉西林钠他唑巴坦在早产儿中的群体PK参数见表1。哌拉西林钠他唑巴坦起效因素主要取决于血药浓度>MIC的时间,是预测疗效的关键参数。通常哌拉西林钠他唑巴坦的%T>MIC达到50%,可起到较好的杀菌作用[10]。故本研究选择%T>MIC>50%。计算方法见公式1—2[11]。其中,%T>MIC为血浆中游离药物浓度>MIC的时间;TINF为静脉给药时间;R0为静脉给药速率;Does为给药剂量;f为游离药物百分数;Vd为表观分布容积;CL为药物清除率;DI为给药间隔。

表1 哌拉西林钠他唑巴坦在早产儿中的PK参数Tab 1 PK parameters of piperacillin sodium tazobactam in premature infants
(1)
R0=Does×f÷TINF
(2)
1.2 MIC的选择
用肉汤二倍稀释法,按照临床和实验室标准协会(CLSI)制定的2017年版标准获得哌拉西林钠他唑巴坦对敏感病原的MIC折点[12]。目前,哌拉西林钠他唑巴坦对早产儿宫内感染大部分常见细菌的MIC敏感折点为≤16 mg/L,但为了评价延长输注时间在MIC较高时对哌拉西林钠他唑巴坦PK/PD效应的影响,本研究将选择折点扩大为32 mg/L范围内的MIC值,即分别为0.25、0.5、1、2、4、8、16和32 mg/L,来考察输注时间对哌拉西林钠他唑巴坦PD效应的影响。
1.3 蒙特卡洛模拟
采用美国Oracle公司水晶球软件(Version 11.1.4100.0),根据哌拉西林钠他唑巴坦的PK/PD参数及用药方案参数进行蒙特卡洛模拟。根据哌拉西林钠他唑巴坦在早产儿宫内感染中的给药方案,共确定6种方案,给药剂量以哌拉西林计算,分别为“50 mg/kg,每12 h给药1次”“50 mg/kg,每8 h给药1次”“75 mg/kg,每12 h给药1次”“75 mg/kg,每8 h给药1次”“100 mg/kg,每12 h给药1次”和“100 mg/kg,每8 h给药1次”,上述方案分别通过0.08、0.5、1、2和4 h静脉输注给药。模拟过程中PK参数CL、Vd均服从对数正态分布,f服从均匀分布,MIC服从自定义分布,置信区间设定为95%,进行10 000次模拟。给药方案在各特定的MIC下获得的目标概率,即为目标获得概率(PTA),PTA越大,表明给药方案越佳。通常认为,PTA≥90%的给药方案是抗菌药物经验治疗的合理选择[13]。同时,对各给药方案治疗效果的因素进行敏感分析。
1.4 统计学方法
本研究数据使用SPSS 22.0软件包进行分析。每种给药方案对每个特定的MIC和静脉输注时间将获得1个对应的PTA。本研究设有5种输注时间,形成5个输液组别,针对所有MIC(本研究选取8个参考值)可组成10组对子。PTA的组间差异采用配对资料的非参数检验,即配对样本的Wilcoxon符号秩和检验。以α=0.05为检验水准,P<0.05为差异具有统计学意义。
2 结果
2.1 不同给药方案在不同输注时间下对不同MIC的PTA
哌拉西林钠他唑巴坦给药方案在不同输注时间下对不同MIC的PTA见图1。由图1可知,在预设的PK/PD模型下,无论何种输注时间,哌拉西林钠他唑巴坦给药方案“50 mg/kg,每8 h给药1次”“75 mg/kg,每12 h给药1次”和“100 mg/kg,每12 h给药1次”在MIC为16 mg/L的临界值处的PTA开始降低;而在“50 mg/kg,每12 h给药1次”的给药方案中,PTA在MIC为8 mg/L的临界值处开始降低,从>90%逐渐降至<90%。除了“75 mg/kg,每12 h给药1次”的给药方案,延长其他给药方案的输注时间后,PTA均无明显改变;除“50 mg/kg,每12 h给药1次”“50 mg/kg,每8 h给药1次”和“75 mg/kg,每12 h给药1次”的给药方案外,延长其他给药方案输注时间后,PTA均能保持在>90%。
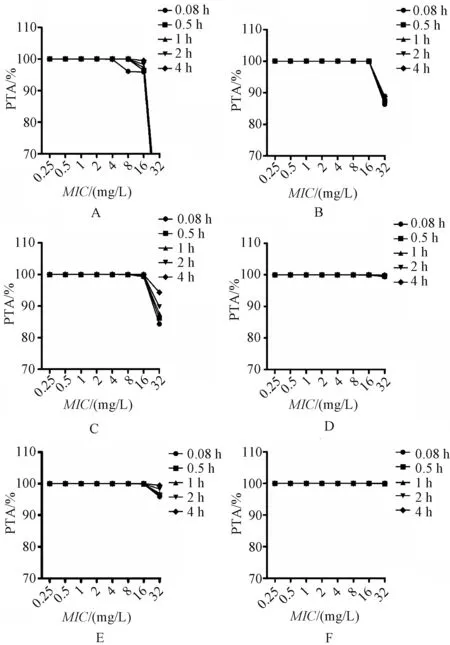
A.50 mg,每12 h给药1次;B.50 mg,每8 h给药1次;C.75 mg,每12 h给药1次;D.75 mg,每8 h给药1次;E.100 mg,每12 h给药1次;F.100 mg,每8 h给药1次A.50 mg, administered every 12 h; B.50 mg, administered every 8 h; C.75 mg, administered every 12 h; D.75 mg, administered every 8 h; E.100 mg, administered every 12 h; F.100 mg, administered every 8 h图1 不同给药方案的哌拉西林钠他唑巴坦在不同输注时间下对不同MIC的PTAFig 1 PTA of piperacillin sodium tazobactam with different dosing regimens at different infusion times against different MIC
2.2 统计学分析结果
经统计学分析,对于MIC<临界值的分离菌株,无论何种给药方案,同一给药方案不同输注时间之间的PTA比较,差异均无统计学意义(P>0.05),见表2。
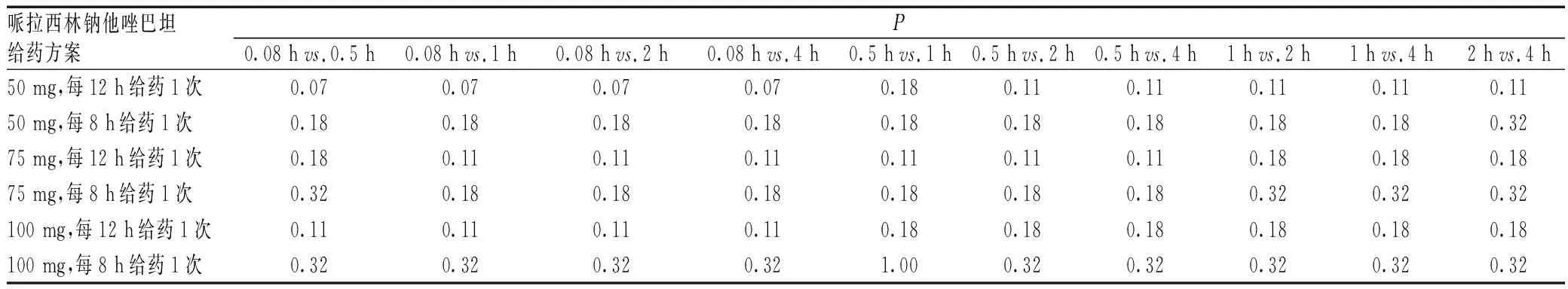
表2 不同输注时间对PTA影响的统计学分析Tab 2 Statistical analysis of the influence of different infusion time on PTA
3 讨论
早产儿宫内感染是由于母体病原菌垂直传播给早产儿,从而导致发病,通常发生在出生后早期,如出生后数小时或数日内。该病临床表现较隐匿,缺乏特异性,早期若未能得到有效控制,短时间内即可进展,甚至威胁患儿生命,因此,早期及时有效的抗感染治疗是该病治疗的关键[14-15]。哌拉西林钠他唑巴坦为广谱半合成抗菌药物,对革兰阳性菌、革兰阴性菌和厌氧菌均有效,对产β-内酰胺酶菌株的抗菌活性较强,是临床中常用的抗菌药物[16]。结合哌拉西林钠他唑巴坦的时间依赖性特点,理论上而言,增加给药剂量、缩短给药间隔和延长输注时间均可提高临床治疗效果[17]。但是,不同临床研究得出的结论却各不相同。在成人和儿童的研究结果中发现,延长哌拉西林钠他唑巴坦的输注时间确实提高了临床治愈率[7-8,18]。但也有研究结果发现,延长输注时间并没有起到提高药效的作用[19]。究其原因,考虑与研究的人群和感染病原菌相关,不同人群的CL、Vd不同,该药对不同感染病原菌的MIC不同,最终导致了研究结果的差异。而且,认为延长输注时间可提高药效的研究也只是通过PTA数值上的改变认为药效较优,并未对延长输注与传统输注所导致的结果差异进行统计分析。目前,美国食品药品监督管理局提倡利用计算机模拟方法来制定临床给药方案,以此获得较准确的指定目标的发生概率[20]。根据PK/PD模型对给药方案进行蒙特卡罗模拟在药学界已成为优化抗菌治疗的一种重要手段[21-22]。早产儿由于肝肾功能尚处于发育阶段,CL、Vd在出生后2周内和出生后2周后均有变化[9]。因此,本研究仅针对该药治疗早产儿出生后2周内的宫内感染进行分析阐述。
本研究结果发现,应用哌拉西林钠他唑巴坦治疗早产儿宫内感染时,无论何种给药方案,均存在1个MIC临界值,该临界值即为临床和实验室标准协会中哌拉西林钠他唑巴坦对大部分常见细菌MIC的敏感折点,使MIC<该临界值时该药的PTA均>90%,并且不同方案该数值极其相似;而MIC>该临界值时该药的PTA逐渐向<90%发生转折。由此可知,对于MIC<临界值的分离菌株,即便延长哌拉西林钠他唑巴坦的输注时间,对PTA的改变也没有太多意义;而对于MIC>临界值的分离菌株,延长输注时间确实能够提高PTA,但是能否达到预期的PTA,即PTA≥90%,还取决于给药剂量及给药频次。例如,给药方案为“50 mg/kg,每8 h给药1次”“75 mg/kg,每12 h给药1次”和“100 mg/kg,每12 h给药1次”时,在MIC为16 mg/L的临界值处,PTA开始降低;而在“75 mg/kg,每12 h给药1次”的给药方案中,延长输注时间对分离菌株具有一定的选择性,只有当MIC>16 mg/L时可适合延长输注时间从而起到提高药效的作用。本研究结果提示,对于MIC<临界值的分离菌株,无论选择何种输注时间,同一给药剂量和同一给药频次下,组间PTA的差异均无统计学意义(P>0.05),这也从另一方面证实了延长输注时间的给药方案与传统输注时间的给药方案具有相似的药效。但是,对于MIC>临界值的分离菌株,仍可推荐延长输注时间的给药方案。同时说明药物敏感试验中的MIC结果对制订合理的给药方案至关重要。
虽然本研究针对早产儿出生后早期的PK参数进行了蒙特卡洛模拟,但结论仍存有一定的局限性,上述理论结果还需要通过该药临床应用后的真实数据进行验证。在今后的进一步研究中应对其加以考虑,从而使哌拉西林钠他唑巴坦治疗早产儿宫内感染的给药方案更加合理。
综上所述,本研究采用PK/PD理论及蒙特卡洛模拟进行分析,表明针对早产儿宫内感染,延长哌拉西林钠他唑巴坦输注时间并非对所有病原菌株均适合。本研究评价了延长该药输注时间的适宜性,对实际临床工作具有一定的参考价值。
