术前外周血NLR PLR对cT1-2N0M0乳腺癌腋窝淋巴结转移的预测价值
2022-03-02胡传朋陈立权
胡传朋 杨 俊 汪 俊 陈立权 荣 枫
目前,乳腺癌的发病率和死亡率均为女性癌症首位[1],对女性的身心健康造成严重威胁。腋窝淋巴结是乳腺癌在发展的过程中最常见转移部位。腋窝淋巴结状态是判断乳腺癌预后和指导后续治疗方案的重要指标[2-3]。已有文献研究[4-5]显示,肿瘤直径、脉管癌栓、组织学分级、人类表皮生长因子受体-2(human epidermal growth factor receptor-2, HER-2)状态等因素可能与乳腺癌腋窝淋巴结转移相关,此外,炎症因素也在乳腺癌腋窝淋巴结转移过程中发挥了重要作用[6-7]。外周血中性粒细胞与淋巴细胞比(neutrophil-lymphocyte ratio,NLR)、血小板与淋巴细胞比(platelet-lymphocyte ratio,PLR)属于机体非特异性系统性炎症指标,常用于评价机体的炎症状态。多项研究[8-10]表明,外周血高水平NLR、PLR与肺癌、胃癌、甲状腺癌等实体瘤的淋巴结转移有关。然而关于NLR、PLR与乳腺癌腋窝淋巴结转移的相关研究较少,而且结果并不一致[11-13]。因此,NLR、PLR能否作为预测乳腺癌腋窝淋巴结转移的相关指标仍没有定论。本研究回顾分析162例cT1-2N0M0乳腺癌患者的临床资料,旨在探讨术前外周血NLR、PLR对cT1-2N0M0乳腺癌患者腋窝淋巴结转移的预测价值。
1 资料与方法
1.1 一般资料 回顾性分析2018年12月至2020年9月安徽医科大学附属六安医院乳腺外科行手术治疗的162例乳腺癌患者的临床资料。均为女性;年龄27~86岁,平均(52.63±9.29)岁;绝经前67例,绝经后95例;浸润性导管癌155例,浸润性小叶癌2例,其他病理类型5例;肿瘤平均直径为(2.15±1.04)cm;T1期91例,T2期71例;组织学分级Ⅰ级5例,Ⅱ级70例,Ⅲ级87例;雌激素受体(estrogen receptor,ER)阳性101例;孕激素受体(progesterone receptor,PR)阳性93例; HER-2阳性50例;细胞核增殖抗原Ki-67高表达141例;脉管有癌栓和神经有侵犯分别有50和32例;腋窝淋巴结转移61例。纳入标准:①病理学证实为浸润性乳腺癌;②术前影像学检查临床分期为T1-2N0M0;③已行腋窝淋巴结手术及术后病理评估;④术前血常规资料和术后病理资料完整。排除标准:①双侧乳腺癌;②术前曾行新辅助治疗;③外院已行乳腺肿块切除活检;④合并有急慢性感染、血液系统疾病等。
1.2 方法
1.2.1 病理判定标准 患者术后病理组织标本由2名病理诊断医师共同审核,收集患者病理类型、T分期、组织学分级、有无脉管癌栓、有无神经侵犯、腋窝淋巴结转移情况以及ER、PR、HER-2、Ki-67状态等资料。病理组织标本ER、PR及Ki-67的检测采用免疫组织化学(immunohistochemistry,IHC)方法判断,ER、PR表达阳性判断标准[14]:ER、PR表达≥1%为阳性,其表达<1%为阴性;Ki-67高表达判断标准[15]:阳性细胞数≥14%为高表达,阳性细胞数<14%为低表达。病理组织标本HER-2的检测采用IHC结合荧光原位杂交(fluorescence in situ hybridization,FISH)技术,HER-2阳性判断标准[16]:IHC(+++)判断为HER-2阳性,IHC(-)或(+)则判断为HER-2阴性。IHC(++)者需进一步应用FISH技术进行HER-2基因扩增状态检测,有HER-2基因扩增则判断为HER-2阳性,无HER-2基因扩增则判断为HER-2阴性。
1.2.2 血常规采集和NLR、PLR计算 患者均在手术前1周内清晨空腹自肘静脉处采取外周静脉血5 mL行血常规检查,并计算NLR、PLR,公式为:NLR=外周血中性粒细胞计数(N)/淋巴细胞计数(L),PLR=血小板计数(P)/淋巴细胞计数(L)。
1.3 观察指标 根据腋窝淋巴结有无转移进行分组,即转移组和无转移组,分析两组患者NLR、PLR、年龄、绝经状态、肿瘤位置、病理类型、T分期、组织学分级、ER状态、PR状态、HER-2状态、细胞核增殖抗原Ki-67状态、脉管有无癌栓及神经有无侵犯的差异。

2 结果
2.1 腋窝淋巴结转移的单因素分析 腋窝淋巴结转移组与无腋窝淋巴结转移组间NLR和PLR水平、T分期、组织学分级、ER状态、HER-2状态、Ki-67表达情况、脉管癌栓及神经侵犯情况差异有统计学意义(P<0.05);两组间年龄、绝经状态、肿瘤位置、病理类型、PR状态差异无统计学意义(P>0.05)。见表1。
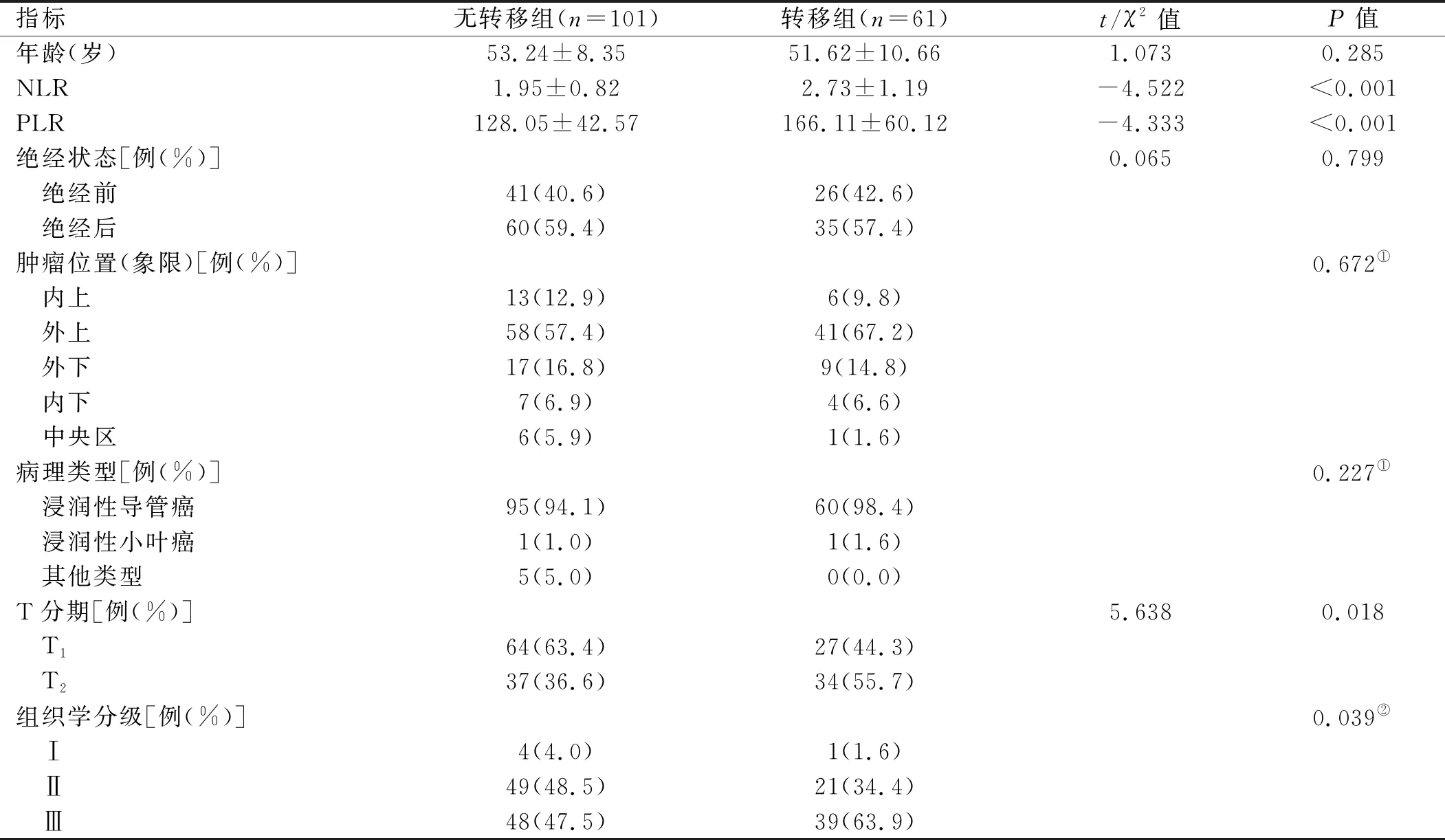
表1 腋窝淋巴结转移的单因素分析
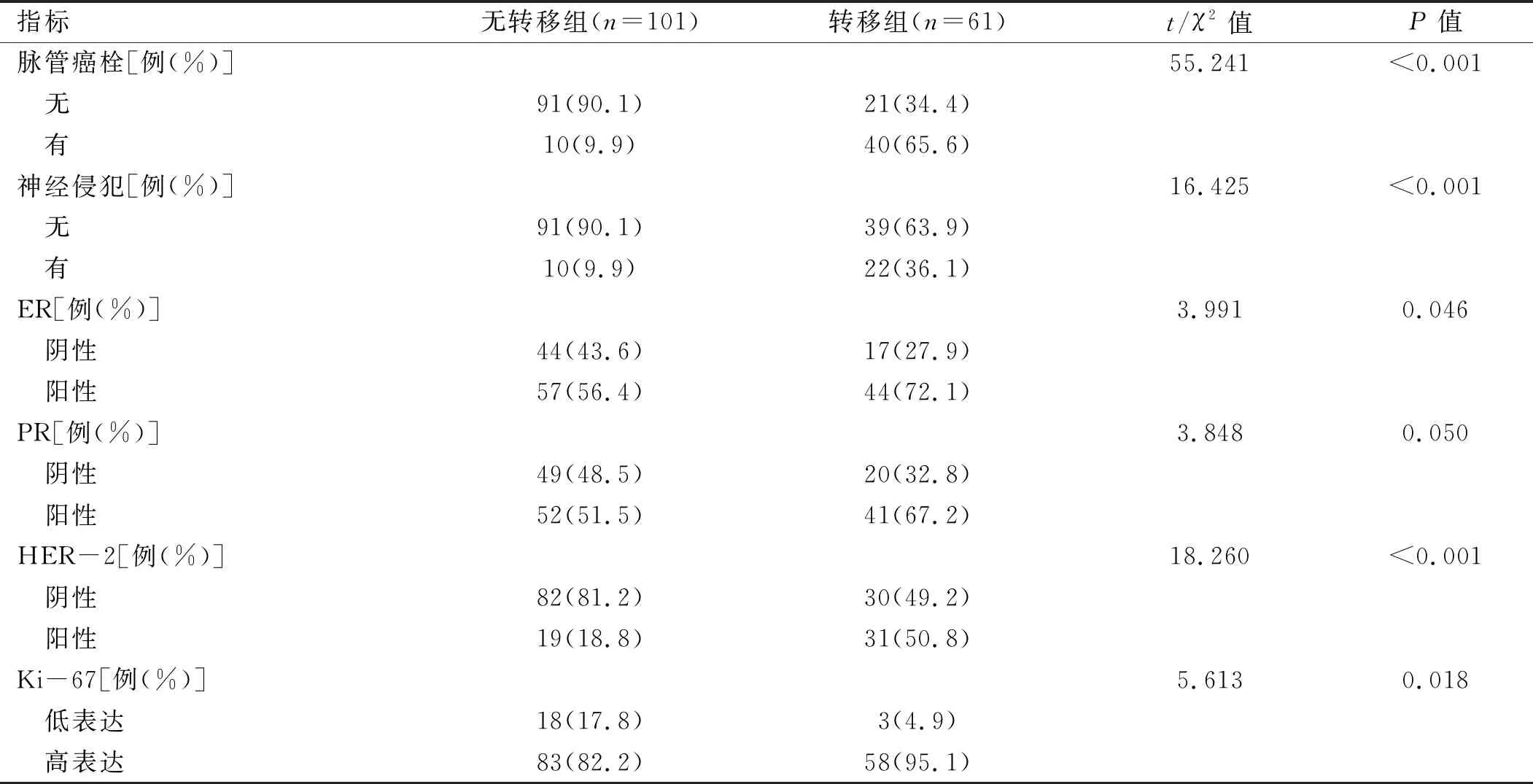
续表1
2.2 腋窝淋巴结转移的多因素分析 根据单因素分析结果中差异有统计学意义的指标进行多因素分析,以腋窝淋巴转移为因变量(无转移=0,转移=1),以NLR(连续变量),PLR(连续变量),T分期(T1期=1,T2期=2)、组织学分级(Ⅰ级=1,Ⅱ级=2,Ⅲ级),脉管有无癌栓(无癌栓=1,有癌栓=2)、神经有无侵犯(无侵犯=1,有侵犯=2)、ER状态(阴性=1,阳性=2)、HER-2状态(阴性=1,阳性=2)、Ki-67表达(低表达=1,高表达=2)为自变量,进行logistic回归分析。结果显示:NLR和PLR水平、脉管有癌栓、ER阳性及HER-2阳性为腋窝淋巴结转移的独立危险因素。见表2。
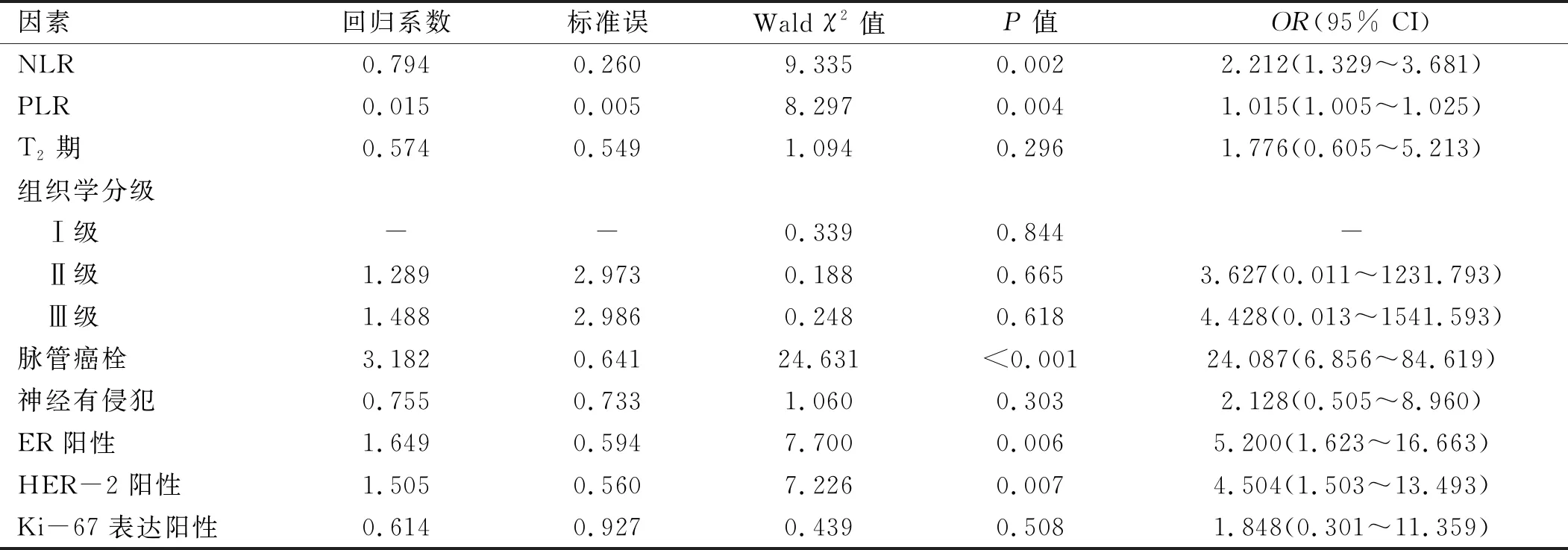
表2 腋窝淋巴结转移的多因素分析
2.3 NLR、PLR预测腋窝淋巴结转移ROC曲线 以NLR和PLR为检验变量,以术后腋窝淋巴结是否转移为检测结果变量,绘制ROC曲线。NLR的ROC曲线下面积(area under curve,AUC)为0.723(95%CI:0.643~0.804),NLR的最佳截断值为2.285,对应的灵敏度为60.7%,特异度为76.2%。PLR的AUC为0.712(95%CI:0.627~0.796),PLR的最佳截断值为136.25,对应的灵敏度为70.5%,特异度为71.3%。见图1。

图1 NLR、PLR的ROC曲线
3 讨论
炎症反应可促进肿瘤细胞的发生、发展,全身炎症反应主要表现在中性粒细胞、血小板、淋巴细胞等血液炎症指标的异常。研究[17]发现,中性粒细胞分泌的白介素-1β(interleukin-1 beta, IL-1β)能够激活γδ T细胞表达白介素-17(interleukin-17,IL-17),使粒细胞集落刺激因子(granulocyte colony-stimulating fac-tor, G-CSF)依赖的中性粒细胞极化和扩张,从而抑制CD8+T细胞的生成,促进了乳腺癌的转移。血小板通过分泌血小板源生长因子(platelet derived growth factor,PDGF)促进乳腺癌细胞生长,PDGF还可通过NF-кB信号通路促进乳腺癌细胞的转移[18]。淋巴细胞是体液免疫及细胞免疫系统的核心,机体的免疫功能主要通过淋巴细胞的功能体现,淋巴细胞数量减少或功能异常将使得机体抗肿瘤能力减弱,导致肿瘤细胞大量增殖,肿瘤扩散。乳腺癌患者NLR和PLR的升高提示机体的中性粒细胞和血小板增多、淋巴细胞减少,乳腺癌细胞发生转移的风险相应增加,因而NLR和PLR水平可作为乳腺癌腋窝淋巴结转移的预测指标。李娟等[19]研究纳入190例女性乳腺癌患者,显示NLR≥3.5的乳腺癌患者腋窝淋巴结转移风险更高,而且NLR≥3.5患者腋窝淋巴结转移的个数也较NLR<3.5患者多。Takada等[20]研究观察到高PLR是T1期乳腺癌前哨淋巴结转移的危险因素(OR=1.815,95% CI:1.093~3.090,P=0.021),高PLR患者前哨淋巴结转移率高于低PLR患者(71.3% 比 28.7%,P=0.031)。Li等[21]研究则将NLR和PLR同时纳入分析,仅观察到高PLR水平是cT1N0乳腺癌腋窝淋巴结转移的危险因素,而NLR水平与cT1N0乳腺癌腋窝淋巴结转移无关,和李娟等[19]研究结果并不一致,可能与入组患者情况不同有关。本研究也同时将NLR和PLR纳入分析,多因素logistic回归分析显示NLR(OR=2.212,95%CI:1.329~3.681)和PLR(OR=1.015,95%CI:1.005~1.025)均是cT1-2N0M0乳腺癌腋窝淋巴结转移的独立危险因素(P<0.05)。ROC曲线显示,NLR的AUC为0.723(95%CI:0.643~0.804),最佳截断值为2.285,对应的灵敏度为60.7%,特异度为76.2%。PLR的AUC为0.712(95%CI:0.627~0.796),最佳截断值为136.25,对应的灵敏度为70.5%,特异度为71.3%。当NLR>2.285或PLR>136.25时,cT1-2N0M0乳腺癌腋窝淋巴结转移的概率增加,两者均可以作为预测cT1-2N0M0乳腺癌腋窝淋巴结转移的指标,而且属于中等预测水平。另外,外周血NLR和PLR可通过术前血液学参数计算获得,标准容易统一,成本低、易操作,值得临床推广。
本研究对相关临床病理特征进行分析,观察到ER阳性、HER2阳性以及合并脉管癌栓的cT1-2N0M0乳腺癌患者腋窝淋巴结转移的风险升高,多因素分析显示ER阳性、HER2阳性、脉管有癌栓均是是腋窝淋巴结转移的危险因素,与相关研究等[22-24]结果相似。
综上所述,术前外周血NLR、PLR均可作为cT1-2N0M0乳腺癌腋窝淋巴结转移的有效预测指标,提前预判合并腋窝淋巴转移的高危人群,通过结合临床病理特征能更好地判断cT1-2N0M0乳腺癌患者预后及指导后续治疗方案的选择,今后可尝试扩大样本量,在结合临床病理特征的基础上,建立早期乳腺癌腋窝淋巴结转移的预测模型。
