无创高频振荡通气在中-重度慢性阻塞性肺疾病急性加重期伴呼吸衰竭患者中的应用*
2022-03-01杨谨羽吴小玲
王 蕾,邱 宇,王 娟,杨谨羽,吴小玲
1.绵阳市第三人民医院·四川省精神卫生中心 呼吸与危重症医学科(绵阳 621000) 2.四川大学华西医院 呼吸与危重症医学科(成都 610041)
慢性阻塞性肺疾病(chronic obstructive pulmonary disease,COPD)是由长期慢性气道炎症反应引起的以持续性呼吸道症状和进行性气流受限为特征的疾病,发病率高并呈上升趋势[1]。流行病学调查[2]显示,中国≥40岁居民中COPD患病率为8.2%,且随年龄增长患病比例增加。COPD急性加重期(acute exacerbation of COPD,AECOPD)常由呼吸道感染、气道阻塞、呼吸肌疲劳等导致,伴有低氧血症和/或高碳酸血症,甚至可引起酸碱失衡及电解质紊乱、呼吸衰竭、肺性脑病等严重并发症,导致患者肺功能恶化、生活质量及健康状态下降,甚至死亡。无创正压通气在AECOPD治疗中效果良好,可缓解患者呼吸肌疲劳,预防呼吸衰竭,改善临床症状,降低AECOPD患者气管插管率及病死率,但仍有15%AECOPD患者经无创正压通气治疗后,不能纠正患者呼吸衰竭情况[3]。无创高频振荡通气治疗(non-invasive frequency oscillatory ventilation,NHFOV)结合无创通气模式和高频通气模式的优点,用较小的潮气量保持持续肺泡扩张,减少气管插管和有创呼吸机的应用,效果确切[4]。NHFOV在新生呼吸衰竭患儿呼吸支持治疗的初始模式、无创正压通气治疗失败后的抢救性通气治疗或有创呼吸机治疗拔管后的过渡治疗等方面发挥重要作用[5]。目前国内NHFOV应用于AECOPD伴呼吸衰竭治疗鲜见报道。由于大部分AECOPD患者因肺部感染所致痰液黏稠、痰量增多,因此加强痰液清除是无创呼吸机械通气能否成功的关键。NHFOV通过高频振荡,对积聚在气道内的痰液具有松动及清除作用。因此,本研究拟对NHFOV与双相气道正压通气(bilevel positive airway pressare,BiPAP)在AECOPD伴呼吸衰竭患者治疗支持中的效果进行比较,旨在为有效治疗中-重度AECOPD伴呼吸衰竭提供临床依据。
1 资料与方法
1.1 临床资料
选取2019年1月至2020年6月在绵阳市第三人民医院·四川省精神卫生中心呼吸与危重症医学科就诊的100例中-重度AECOPD伴呼吸衰竭患者为研究对象,采用随机数字表法将患者分为BiPAP组(经BiPAP治疗)和NHFOV组(经NHFOV治疗),每组50例。诊断标准:1)符合中华医学会呼吸病学分会发布的COPD诊治指南[6];2)符合中-重度AECOPD标准[7];3)呼吸衰竭表现,动脉血氧分压(PaO2)<60 mm Hg和/或二氧化碳分压(PaCO2)>50 mm Hg。纳入标准:1)符合无创通气的指征,能够耐受无创通气呼吸机治疗;2)无面部损伤,无其他无创正压通气禁忌证;3)患者签署知情同意书,积极配合研究。排除标准:1)有纵隔气肿者;2)有气胸者;3)有严重心功能障碍(心功能Ⅳ级)者;4)有严重胃胀气者;5)有近期头面部手术史者;6)有休克、心律失常伴有严重呼吸窘迫、肺性脑病等疾病者。本研究通过绵阳市第三人民医院·四川省精神卫生中心伦理委员会审批。
1.2 治疗方法
两组均按常规抗感染、化痰止喘、给予呼吸兴奋剂、氧疗、纠正酸碱平衡、营养支持等相关治疗。依据患者面部大小特征选择适合患者的口鼻面罩(苏州凯迪泰科技有限公司),将连接管与面罩连接。BiPAP组在上述治疗方案的基础上,采用Flexo ST30无创双水平正压呼吸机(美国Curative公司),设置为自主通气模式,吸气相压力从6~8 cm H2O开始,逐步调至18~22 cm H2O,呼气相压力:4~6 cm H2O,呼吸频率(respiratory rate,RR):18~20次/min,吸气灵敏度/呼气灵敏度:2档,压力上升时间:2~3档。NHFOV组采用FLEXO SHF高频振荡呼吸机(苏州凯迪泰科技有限公司),2~3 cm H2O,频率:2~3 Hz。每天日间使用4~6 h,夜间使用8~10 h。在使用无创呼吸机通气的过程当中,均不再使用额外的漏气装置,仅采用面罩上自带的漏气装置;氧气连接装置则采用接氧三通,氧气流量为6~8 L/min,连接位置为湿化器与呼吸机管路连接处。
1.3 观察指标
1.3.1 COPD评估 患者在使用无创呼吸机前进行COPD评估测试量表(COPD assessment test,CAT)评分。CAT评分量表包括咳嗽、咳痰、胸闷、活动能力、日常生活能力、外出能力、睡眠、精力8个问题,患者根据自身感受完成评分,每个单项划分为6个等级,相应等级评分为0~5分。量表中每个问题分数相加得总分,其中0~10分为疾病状态轻微,11~20分为疾病状态中度,21~30分为疾病状态严重,31~40分为疾病状态非常严重。
1.3.2 静脉血检测指标 使用呼吸机前及使用呼吸机停机后72 h采集患者清晨空腹静脉血,全自动血液分析仪检测白细胞(white blood cell,WBC)水平,离心机转速3 500 r/min,离心半径15 cm,离心15 min,分离出血清后上机检测。透射比浊法检测患者的C-反应蛋白(C-reactive protein,CRP)水平,电化学发光法检测患者的降钙素原(procalcitonin,PCT)水平,仪器及配套试剂均使用罗氏公司产品,严格按照试剂说明书进行检验操作。
1.3.3 痰液情况分析 痰液性状按照《咳嗽的诊断与治疗指南》[8]上的症状积分量表判定,痰液性状评分:痰液纯净透明、非黏稠状为0分;少许脓性透明痰为1分;脓性黏痰(脓性<2/3)为2分;脓性黏痰 (脓性≥2/3)为3分[8]。症状积分量表分值降低≥2分视为情况好转。痰液总容量:将每个时间段患者的痰液分别收集到统一规格的固定容器中,定时由研究人员抽吸至20 mL (或50 mL)的注射器里, 用注射器测量每个时间段的痰液总容量[9]。
1.3.4 不适感发生率及胃肠胀气发生率 1)不适感发生率:本研究将患者面部压痛、憋闷感、呼吸道及口干燥作为不适感的观察指标[10-11],同一患者有上述1项或多项问题,均计作1人次计算,有不适感的人次数/组内观察人数×100%定为不适感发生率。2)胃肠胀气发生率:患者腹胀程度的评分,参照《中药新药临床研究指导原则(试行)》[12]判定,对患者腹胀采用量化计分法:整日腹胀不适者,为重度;进食后腹胀,2 h内可自行缓解者,为中度;食后脘闷胀,30 min内可自行缓解者,为轻度。本研究将中-重度腹胀作为胃肠胀气的观察指标,中-重度腹胀人数/组内观察人数×100%定为胃肠胀气发生率[12]。
1.4 统计学方法
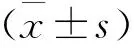
2 结果
2.1 两组基线资料比较
两组年龄、性别、COPD病程、发病时间、肺功能情况、CAT评分、血气分析等比较,差异无统计学意义(P>0.05),具有可比性(表1)。

表1 两组基线资料比较
2.2 两组炎症指标比较
治疗前两组炎症指标WBC、PCT、CRP比较,差异无统计学意义(P>0.05)。治疗后NHFOV组CRP、PCT值低于BiPAP组,差异有统计学意义(P<0.05)。治疗后两组WBC值比较,差异无统计学意义(P>0.05)(表2)。
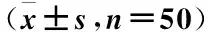
表2 两组炎症指标比较
2.3 两组痰液情况比较
治疗后 NFHOF组痰液性状好转时间、平均24 h排痰量少于BiPAP组,差异有统计学意义(P<0.05)(表3)。

表3 两组痰液情况比较
2.4 两组不适感及胃肠胀气发生率比较
治疗后两组无创通气治疗过程中的不适感发生率及胃肠胀气发生率比较,差异无统计学意义(P>0.05)(表4)。

表4 两组不适感及胃肠胀气发生率比较[n(%),n=50]
3 讨论
AECOPD是COPD患者的急性发病过程,常与气道炎症增强、黏液分泌增多、小气道动态性陷闭、呼气流量限制、通气/血流比例失衡和细菌定植有关[10]。随着患者的疾病进展导致肺功能受损,增加患者住院率、病死率及治疗费用[11]。呼吸支持是治疗中-重度AECOPD合并呼吸衰竭患者的重要方法,无创正压通气是其主要治疗方法之一。随着医学发展,无创呼吸机的通气模式得到不断改善。无创呼吸机BiPAP模式是采用压力支持,患者通过无创口鼻面罩与无创呼吸机连接,提供吸气、呼气相两种不同压力,降低呼吸肌作功、减轻患者呼吸衰竭[13-15]。NHFOV通过口鼻面罩给予的气流产生持续正压,并以高频振荡的送气方式,以压力冲击来提高平均气道压力,以保持肺泡开放,减少肺泡塌陷。
NHFOV持续存在的振荡压力,气道压可机械性扩张支气管,迅速改善肺部气体交换,同时减轻肺泡组织液渗出、炎症变化及组织改变[14-15],该通气方法在小儿、新生儿呼吸衰竭或胸部外科手术后等临床治疗中应用较多。在合并肺大疱的中-重度AECOPD患者中,NHFOV相对于BiPAP通气治疗来说,可进行潮气量较小的通气,高频振荡通气将气体在肺部快速扩散和回抽,高效清除CO2,减少气胸并发症的发生,对合并肺大疱的中-重度AECOPD患者更加适宜。
CRP参与炎症过程,是评价炎症反应的特异性指标。PCT是用于鉴别诊断与监测严重细菌感染的常用实验室指标。中-重度AECOPD患者的血清CRP、PCT水平明显升高,参与AECOPD疾病的发展,且与患者病情程度呈正相关,可作为患者细菌、炎症介质感染的判断指标,与患者呼吸困难、气流受限、运动功能受损有密切关系,对患者病情监测、治疗指导及预后评估有重要作用,并指导抗菌药物的使用[16]。本研究发现,治疗后NHFOV组炎症因子的改善优于BiPAP组,表明NHFOV能通过不同频率的压力震荡,更快捷、迅速抑制气道黏液细胞的分泌和大量细胞因子的释放,缓解气道阻塞,减少气道炎症发生,减轻肺损伤,控制肺部感染症状。NHFOV组痰液性状改变及痰液量明显优于BiPAP组,痰从脓性变为白色黏液,表明肺部感染得到控制;痰量减少表明呼吸衰竭得到改善。NHFOV通过振荡刺激呼吸道纤毛而促使痰液排出,具体机制是通过气流的震动,产生机械波的传递,促进痰液松动,部分气道中黏稠痰液可随机械波的传递脱落下来,再借助纤毛摆动促进痰液排出。痰液的排出力是依靠气道内纤毛的摆动,而NHFOV通过振荡刺激纤毛的摆动频率增加,高频次振荡气流在流动时与气管壁内膜面摩擦而产生剪切力,减轻患者气道阻塞程度及气道黏液的黏稠程度,同时增加药物在肺内的沉积以达到较好的治疗效果。He等[17]采用NHFOV联合体外膜氧合治疗的方式治疗患者社区获得性耐甲氧西林金黄色葡萄球菌感染引起的严重呼吸衰竭,为患者提供安全的呼吸支持,使坏死性肺炎患者的分泌物更好排出,将肺气压伤的风险降到最低。
NHFOV送气进入肺泡水平的压力虽较低,但可减少气压伤的发生,也可维持患者呼气末肺容量位于正常水平,避免患者肺泡反复启闭,有效减少肺实质和肺泡受到容量伤及压力伤的损坏,减少支气管肺发育不良等疾病的发生[18]。本研究发现,两组治疗过程中的不适感发生率及胃肠胀气发生率比较,差异无统计学意义(P>0.05)。有研究[19]表明,NHFOV可避免患者使用机械通气后产生的并发症,可作为有创呼吸机撤机后的呼吸治疗[18]。NHFOV通气模式理论上应该有高频振荡通气(无需同步化呼吸,减小气压伤和容量伤,良好的血中CO2清除能力)和经鼻持续气道正压通气(非侵入连接,增加肺泡功能残气量,允许改善氧合)的双重优点[20]。有研究[10-11]表明,患者呼吸道干燥,鼻梁、颊部的压痛不适,鼻梁、颊部的皮肤压力性损伤,胃肠胀气,憋闷感以及呼吸机参数设置不当等都可能是患者在首次使用无创通气时产生不适感的主要原因。而无创通气治疗过程中,胃肠胀气是不适感的表现,其主要原因为气压过高引起的误吞气体。有研究[21]表明,胃肠胀气是由于使用无创呼吸机时张口呼吸或反复吞气,使部分呼入的气体进入患者胃部而引起腹胀,在使用无创呼吸机时,指导患者平静呼吸,减少和控制吞咽的动作,减少张口呼吸,尽量用鼻呼吸,可减少胃肠胀气及不适感。
综上所述,在中-重度AECOPD合并呼吸衰竭的患者中,BiPAP和NHFOV两种无创通气模式均可减少炎症指标,改善患者痰液性状及排痰量;但与BiPAP相比,NHFOV治疗效果更好。目前,NHFOV无创通气模式仍在不断探索,本研究纳入的样本量较小,其结果还需大规模、前瞻性、随机对照的临床研究证实。
