脊髓圆锥区室管膜瘤的显微手术疗效分析
2022-02-28唐志坚吴雅奇刘胜文
唐志坚 吴雅奇 张 俊 刘胜文 王 煜
脊髓髓内肿瘤占中枢神经系统肿瘤的2%~4%,其中室管膜瘤占30%[1]。脊髓室管膜瘤手术切除是目前最主要的治疗手段[2],但在较好地保留原有神经功能的前提下全切除肿瘤仍具有一定的难度。脊髓圆锥区室管膜瘤,因脊髓解剖和生理功能的特殊性,手术容易导致大小便功能障碍,以及下肢感觉、运动功能障碍等[3]。2013年1月至2021年12月显微手术治疗脊髓圆锥区室管膜瘤27 例,取得良好的效果,现报道如下。
1 资料与方法
1.1 病例选择标准 纳入标准:术后病理证实为脊髓室管膜瘤,为原发性疾病;术前MRI及术中证实为脊髓圆锥区病变。排除标准:其他肿瘤疾病;合并严重的心肺功能异常。
1.2 一般资料27 例中,男14 例,女13 例;年龄14~63岁,平均(41.1±14.3)岁。伴有高血压或糖尿病10例。首发症状为腰背部疼痛23 例,肢体无力11 例,皮肤感觉减退9例,大小便功能障碍8例。多数病程进展缓慢,1例以急性大小便功能障碍及下肢无力发病,病程0.3~24.0 个月,平均(4.4±6.0)个月。术前MRI 及术中证实肿瘤出血伴囊变3 例。术前神经功能状态McCormick 分级Ⅰ级6 例,Ⅱ级14 例,Ⅲ级6例,Ⅳ级1例。肿瘤≥3个节段10例;术后放疗11例。
1.3 手术方法27例均采用俯卧位背部正中切口,显露硬膜后采用超声定位病变范围,探查病变与脊髓圆锥的位置关系,了解病变血供。打开硬膜后于皮层最薄处切开脊髓,探查肿瘤上下极,尽可能沿肿瘤包膜进行分离,整块切除,尽量不采用分块切除,可能会增加远处转移和复发风险[4,5]。术中使用电生理监测肢体及会阴部的体感诱发电位(somatosensory evoked potential,SEP)、运动诱发电位(motor evoked potential,MEP)和肌电图。预警值:SEP 波幅降低50%、潜伏期延长10%,或MEP 幅值降低50%[5,6]。如果肿瘤与脊髓、马尾神经粘连十分紧密,可行包膜内减压,避免因手术操作造成术后神经功能障碍。
1.4 术后复查及随访 术后常规佩戴硬质腰带6~8周,术后定期复查脊髓圆锥区MRI。门诊或电话随访症状缓解情况、McCormick分级。
2 结果
肿瘤全切除14 例(51.9%),次全切除4 例(14.8%),部分切除9 例(33.3%)。术后病理均诊断为室管膜瘤,WHO分级Ⅱ级23例(85.2%),Ⅲ级4例(14.8%)。术后伤口愈合不良2例(7.4%),行清创缝合后愈合。无手术死亡病例。术后随访(40.44±28.7)个月;全切除14 例中,1 例术后3 年复发,二次手术全切除,两次术后病理均为WHO分级Ⅱ级室管膜瘤。次全切除4例术后均行放疗,3例保持稳定,1例缓慢进展,神经功能状态稳定,未行二次手术;部分切除9 例中,7 例术后行放疗,9 例均进展(图1),其中3 例二次手术。末次随访,神经功能状态McCormick分级Ⅰ级14例,Ⅱ级7例,Ⅲ级2例,Ⅳ级2例,死亡2例。
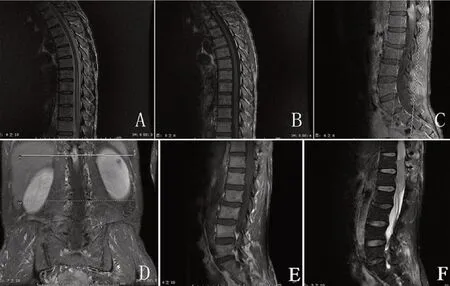
图1 脊髓圆锥区室管膜瘤手术前后影像
3 讨论
脊髓圆锥区室管瘤相较于颈胸段少见。由于该区域特殊的解剖和生理学特性,圆锥区室管膜瘤多引起下肢感觉和运动功能障碍及大小便功能障碍。本文病例起病缓慢,初始症状不明显,与腰椎退行性病变初始症状鉴别难度大。因此,大部分病人并未及时行相关影像学检查,手术时肿瘤体积较大,进一步增加了手术难度。本文病例多节段病例占37.0%,也侧面印证了这一点。
脊髓圆锥区室管膜瘤同时具有室管膜瘤常见的生物学特性,即有边界、呈灰褐色易辨认。但此区域室管膜瘤包膜常浸润包裹马尾和(或)脊髓圆锥,造成手术难以完全切除且术后神经功能下降风险增加,尤其是对大小便功能的影响较大,严重影响病人生活质量。相较于脊髓髓内室管膜瘤90%~100%的全切率,脊髓圆锥区室管膜瘤的全切除率则大为下降。本文病例全切除率仅为51.9%。研究显示,室管膜瘤切除程度与病人的预后直接相关[2],而且肿瘤全切除显著减低复发率以及改善病人预后。对实现肿瘤完全切除困难的病例,也应在不损伤正常神经功能的前提下行包膜内彻底充分减压,术中操作应尽量避免电凝器烧灼止血,以免导致热损伤。术中神经电生理监测有助于减少手术本身对神经和脊髓的干扰和损伤。
近年来,随着神经外科手术技术和设备的进步,早期手术治疗可以在术后保留较好的神经功能。研究表明,术前神经功能状况与预后显著相关[2,7~9]。本文病例术前McCormick分级Ⅰ~Ⅱ级病人,全切除肿瘤后神经功能得到不同程度的改善。
现有脊髓室管膜瘤的组织学分型的临床指导意义小,室管膜瘤的预后与病人的组织学病理分型关联性不强[10]。研究表明室管膜瘤本身的分子生物学特性与病人预后及远期生存关系较为密切[10,11]。MYCN 扩增型室管膜瘤表现为侵袭性生物学行为,包括早期转移、复发后快速进展、中枢神经系统内播散转移,且常规治疗效果欠佳[12,13]。本文只有18.5%的病人完善了基因检测,2例死亡发生了远处转移和播散。因此,建议室管膜瘤病人行全基因组检测或许能够提供更多的具有特征性分子生物学标记,指导临床。
脊髓圆锥区室管膜瘤术后是否放疗,目前还存在争议。主流的观点认为放疗作为肿瘤未能全切除后的补充性治疗,仍具有一定价值,但并不推荐肿瘤全切除病人术后行预防性放疗[14~16]。本文病例肿瘤未能完全切除者大部分行术后辅助放疗,瘤体次全切病人神经功能状态相对稳定,瘤体部分切除者则放疗后效果差异大,其中3例残存瘤体生长快,行二次手术。
总之,对于脊髓圆锥区室管膜瘤,早期在神经功能良好的状态下全切除肿瘤能够取得较好的疗效。如条件允许,建议行全基因组检测,结合组织学分型,能够更好地指导临床。
