肺超声评估新型冠状病毒肺炎患者肺部病变的临床价值
2022-02-16刘大千牛乐军曹军英
李 玥 刘大千 牛乐军 高 越 金 壮 于 馨 田 琳 曹军英
2019年12月以来,新型冠状病毒肺炎(Corona Virus Disease 2019,COVID-19)疫情在国内外蔓延。世界卫生组织宣布COVID-19疫情构成“国际关注的突发公共卫生事件”。截至2021年12月31日,COVID-19全球累计确诊超2.86亿例,累计死亡病例超544万例。及早评估COVID-19患者肺部病变情况对于降低病死率、提高治愈率尤为重要。CT是COVID-19主要诊断方法[1],通过获得多断面高分辨率图像,显示病变的位置、范围及其与邻近组织的关系,但其在显示较小肺周病变和小范围积液方面不及超声[2]。高频超声可提供胸膜下微小病变更丰富的信息,有助于提高COVID-19的诊断准确率[2],因其具有无创、无辐射、操作简便、可实时动态成像等优势,是无法接受CT检查的孕妇、(危)重症患者的首选检查方法。本研究总结不同临床分型COVID-19患者的肺超声和CT图像特征,并分析肺超声半定量评分与CT病灶体积占比相关性,旨在探讨肺超声无创评估COVID-19患者肺部病变的临床价值。
资料与方法
一、研究对象
选取2020年2月6日至3月18日收入火神山医院的COVID-19确诊患者25例,其中男15例,女10例,年龄41~75岁,中位年龄64岁。首发症状为:发热21例,咳嗽13例,乏力5例,咳痰、胸闷、气短各3例,胸痛、咽痛、上腹痛、腹泻各1例。合并症为:高血压病8例,糖尿病4例,冠状动脉粥样硬化性心脏病2例,甲状腺功能减退症2例,支气管哮喘、呼吸衰竭、肝功能不全、贫血各1例。纳入标准:符合《新型冠状病毒肺炎诊疗方案(试行第八版)》[1]中COVID-19诊断标准。排除标准:既往有间质性肺疾病、系统性红斑狼疮等致间质性肺疾病,以及合并其他影响COVID-19肺超声半定量评分准确性的肺部疾病。临床分型标准[1]:①静息状态下,吸空气时指氧饱和度>93%为普通型;②静息状态下,吸空气时指氧饱和度≤93%为重型;③出现呼吸衰竭且需要机械通气为危重型。本研究普通型12例,为自主呼吸;重型12例,给予持续吸氧治疗;危重型1例,行无创呼吸机辅助呼吸、间隔高流量吸氧。本研究经医院医学伦理委员会批准,所有患者均知情同意。
二、仪器与方法
1.仪器:肺超声检查使用GE Logiq E床旁彩色多普勒超声诊断仪,C1-5凸阵探头,频率4 MHz;L4-12线阵探头,频率10 MHz。胸部CT检查使用uCT 760扫描仪(上海联影医疗科技股份有限公司),配备新冠肺炎智能辅助分析系统(上海联影智能医疗科技有限公司,中国,版本:0215)。
2.超声检查:超声医师经COVID-19防护培训、了解患者病史后行三级防护进入隔离病房,对患者行床旁肺超声顺序盲扫(不参考CT影像及报告)。患者取仰卧或侧卧位,手臂上举、充分暴露胸部,调节仪器使增益适中、胸膜线显示清晰,检查深度8~10 cm。采用单焦点模式,将焦点设置在胸膜线水平或胸膜线稍深方。参照Rouby等[3]提出的单侧六分区法,以胸骨旁线、腋前线、腋后线、椎旁线为界,将单侧肺分为前肺、侧肺、后肺3个部位,每个部位再以乳头连线为界分为12个肺区,即右前上区(R1区)、右前下区(R2区)、右侧上区(R3区)、右侧下区(R4区)、右后上区(R5区)、右后下区(R6区)和左前上区(L1区)、左前下区(L2区)、左侧上区(L3区)、左侧下区(L4区)、左后上区(L5区)、左后下区(L6区)。采用凸阵探头联合线阵探头自第2肋间从上至下、从右至左行横向、纵向顺序扫查,采集各肺区静态、动态声像图并保存。
3.图像分析:超声医师于清洁区调取图像,观察各肺区胸膜线(厚度、形态、完整性)、胸膜滑动征、A线、B线(分布、数目、融合范围)、肺实变(位置、内部回声、范围),以及是否有胸腔积液、脓肿等,并进行肺超声半定量评分。评分标准[3-5]:①胸膜线连续、规则,A线可见,或B线少于3条,记为0分;②胸膜线呈锯齿状,B线多于3条,融合B线范围占肋间切面50%以下,胸膜下局部低回声大小为5~10 mm,符合以上任意一项记为1分;③胸膜线断裂,融合B线范围占肋间切面50%以上,胸膜下低回声大小为11~20 mm,符合以上任意一项记为2分;④大范围肺实变(范围>20 mm),记为3分。以每个肺区最严重的征象作为评分判定征象,计算肺超声评分,总分0~36分。
4.CT检查:与肺超声检查间隔不超过48 h,患者取仰卧位吸气行CT平扫,扫描范围自肺尖至肺底。扫描参数:管电压120 kV;管电流为自动mas,层厚0.625 mm。由放射科医师阅片,结合新冠肺炎智能辅助分析系统识别病变分布、数量、形状、范围、密度及伴随征象,系统对疑似病灶行红色掩码标识,经测算直接显示病灶体积占比,即感染区体积与该侧肺体积的比值。
三、统计学处理
应用SPSS24.0统计软件,非连续性变量、非正态分布的计量资料以M(QR)表示,同一患者左、右肺区超声评分比较行配对样本Wilcoxon符号秩检验;R1~R6区、L1~L6区肺超声评分比较行多个独立样本Kruskal-WallisH检验。计数资料以例或百分比表示,不同临床分型患者全肺超声评分、CT病灶体积占比比较行两独立样本Mann-WhitneyU检验。应用Graphpad Prism 5软件绘制散点图及线性回归拟合线;相关性分析采用Spearman等级相关分析法。P<0.05为差异有统计学意义。
结果
一、肺超声表现及半定量评分
1.肺超声检查共25次,合计300个肺区,其中134个肺区超声评分为0分,109个肺区超声评分为1分,56个肺区超声评分为2分,1个肺区超声评分为3分。25例患者全肺超声评分最低0分,最高22分,平均7.00(9.50)分。
2.肺部病变分布:22例呈双侧分布,3例仅分布于右肺。300个肺区中,有166个肺区受累,包括:R1区12个(4.0%),R2区8个(2.7%),R3区12个(4.0%),R4区19个(6.3%),R5区19个(6.3%),R6区22个(7.3%),L1区8个(2.7%),L2区9个(3.0%),L3区12个(4.0%),L4区11个(3.7%),L5区17个(5.7%),L6区17个(5.7%)。
3.肺超声评分比较:25例患者右肺超声评分为4.00(7.00)分,左肺超声评分为3.00(5.00)分,二者比较差异有统计学意义(P=0.011)。R1~R6区肺超声评分比较,差异有统计学意义(P=0.000);L1~L6区肺超声评分比较,差异有统计学意义(P=0.022)。两两比较:R1区与R5、R6区,R2区与R4、R5、R6区,R3区与R5、R6区比较,差异均有统计学意义(均P<0.05);L1区与L5、L6区,L2区与L5、L6区比较,差异均有统计学意义(均P<0.05)。见表1。
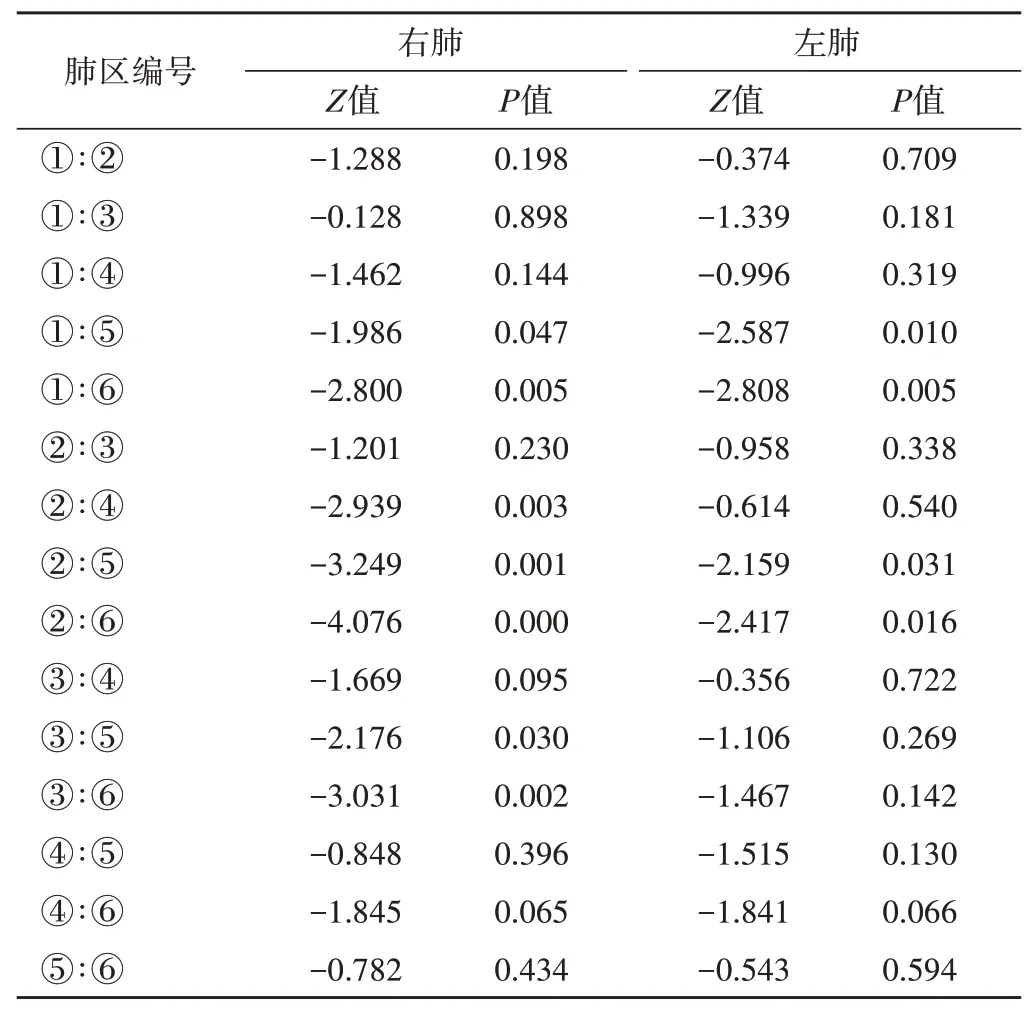
表1 25例患者各肺区超声评分两两比较
4.不同临床分型患者肺超声评分比较:普通型患者右肺超声评分为2.00(2.50)分,左肺超声评分为1.50(3.00)分;(危)重型患者右肺超声评分为8.00(4.50)分,左肺超声评分为6.00(5.00)分。普通型患者全肺超声评分为5.00(4.25)分,(危)重型患者全肺超声评分为14.00(9.50)分,二者比较差异有统计学意义(P=0.000)。
5.其他超声征象:1例肺实变见动态支气管充气征、肺搏动征;1例见肺脓肿;1例合并双侧胸腔大量积液;5例显示胸膜下积液,其中4例双侧深度<10 mm,1例右侧深度>10 mm、左侧深度<10 mm;1例合并少量心包积液。
二、肺CT表现及病灶体积占比
25例患者均表现为双肺纹理增多,双肺见散在斑片状、片絮状密度增高影,大部分呈磨玻璃样改变,以肺野中外带分布为主,局部较致密,见纤维条索影;气管、支气管均通畅,肺门影不大,纵隔结构清楚,气管旁、隆突前下、血管前及腔静脉后未见肿大淋巴结,双侧胸膜无明显增厚。其中1例见实变影,1例见气液平,1例合并支气管扩张,2例合并肺气肿、肺大泡,3例合并双侧胸腔积液,1例合并少量心包积液。见表2。
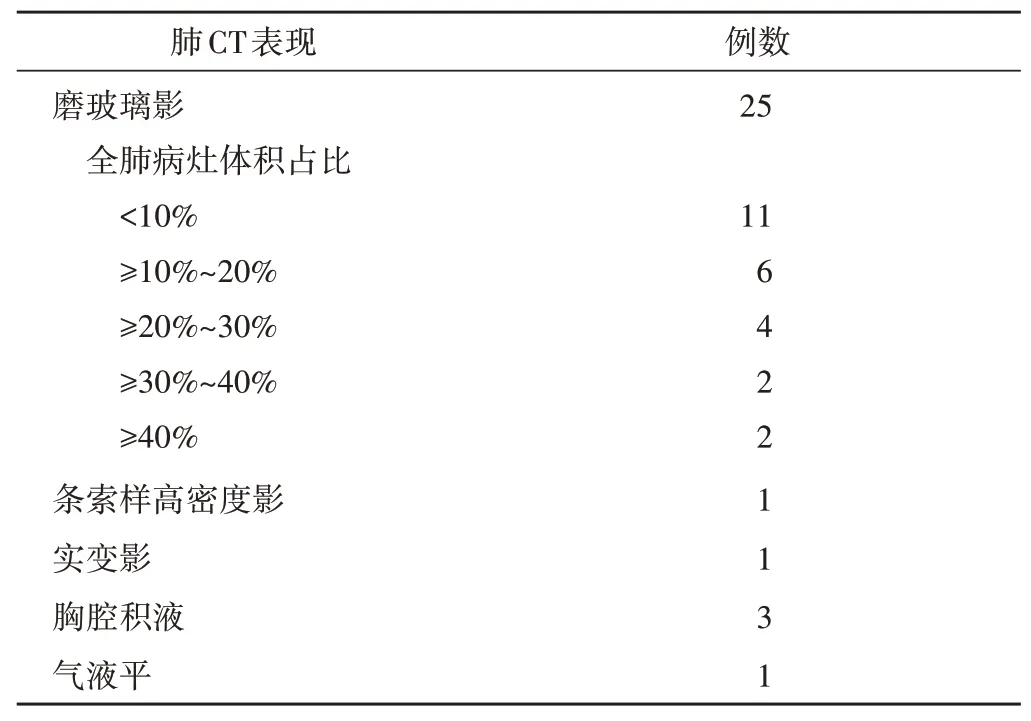
表2 25例患者肺CT表现
普通型患者全肺CT病灶体积占比为4.30(6.85)%,(危)重型患者全肺CT病灶体积占比为22.40(20.25)%,二者比较差异有统计学意义(P=0.000)。
三、肺超声评分与CT病灶体积占比的关系
某例重型COVID-19患者肺超声与同期肺CT对照图见图1。25例患者全肺超声评分与CT病灶体积占比的散点图及线性回归拟合线见图2。相关性分析显示,右肺、左肺、全肺超声评分与CT病灶体积占比均呈正相关(r=0.942、0.956、0.922,均P<0.01)。
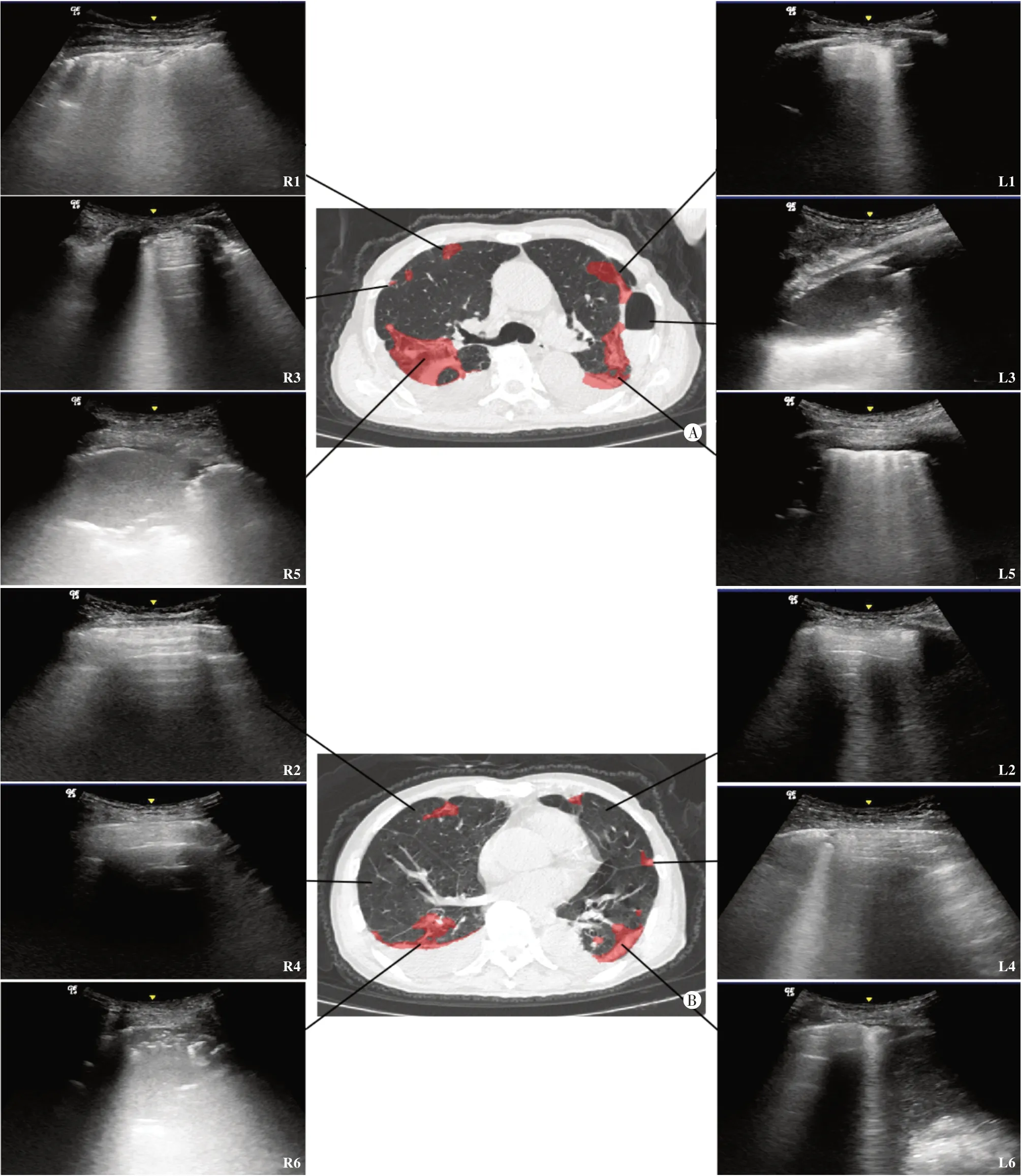
图1 重型COVID-19患者(男,75岁)肺超声与同期胸部CT对照图
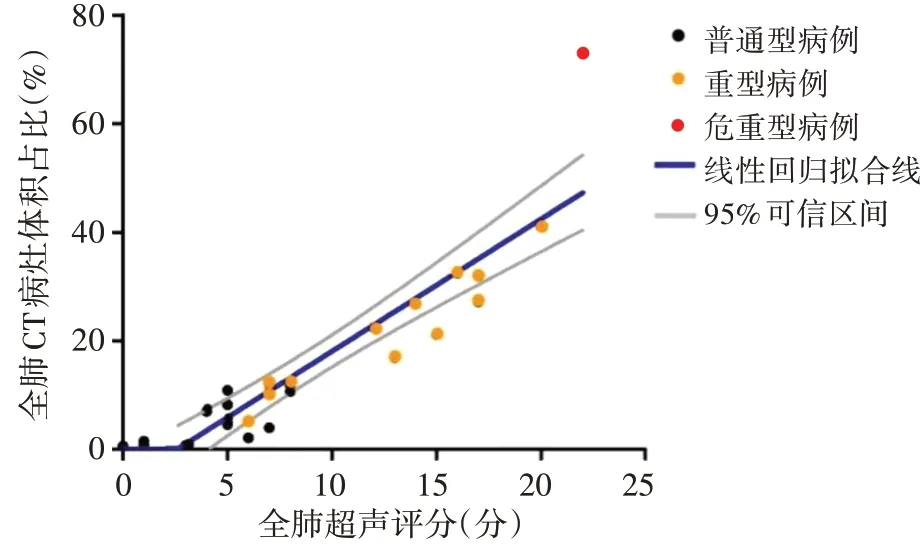
图2 25例患者全肺超声评分与CT病灶体积占比的散点图及线性回归拟合线(红点示危重型病例极端值)
四、临床结局
22例治愈出院,3例好转,1例重型患者转院治疗。根据临床需求对其中5例患者行肺超声检查随访评估治疗期间肺部病变进展,结果显示5例均未出现急性呼吸窘迫综合征;间隔5~14 d(平均10 d)后复查示3例B线融合范围减少,1例胸膜下实变范围减小,1例胸腔积液减少。1例危重型患者发生自发性气胸。
讨 论
肺超声在肺渗出性病变、急性呼吸衰竭等疾病的诊断、疗效评估等方面的应用价值在临床得到证实[6]。由低至高的肺超声半定量评分反映了肺内含水量由轻到重的程度[6]。COVID-19主要累及胸膜下和周围肺区,基于其病变分布特点,超声检查具有一定优势。Buonsenso等[7]发现COVID-19患者肺超声表现为胸膜线不规则、粗大B线、胸膜下实变。本研究也发现超声可清晰显示COVID-19患者胸膜线改变、胸膜下局部实变、B线、周围肺区实变的特征。本研究使用的CT扫描仪配备的新冠肺炎智能辅助分析系统将CT值划分为4个档位,有助于区分磨玻璃影(-300 Hu以下)、实变影等影像学表征,可快速定位、分割并测量,量化分析右肺、左肺、全肺感染比例及病灶成分。本研究结果显示,CT病灶体积占比与肺超声半定量评分均可评估COVID-19患者的肺受累程度。
本研究25例COVID-19患者肺超声表现为病灶呈双侧分布,受累肺区较多分布于R5、R6、L5、L6区。右肺超声评分高于左肺,差异有统计学意义(P<0.05),表明右肺受累倾向高于左肺。R1~R6区、L1~L6区肺超声评分比较差异均有统计学意义(均P<0.05);R1区与R5、R6区,R2区与R4、R5、R6区,R3区与R5、R6区,L1区与L5、L6区,L2区与L5、L6区的肺超声评分两两比较,差异均有统计学意义(均P<0.05),且R5、L5、R6、L6区肺超声评分较高,表明双侧后肺受累程度较重。在病灶分布、受累程度方面,肺超声表现与CT影像特征一致。
本研究相关性分析结果显示,右肺、左肺、全肺超声评分与CT病灶体积占比均呈正相关(r=0.942、0.956、0.922,均P<0.01),表明肺超声评分与CT影像对于评估COVID-19患者肺受累程度呈显著相关。普通型与(危)重型患者的全肺超声评分和CT病灶体积占比比较,差异均有统计学意义(均P<0.01),散点图及线性回归拟合分析结果表明,不同临床分型患者的肺超声、CT表现及肺受累程度存在差异,即临床分型越重,影像学检查提示肺受累程度越重。本研究肺超声和CT两种影像学特征均符合COVID-19的病理学表现,即肺部病灶呈不同程度肺泡损伤伴肺水肿、透明膜形成,肺泡壁变厚,毛细血管扩张、充血,炎细胞浸润[8-9],肺间质炎性浸润。随着疾病进展,肺泡上皮细胞受损加重,渗出增多,肺泡含气量降低,部分间质发生不同程度的纤维化。肺间质水肿、肺泡气液比例变化直接影响病灶CT值和造成各种肺超声征象,构成COVID-19肺部影像学诊断的基础,CT表现为磨玻璃影、渗出影、浸润影、实变影[10];肺超声表现为A线与B线交替、B线增多、B线融合呈大片状甚至实变呈“肝样”。间质纤维化时CT图像表现为网格样改变,肺超声表现为胸膜线不光滑、B线不均齐。B线异质性表征肺内含水量的程度,且与病情严重程度呈平行变化[11]。超声扫查连续2个以上肋间隙呈融合B线则提示肺泡间质综合征[6]。局灶性B线是早期和轻度感染的主要特征,肺泡间质综合征则是进展期和危重患者的主要特征;患者恢复期可见A线,肺纤维化患者可见胸膜线增厚,B线不均匀[12]。多种病理表现共存时可同时出现多种征象,本研究中1例重型患者合并肺脓肿,超声见肺搏动征,其肺实变病灶超声见动态支气管充气征;1例危重型患者在随访中发生自发性气胸,超声检查可见肺点。
本研究的局限性:首先,25例患者均为确诊已接受治疗后转入我院病例,大部分患者病程处于中后期,未对发病早期进行肺超声评估;其次,样本量较小,且未进行治疗后随访。
综上所述,肺超声可无创评估COVID-19患者肺部病变,具有重要的临床意义。但目前尚未形成全球统一的COVID-19患者肺超声诊断方案,未对肺超声图像采集、评分系统标准化。呼吁建立国际多中心COVID-19肺超声影像数据库,加速开发超声专用病变识别算法与模型,促进COVID-19超声人工智能诊断和远程医疗的发展。
