游离腓骨瓣重建下颌骨术后对称性的CBCT评价
2022-02-12李云龙刘晓琳张晓燕李向军
李云龙 刘晓琳 张晓燕 张 晓 张 昊 李向军
下颌骨是构成面下1/3的骨性支架,对维持正常的面部外形起重要作用,并借助附着的肌肉、韧带完成复杂的运动,进而实现吞咽、咀嚼、呼吸和语言等重要功能。累及下颌骨的病变,如颌面部良恶性肿瘤、感染及创伤往往会造成下颌骨节段性缺损,缺损造成的咬合关系紊乱、容貌不对称会降低患者的生活质量,极大影响患者的生理及心理健康[1,2]。血管化游离腓骨肌皮瓣自1989年Hidalgo[3]被应用到下颌骨节段性缺损修复后,因其血管走行变异小、血管管径匹配度高、提供骨段长度满意、可同时提供满意的软硬组织量等优点,近年来显微外科在颌面部的广泛开展,血管化游离腓骨肌皮瓣大量应用于下颌骨重建中[4,5]。
理想的下颌骨修复重建要求重塑面部对称性并恢复咬合功能,但缺损累及下颌角及下颌升支时,下颌骨的精确重建显得格外困难[6,7]。传统修复重建方法即外科医生的“自由手”,操作容易造成误差,虽可用颌间结扎或颌间牵引等方式维持咬合关系,但颌骨重建的精确度欠满意[8]。随着数字化技术在口腔颌面外科中的广泛应用,为游离腓骨瓣修复下颌骨缺损提供精确且个性化的修复设计方案,有效减少手术时间与并发症,且重建后的下颌骨具有可靠的稳定性及对称性[6,9,10]。
但是,有文献报道游离腓骨瓣进行髁状突重建后远期形态可能不稳定,发生髁状突偏移[11~13],数字化辅助手术及手术导板的应用可减少术后双侧关节不对称的发生[14~17]。我们在临床中发现,实施数字化设计手术切除及重建方案的患者中,在重建手术超过半年后,部分患者的髁状突出现偏移,但是否影响面部对称性尚无明确报道。本研究选择游离腓骨瓣重建下颌骨术后的患者,记录患者的开口度、颞下颌关节症状、面部对称满意度等临床指标,并通过CBCT评价下颌骨长度、角度、关节间隙等指标,观察数字化辅助手术后的游离腓骨瓣修复下颌骨的对称性,探讨腓骨瓣术后可能出现不对称的解剖部位及原因,为临床上游离腓骨瓣重建下颌骨提供参考数据。
资料和方法
1.研究对象
纳入2018~2021年在河北医科大学口腔医院口腔颌面外科行单侧下颌骨节段性截骨后同期游离腓骨瓣重建术的患者13例,男8例,女5例,年龄17~73岁,平均年龄35岁。下颌骨成釉细胞瘤9例,下颌牙源性角化囊肿3例,成釉细胞纤维瘤1例;根据Brown's分类[18],下颌骨缺损被分为Ⅰ~Ⅳ类,BrownⅠ类缺损1例,Brown Ic类缺损2例,Brown IIc类缺损8例,BrownⅢ类缺损2例。术前患者及家属均签署手术知情同意书,课题号:No.21377719D,伦理批准文号:No.[2021]016。
纳入标准:①因良性肿瘤行下颌骨节段性截骨;②数字化设计后采用游离腓骨瓣修复下颌骨缺损;③术前双侧颞下颌关节功能良好。排除标准:既往因肿瘤、外伤等原因形成颌骨缺损行二期修复者。
2.术前数字化设计
所有患者术前(图1)常规行颌骨及左侧腓骨三维CT重建(图2),同时行左侧小腿彩超及多普勒血流仪检查,确定小腿外侧腓动、静脉的血管直径和血流情况,并在体表标记出腓动脉穿支的走向。CT数据以DICOM形式导入到Proplan2.0数字化软件(Materialise公司,比利时),通过图像分割、模拟切除肿瘤、镜像复制等程序后,将腓骨数据以STL格式导入下颌骨重建窗口,在数字化软件上设计腓骨截骨长度、骨段长度及角度(图3)。
3.手术过程
常规全麻下按下颌骨区段切除常规口外入路做颌下区切口,切开后显露颌骨病变区,按照术前数字化设计方案标记截骨范围,按设计方案的截骨线用骨微动力系统及线锯切除下颌骨病变骨段,常规切取带血管蒂的游离腓骨肌皮瓣,严格按术前数字化设计方案中腓骨段长度及角度将腓骨塑形,小钛板端端固定,将制备好的腓骨肌皮瓣移植于缺损区,游离血管的腓动脉与腓静脉分别与颌下区的面动脉近心端及颈外静脉(或颈内静脉属支)进行血管吻合,术中肝素冲洗,观察皮瓣血运良好;将塑性后腓骨段两端分别与下颌骨断端行坚固内固定,常规冲洗关闭口内外创口,创口内置放橡皮引流条。术后按游离皮瓣术后进行观察及护理。
4.临床评估
记录患者术后3、6、12个月时钛板外露、颞下颌关节区疼痛、颞下颌关节弹响、张口受限、咬合紊乱等情况(表1,图4)。调查统计患者术后3、6、12个月面部对称性满意率,术后效果的主观评价由评价人员依据照片进行主观评价,评价人员分为患者本人及家属2位,共3人。评级标准[19]:①满意(8~10分),面形改善好,左右面部对称;②比较满意(4~7分),面形改善良好,左右面部基本对称;③不满意(0~3分),面形改善差,左右面部明显不对称。统计评价人员3人对面部对称性自我评价总评分,取平均值作为最终评级指标,以满意及比较满意患者占所有患者的比例计算满意率(表2)。
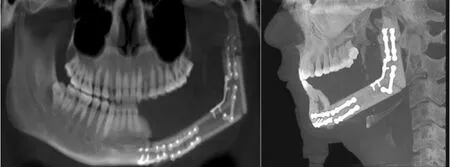
图4 患者术后12个月CBCT正位图(左)和侧位图(右)

表1 术后3、6、12个月临床效果评估

表2 手术后3、6、12个月面部对称性满意度情况比较
5.CBCT评估
将患者术后3、6、12个月的CBCT(KaVo 3D eXam,Scanner Imaging Science International LLC,U.S.A)以“dicom”格式导入invivo5.0软件进行三维重建,在每例骨组织三维模型上选取15个标记点:左颧点ZY L、右颧点ZY R、前鼻棘点ANS、上牙槽座点A、上中切牙切点Ul、下牙槽座点B、颏前点Pg、颏顶点Gn、颏下点Me、左下颌角点Go L、左外耳道上缘点P L、右下颌角点Go R、右外耳道上缘点P R、左侧髁顶点Co L、右侧髁顶点Co R(图5)。以上所有标记点的选择参考《人体测量手册》[20]。

图5 骨组织三维模型及其标记点的正位图(左)和侧位图(右)
invivo5.0软件测量:颌面硬组织标记点的线距、角度,Kamel-chuk法[21]和Vitral法[22]测量颞下颌关节区髁突各点间的线距、角度(表3)。在重建图像上使用Kamel-chuk法测量颞下颌关节间隙:先作1条水平线L1,使L1线与关节窝上缘相切;过切点作L1的垂线(标记为L2),作髁突前缘、后缘的切线(分别标记L3和L4);通过L2测量关节上间隙(superiorjointspace,SS),作L3的垂线测量关节前间隙(anteriorjointspace,AS),作L4的垂线测量关节后间隙(posteriorjointspace,PS)(图6);使用Vitral法轴位测量:选取髁状突横截面积最大的层面,通过鼻尖-鼻中隔-枕骨大孔中点做连线,该线作为矢状位矫正基线,测量项目:①髁突外极点至MSP(正中矢状面)距离:a;②髁突中心点至MSP距离:r;③髁突内极点至MSP距离:b;④髁突水平角α:髁状突内外径与冠状面(CP)的夹角(图7)。每个项目分别描记、测量3次,前后的数据作统计学分析无显著性差异,取3次的平均值。
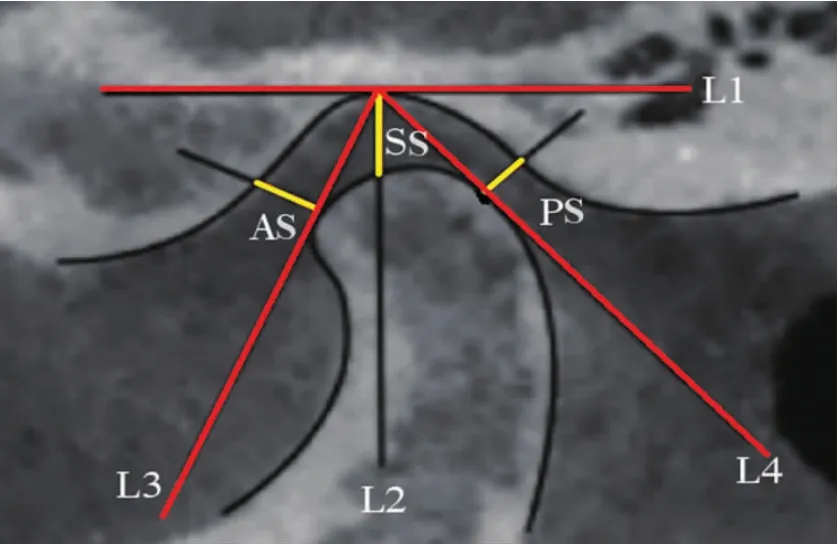
图6 参考Kamel-chuk法[21]测量颞下颌关节间隙示意图

图7 参考Vitral法[22]轴位测量

表3 颌面硬组织及颞下颌关节测量项目
统计分析患者术后3、6、12个月手术侧与非手术侧之间的对称性(表4~9);统计术后3、6、12个月的对称率及对称率均值(表10)(对称率=|A-B/A|;A、B分别代表非手术侧、手术侧“表3 颌面硬组织及颞下颌关节测量项目”);将术后6、12个月对称率与术后3个月对称率进行Pearson(皮尔逊)相关性分析(表11);统计分析患者手术侧、非手术侧的颞下颌关节间隙在术后3、6、12个月之间的差异性(表12)。
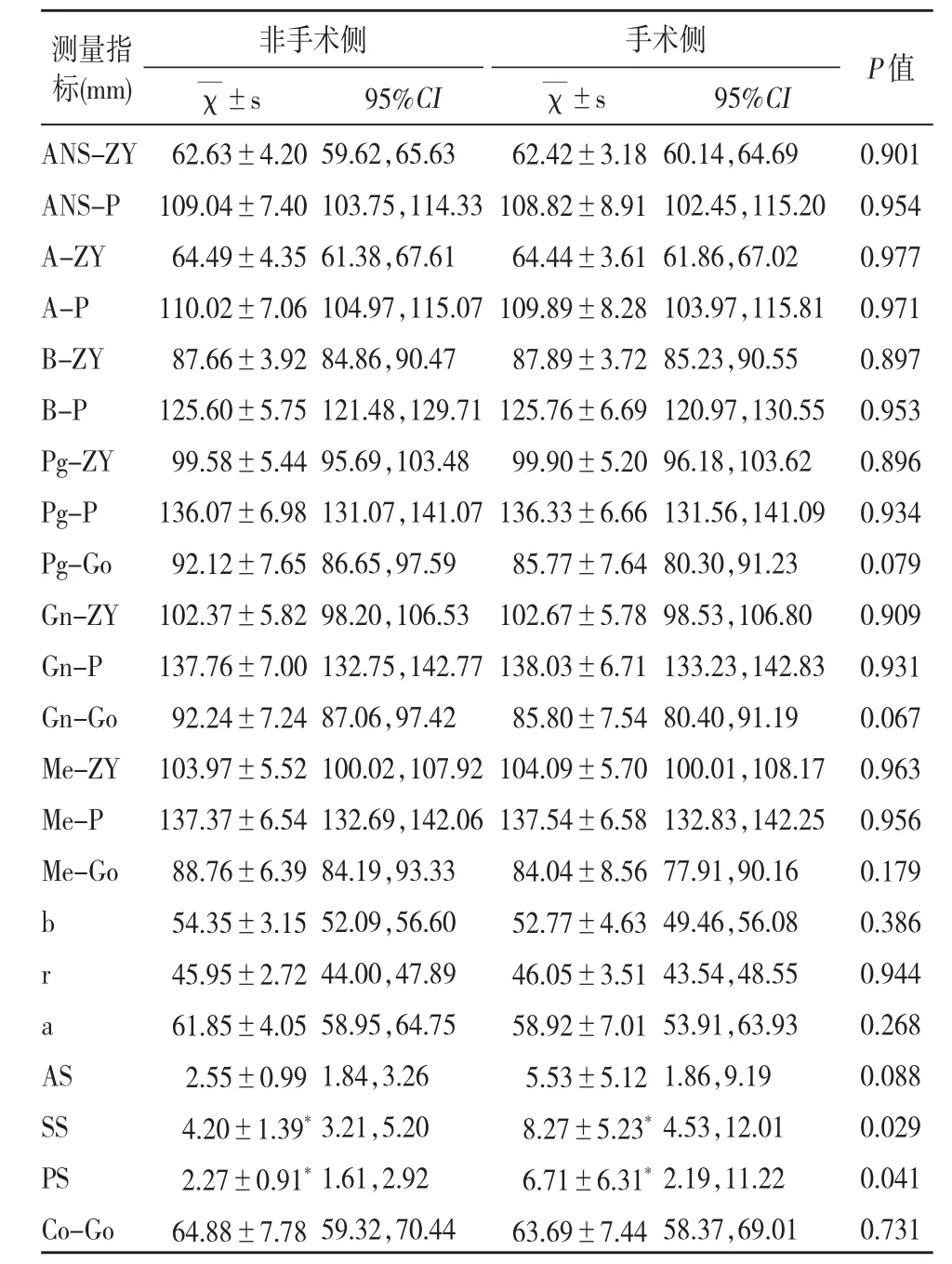
表4 术后3个月双侧线距比较
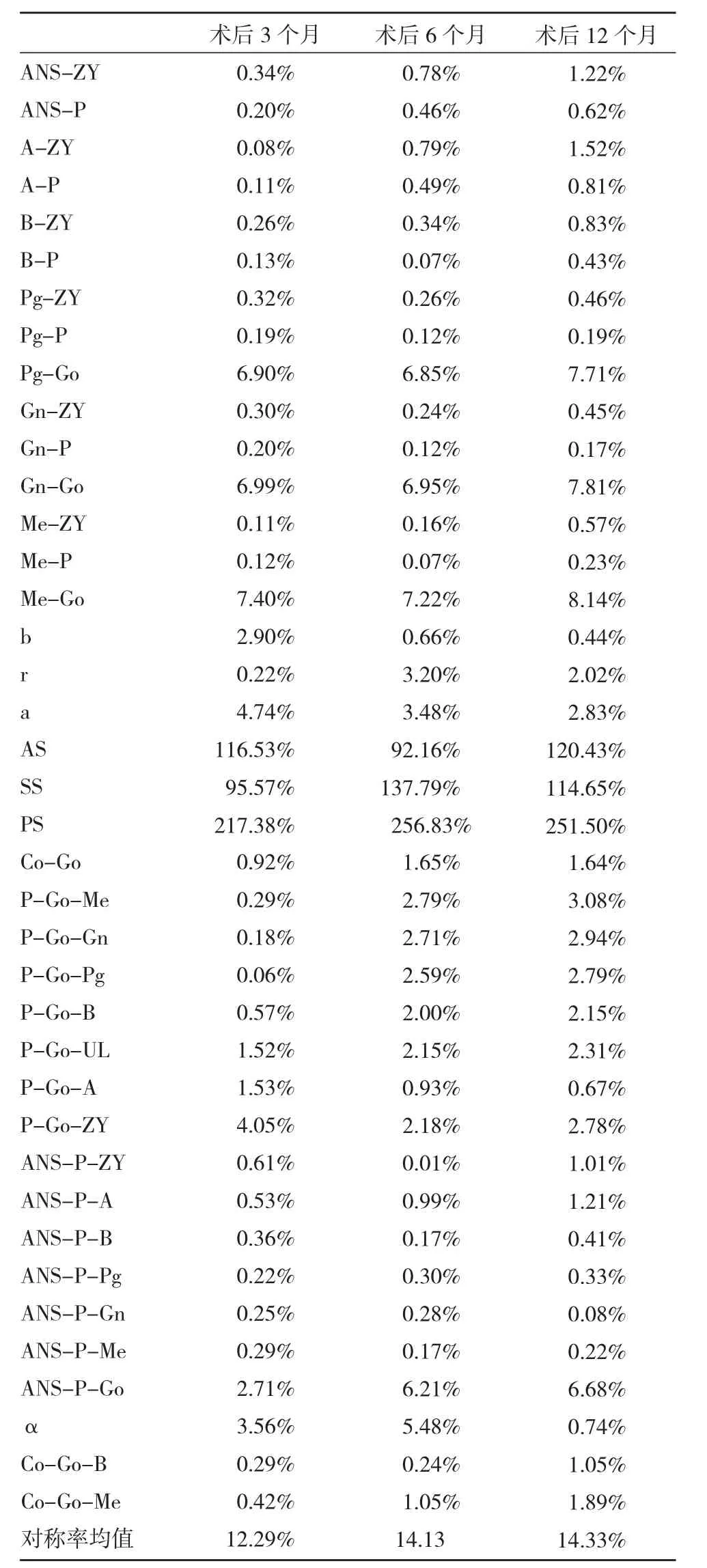
表10 术后3、6、12个月对称率及均值

表11 术后6、12个月与术后3个月颞下颌关节间隙对称性的相关性比较
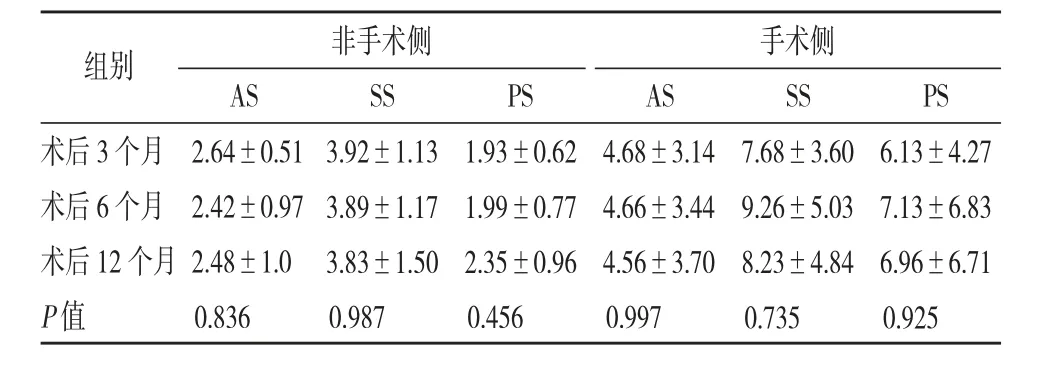
表12 术后3、6、12个月颞下颌关节前、上、后间隙比较
6.统计方法
使用SPSS25.0统计分析软件计算测量项目的均值及标准差,将手术侧及非手术侧的测量所得数值进行配对t检验,方差分析,Pearson相关性分析,P<0.05为有统计学差异,|r|≥0.8代表两变量间高度相关。
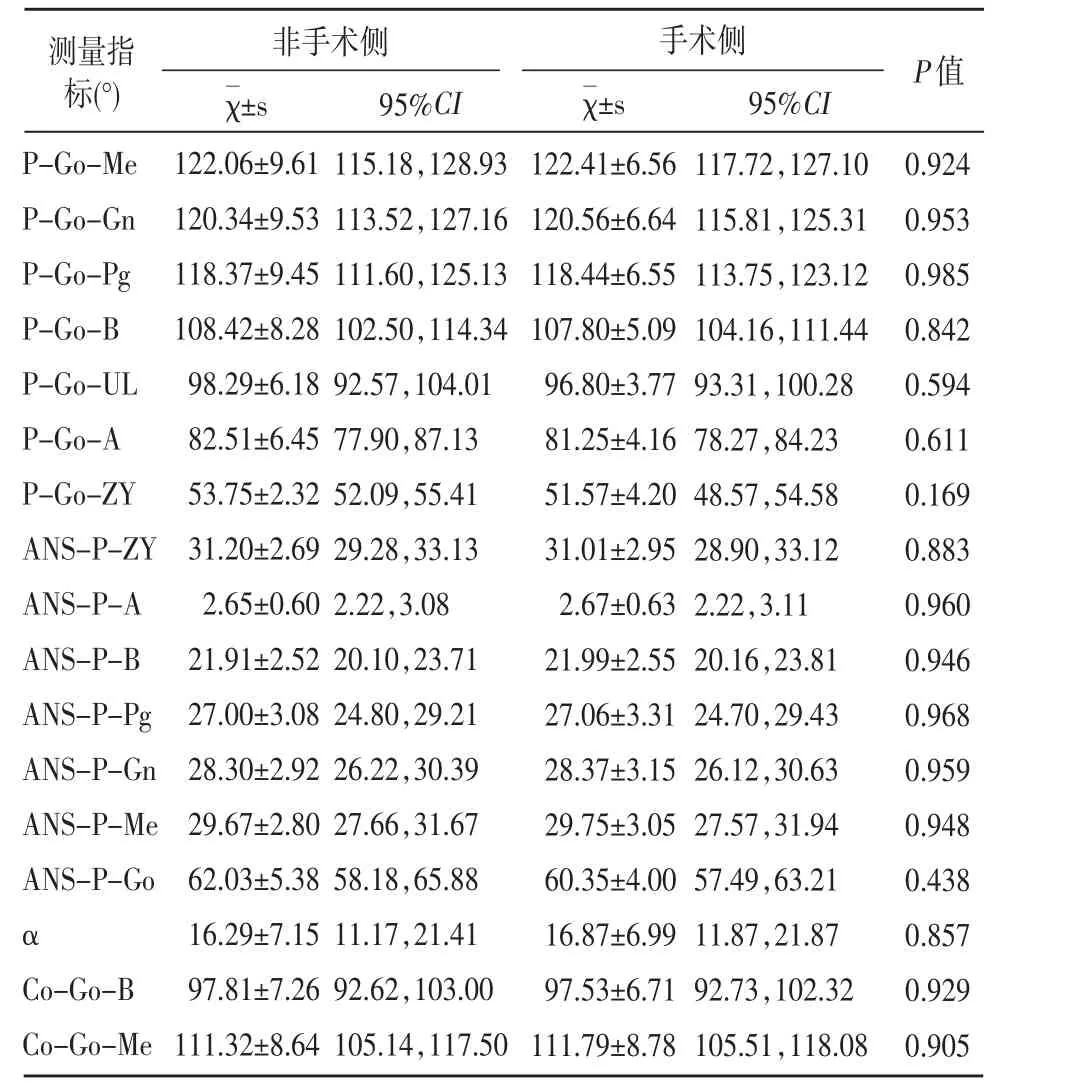
表5 术后3个月双侧角度比较
结 果
1.术后3、6、12个月,均无钛板外露、颞下颌关节疼痛及咬合紊乱等症状,但术后12个月1例患者出现颞下颌关节弹响(7.7%),1例患者出现张口受限(7.7%);13例患者术后3、6、12个月面部对称性满意率均为100%。
2.手术侧与非手术侧对比,术后3、6、12个月时手术侧的颞下颌关节后间隙PS和上间隙SS均大于非手术侧,具有统计学差异,颞下颌关节前间隙AS未发现统计学差异;手术侧术后3、6、12个月的颞下颌关节前间隙AS、上间隙SS、后间隙PS纵向比较均无统计学差异,非手术侧各时间点AS、SS、PS亦无统计学差异。
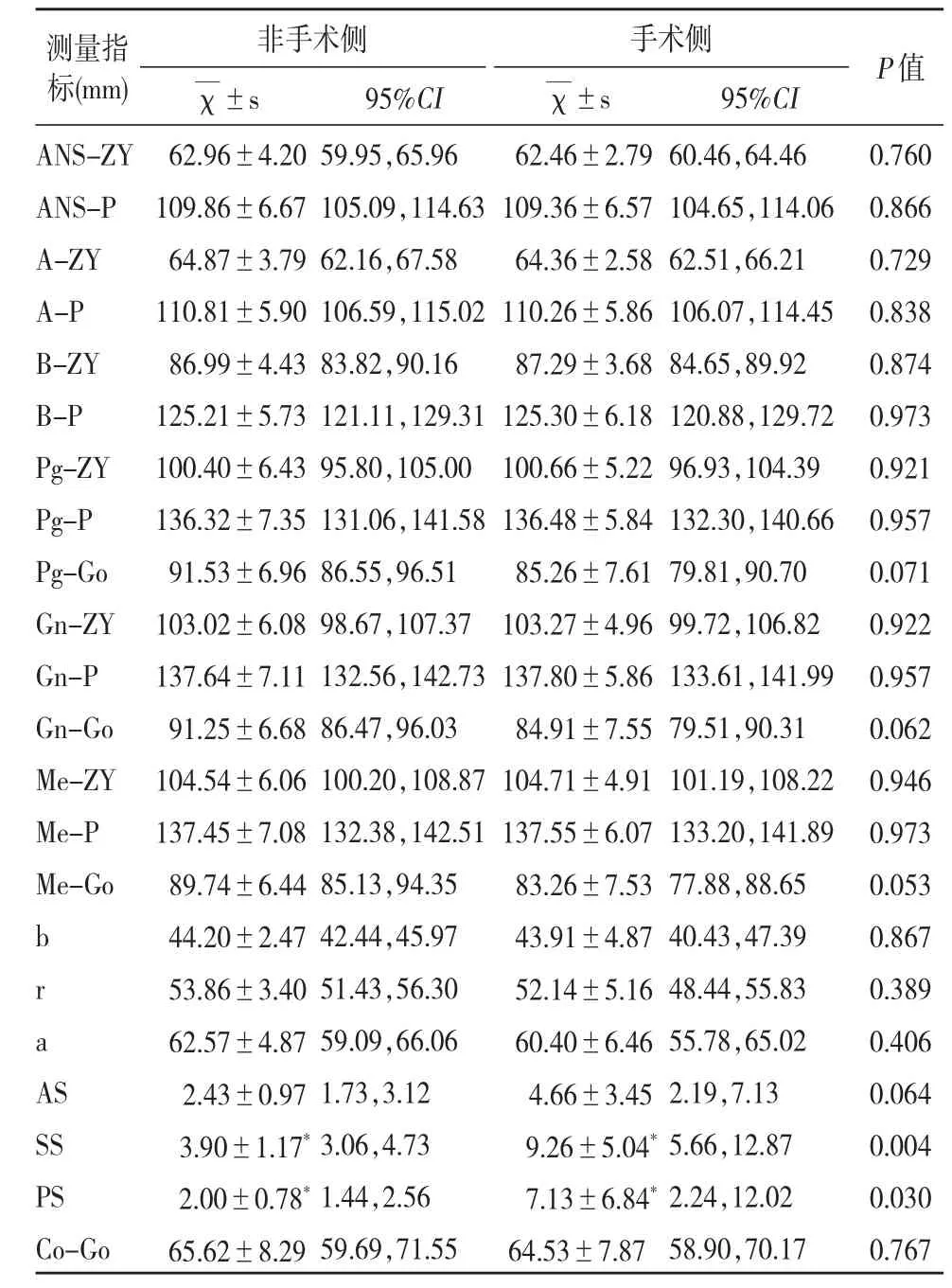
表6 术后6个月双侧线距比较

表7 术后6个月双侧角度比较
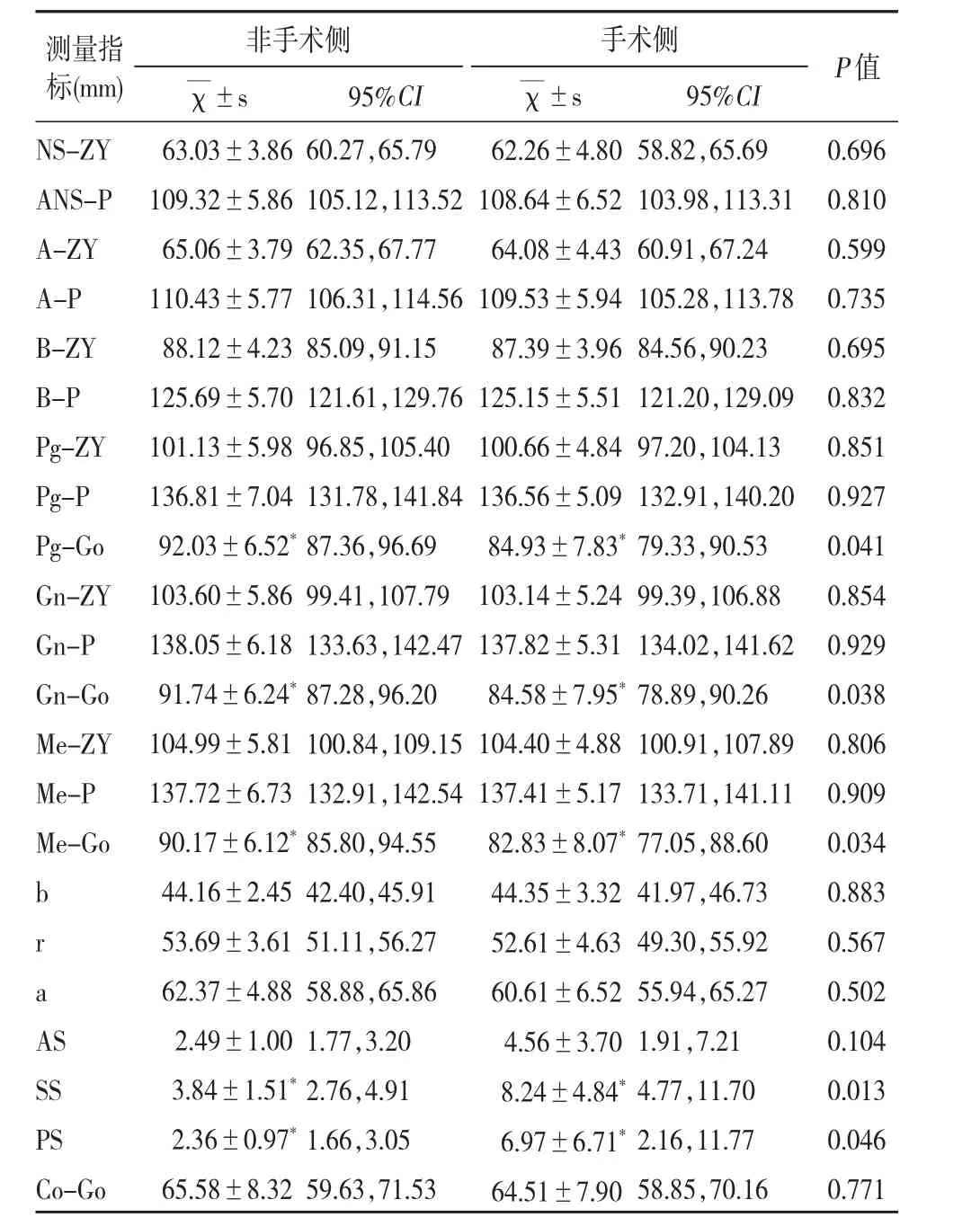
表8 术后12个月双侧线距比较
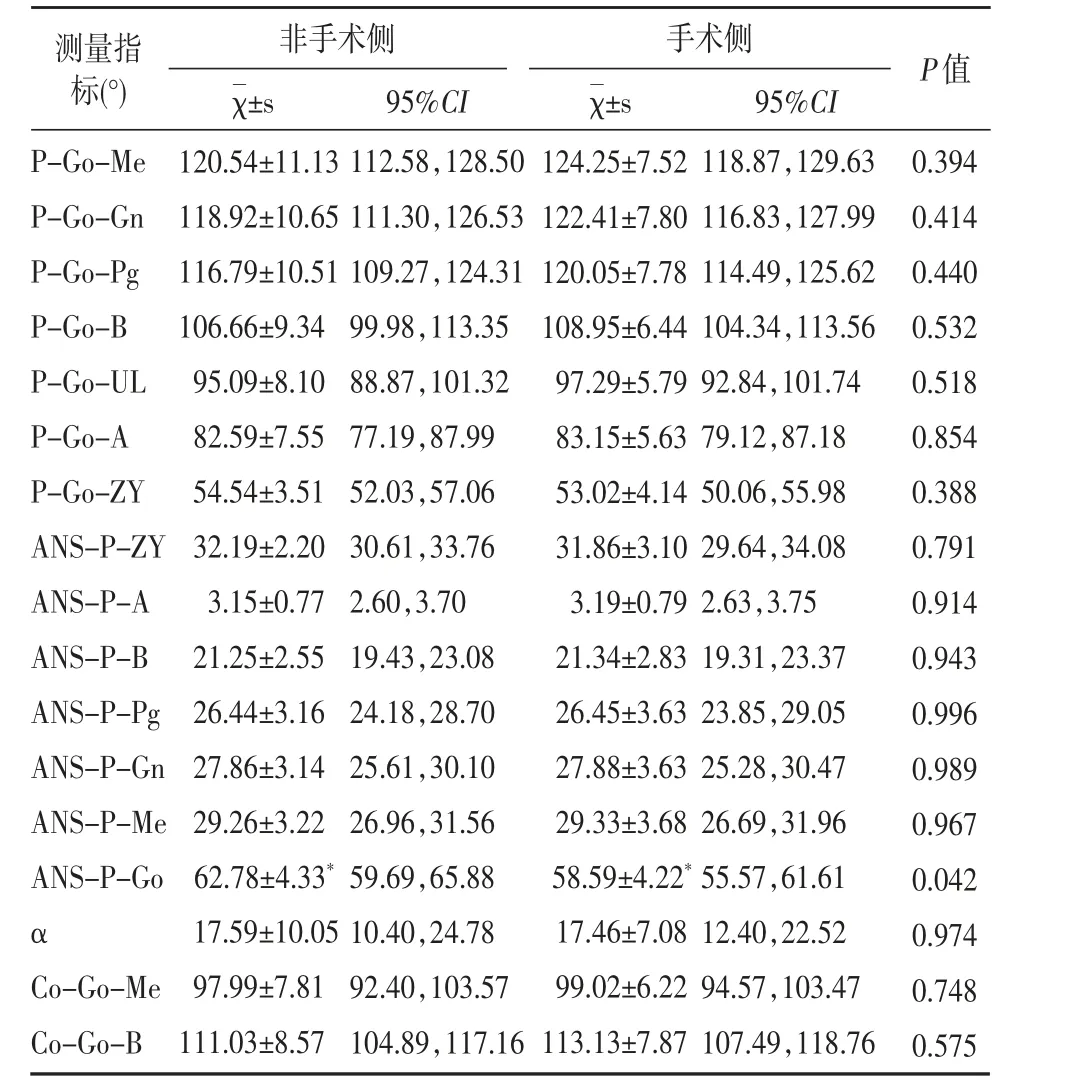
表9 术后12个月双侧角度比较
3.术后12个月,非手术侧颏部至下颌角点的距离Pg-Go、Gn-Go、Me-Go及下颌骨升支的角度ANS-P-Go均大于手术侧,具有统计学差异,以上指标在术后3、6个月无统计学差异。
4.术后对称率的相关性比较显示:术后3个月的对称性最佳,6个月与3个月相关性大于12个月与3个月相关性,表明术后下颌骨不对称性与时间呈正相关。
讨 论
血管化游离腓骨肌皮瓣自应用于颌骨缺损修复以来,因其良好的修复效果而在临床上被广泛应用[23,24]。采用显微外科技术行血管吻合后,皮瓣与受区之间建立血液循环从而大大降低感染坏死率,并使得移植骨获得骨原位早期愈合,并且腓骨可提供长达25厘米的致密皮质骨,相较于游离髂骨瓣,腓骨瓣可重建更广泛类型的下颌骨缺损[25~27],对于缺损范围累及下颌角、髁突、颏部正中这些带有弯曲弧度的解剖结构时,血管化游离腓骨瓣显示了巨大的优越性[7,28,29],在修复下颌骨时表现出的骨高度不足的问题,也由于平行折叠腓骨瓣的应用得到改善[30]。在基层医院由于缺乏大型设备的局限性,多数腓骨瓣手术还在采用“自由手”的方式,因此在下颌骨缺损修复时,下颌骨外形恢复的不够理想[31],为克服传统“自由手”对颌骨重建准确性的影响,数字化外科技术的引入为颌骨重建带来了巨大的变化。
数字化外科技术综合了传统外科技术、计算机成像技术、图形处理技术等各个学科的优势,主要包括三维图像重建技术、计算机辅助设计技术、计算机辅助制造技术以及计算机导航技术和机器人手术技术等[32]。本世纪以来,数字化外科技术已经逐步广泛应用于口腔颌面部创伤整复、正颌外科、修复重建外科等多个领域[33~35],尤其在下颌骨修复重建方面,大大提高了下颌骨重建的精确性[36],取得了颌面外科革命性的技术飞跃。
但在下颌骨外形精确恢复的同时,也有一些患者远期出现髁状突偏移、面型不对称的问题[11,13,37],其原因可能与髁突周围附着肌肉的切除有关,而颞下颌关节在升颌肌群咬合、咀嚼功能活动中负重受力不均匀,也是影响关节改建、形态改变的重要因素[38];此外,手术引起的关节盘的移位、机械负荷过重和髁突血管供应减少等都更容易使髁突发生改建[39~41]。本研究的病例纳入标准相对严苛,导致筛选出的样本数较少,外加近3年疫情反复,部分患者无法按时复诊,进一步削减了样本量,故而扩大了病例筛选中患者的年龄范围,以增加样本量。在本研究中,使用数字化外科技术辅助手术设计,根据下颌骨的缺损范围及位置,精确设计各段移植骨的长度及角度,重建下颌骨三维方向上的最佳形态。采用CBCT为测量工具,评价游离腓骨瓣重建下颌骨患者的远期下颌骨对称性及关节结构是否出现变化,结果发现术后3个月,双侧颞下颌关节间隙稍有差别,但双侧下颌骨体长度无明显差别。随着术后观察时间延长,在术后6个月及12个月出现双侧下颌骨体长度的差异,术后颞下颌关节间隙的不对称性随时间延长呈递增的趋势,提示术后腓骨段可能随着周围肌肉的功能改建出现髁状突及下颌体部骨段的位移,关节间隙的变化提示髁状突向下向前移位,而本研究中髁突位移方向与Thiago等[42]研究结果相对应。由于髁状突下移并前移,使得通过L1作髁突前缘的切线L3顺时针转动,垂线AS向关节结节后斜面方向移位,这种移位使得关节前间隙数值无统计学差异。根据术后不同时间点关节间隙的测量,结果表明髁突的移动主要发生在术后前3个月,术后3个月直至术后12个月髁突位置相对稳定。虽然影像学评估发现了腓骨段及髁状突的位移,但是临床上1年后,大多数患者临床效果并未受到影响,面部对称性基本满意。
关于出现重建术后下颌角及髁状突位置差异的原因,考虑可能与两个方面有关:其一,本研究中患者原始数据为CBCT数据,CBCT具有放射剂量小,成像清晰等优点[43],但较普通螺旋CT相比,扫描层数少,数据量较少,在三维重建时可能较普通CT易于出现数据丢失及偏差,重建图像精确度较低,在后期虚拟手术过程中偏差易被放大,导致重建数据的精确度降低。其二,可能与移植腓骨段周围不均衡的咀嚼肌群牵引有关。在颌骨切除时,同时需切除部分附着于下颌骨的咀嚼肌,如:咬肌、翼外肌、翼内肌、颞肌等,而移植腓骨段上所附着的肌肉多起到创腔填塞及软组织缺损修复等作用,对原咀嚼肌群的功能恢复作用较小,因此术后腓骨段周围附着的肌肉与术前差异很大,腓骨段周围不均衡的咀嚼肌群牵引可能是出现下颌角或和髁状突出现远期偏移的重要原因[13,44,45];另外,术后骨段切除造成的局部咬合关系丧失也可能导致术后咀嚼习惯的改变,从而进一步影响手术侧肌肉功能[46]。虽对于以上原因有学者进行了研究,但腓骨段修复后的下颌骨长度及关节结构的变化是否与咀嚼肌术后的功能变化相关尚需进一步证据。
对于本组患者术后下颌骨不对称性与时间呈正相关,其原因考虑可能与术后咬合功能改变致肌肉功能改变相关[11,45,46]。关于如何降低术后远期出现的髁状突位置偏移的问题,临床学者做了诸多的尝试和探讨,如:应用数字化导板引导腓骨段就位固定,可明显提高了术后髁状突的稳定性,关节各间隙较术前无明显统计学差异[28,47,48];在无数字化导板条件的情况下,固位螺钉牵引等手段也被证明可以提高术后关节的稳定性[49,50]。本研究纳入的病例,均术前经过数字化设计,按照术前设计方案实施颌骨切除及腓骨塑性后移植,但因条件所限,手术过程中未应用数字化导板及手术导航辅助,术后常规牙弓夹板牵引恢复并维持咬合关系,经1年观察,术后咬合关系一直维持良好,生活质量并未受髁状突偏移及下颌骨体轻微不对称的影响,面部对称性未受到明显影响。本研究结果表明数字化技术提高了腓骨对下颌骨重建的精确性,即便没有数字化导板辅助骨段就位或手术导航术中辅助,术后轻微的下颌骨体不对称及髁状突偏移不会影响修复效果,而数字化设计及实施大大缩短了手术时间,使移植骨段更为精确的就位,提高了手术的精准性和安全性,降低手术并发症,有利于血管化腓骨肌皮瓣在临床上的推广及应用。
结论:本研究中采用CBCT作为术前数字化设计和术后腓骨重建数据的评估手段,发现重建下颌骨术后,手术侧髁状突前下移位,随着术后时间延长,腓骨重建的下颌骨体长度轻微缩短,两侧对称性降低。以上表明CBCT可以作为下颌骨重建术前虚拟设计的检查手段,而且可以作为术后效果评估的有效手段,适于在不具备螺旋CT条件的专科口腔医院及基层综合医院应用,提高下颌骨缺损重建的精确性。
