基于TI-RADS分类的桥本甲状腺炎合并结节危险因素分析
2022-01-21马利李淑琪
马利,李淑琪
(湖北中医药大学 信息工程学院,武汉 430074)
桥本氏甲状腺炎(Hashimoto's thyroiditis,HT)是以甲状腺组织内发生弥漫性淋巴细胞浸润、纤维化及间质萎缩为主要病理变化的自身免疫性甲状腺疾病[1].HT常与恶性甲状腺结节相伴发生[2],部分HT患者由于纤维化程度不同可导致良性结节与甲状腺癌难以鉴别[3].有研究人员长期随访发现,伴HT患者发生甲状腺癌的风险更大[4].因此,及时准确鉴别HT背景下甲状腺结节性质对于预防结节恶变非常关键.美国放射学会(ACR)于2017年发布了甲状腺影像报告和数据系统(TI-RADS,TR),同时建立甲状腺结节TR分级标准对结节的病变程度分层,综合超声影像中结节的结构、回声、形态、边缘及局灶性强回声5个特征对患者评估,判断甲状腺结节恶变发生风险[5],并广泛运用于医院的超声检查诊断中.本文基于TI-RADS分类结果探讨HT合并结节的恶变危险因素,辅助临床诊断,同时为早期防治和患者的自我健康管理提供依据.
1 资料与方法
1.1 资料收集
回顾性选择2016年1月至2018年12月某省级三甲医院内分泌科就诊的所有桥本甲状腺炎门诊患者资料,排除未合并结节及无超声检查结果的资料,共502例HT伴甲状腺结节患者.其中女性449例,男 性53例,年 龄16~82岁,平 均 年 龄(46.03±13.83)岁.
1.2 数据预处理
采用PyCharm 2020、Microsoft Excel 2019软件对数据进行预处理.甲状腺结节直径取测量结果中最大值与最小值的平均数,如果为多发结节,即结节的数量大于1,则选择直径最大的结节.例如某HT合并结节患者超声结果显示各结节大小分别为0.6 cm×0.3 cm、1.2 cm×1.4 cm,则该患者的结节直径为(1.2+1.4)cm/2=1.3 cm.
1.3 诊断标准
桥本甲状腺炎以2008年中华医学会内分泌学分会发布的《中国甲状腺疾病诊治指南(慢性淋巴细胞性甲状腺炎)》为诊断标准.
参照美国放射学会(ACR)2017年发布的甲状腺结节TI-RADS分级标准:(1)TR1级表示是良性结节;(2)TR2级表示恶性可能≤2%;(3)TR3级表示恶性可能≤5%;(4)TR4级可疑为恶性结节,恶性可能5%~20%;(5)TR5级表示恶性可能>20%.
采集患者晨起空腹静脉血检测甲状腺功能各项指标,FT3正常值范围在1.8~4.8 pg·mL-1,FT4正常值范围在0.7~1.99 ng·dL-1,TSH正常值范围为0.3~5 μIU·mL-1,TROAb正常值范围在0~60 U·mL-1,TGAb正常值范围为0~80 IU·L-1,TRAb正常值范围为0~1.5 IU·L-1.
1.4 统计分析
计量资料用xˉ±s,两组以上比较采用方差分析或非参数检验;计数资料用构成比或率表示;组间比较运用χ2分析,如果有实际测量数≤1,则用Fisher精确检验.由于本研究反应变量的3个水平之间存在有序关联,属于多分类有序反应变量,因此多因素分析应用累积Logistic回归,采用逐步回归筛选变量,模型性能评价以AIC信息统计量为准则,优先考虑AIC值最小的模型,检验水准α<0.05.累积逐步logistic回归分析结果用森林图展示.统计分析工具应用RStudio软件.
2 结果
2.1 患者基本特征
HT合并甲状腺结节患者有502例,男女比例约为1∶9(53∶449),年龄16~82岁,平均年龄(46.03±13.83)岁.502例患者的甲状腺结节均为良性结节,共有346例有超声TI-RADS结果,其中结节恶性风险≤2%的患者(TI-RADS1级和TI-RADS2级)83例,占比23.99%;恶性风险≤5%有(TI-RADS3级)201个,占58.09%;恶性风险在5%~20%(TI-RADS4级)或>20%的有(TI-RADS5级)有62个,占17.92%.
患者疾病史分类特征如图1所示.502例HT合并结节患者中,合并糖尿病、高血压各12例,有18例合并高脂血症,同时合并2类疾病的有9例,同时合并3类疾病的有2例.12名糖尿病患者中,4人为高血压,高脂血患者2名.未患糖尿病的490名患者中,有8名高血压患者,15名高脂血患者.502例HT合并结节患者中,高血压患者共有12例,其中未患高血压的490名HT合并结节患者中,16位患高脂血症.
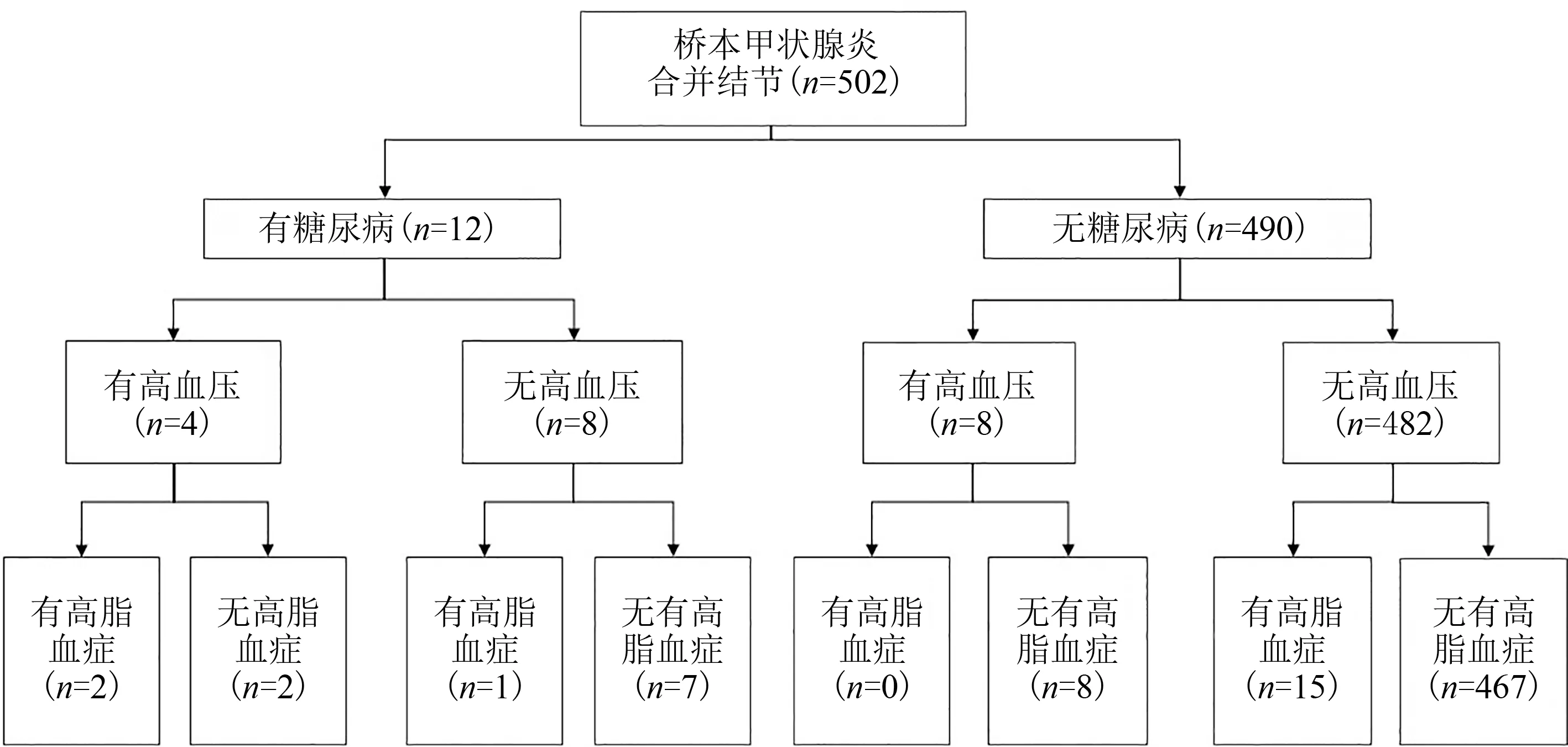
图1 502例HT合并结节患者疾病史分类特征Fig.1 Classification characteristics in 502 patients with HT complicated with nodules
2.2 单因素分析
本文按甲状腺结节TI-RADS级别对应分为低、中、高三类,TI-RADS 1级与2级合并,记结节恶性风险等级为“低”;3级记为“中”;4级与5级合并为“高”.对性别、年龄、是否患糖尿病、结节直径、是否出现弥漫性病变等14个研究因素进行单因素分析.结果如表1所示,结节个数、结节直径、FT4、FT3、TSH水平对甲状腺结节恶变风险有显著性影响(P<0.05).
2.3 Logistic回归分析
以HT合并甲状腺结节的恶变风险低、中、高为结局变量,将表1中结节个数、结节直径等有统计学意义的5个单因素纳入累积logistic回归模型中进行逐步回归.全模型的AIC值为672.51,将现有的5个变量分别与结局变量构建5个回归模型,计算每个模型中变量对应的AIC统计量,将AIC统计量最小为663.24的模型对应的自变量FT3加入到模型中;再在已经加入FT3的模型里分别加入剩下的变量得到4个模型,选择AIC值最小为660.72并且显著的变量结节直径加入模型;在已包含FT3和结节直径的模型中分别加入剩下3个变量得到3个模型,结果显示,加入TSH后模型AIC值最小为658.37.继续加入剩余变量,AIC统计量均增大,不满足加入条件.由于纳入模型的变量未达到4个,不必进行向后选择剔除变量,此时模型达到最优.逐步回归选择变量的过程如表2所示.
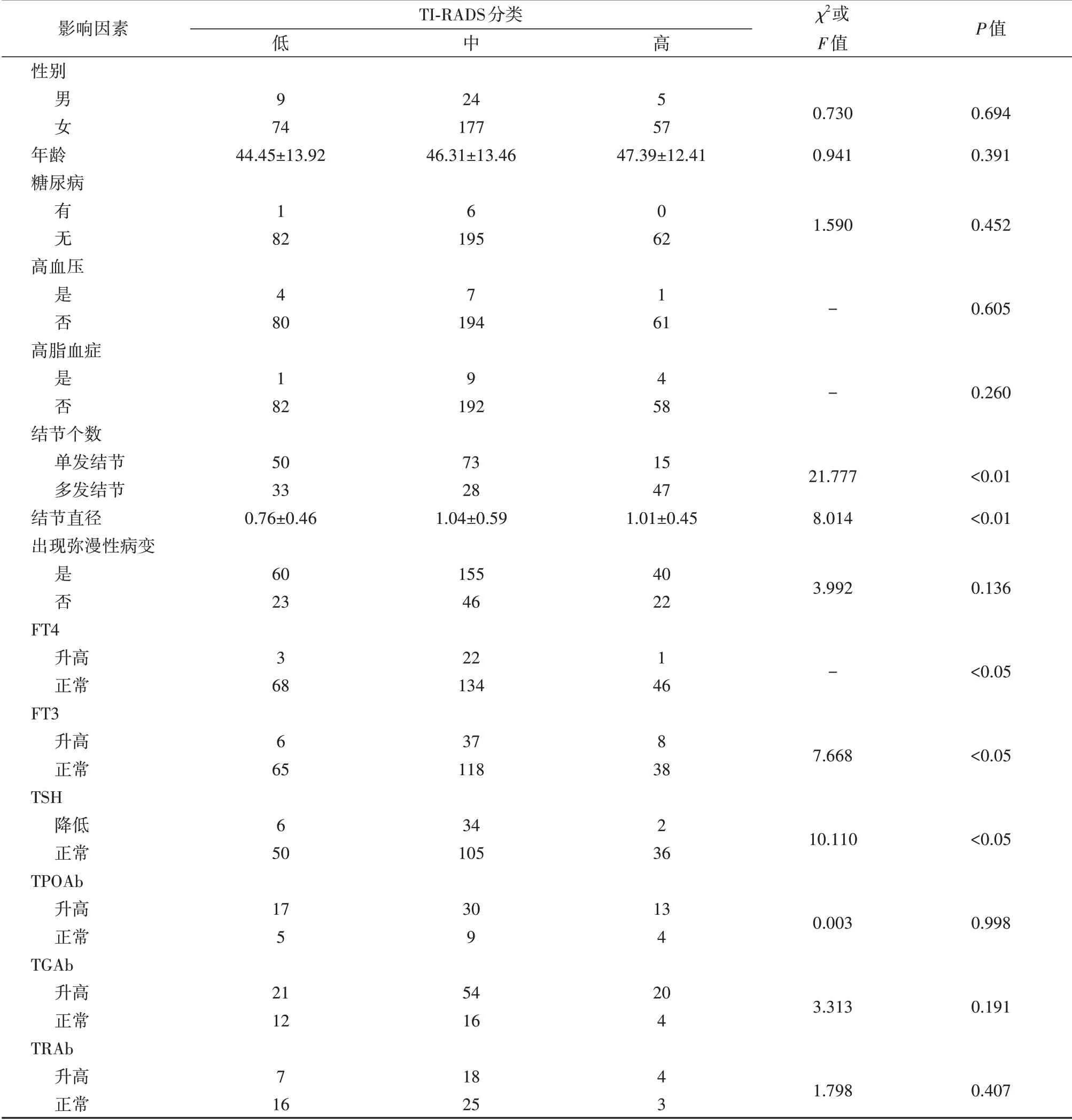
表1 影响HT合并结节TI-RADS分类的单因素分析Tab.1 Single factor analysis on TI-RADS classification of HT patients with thyroid nodules
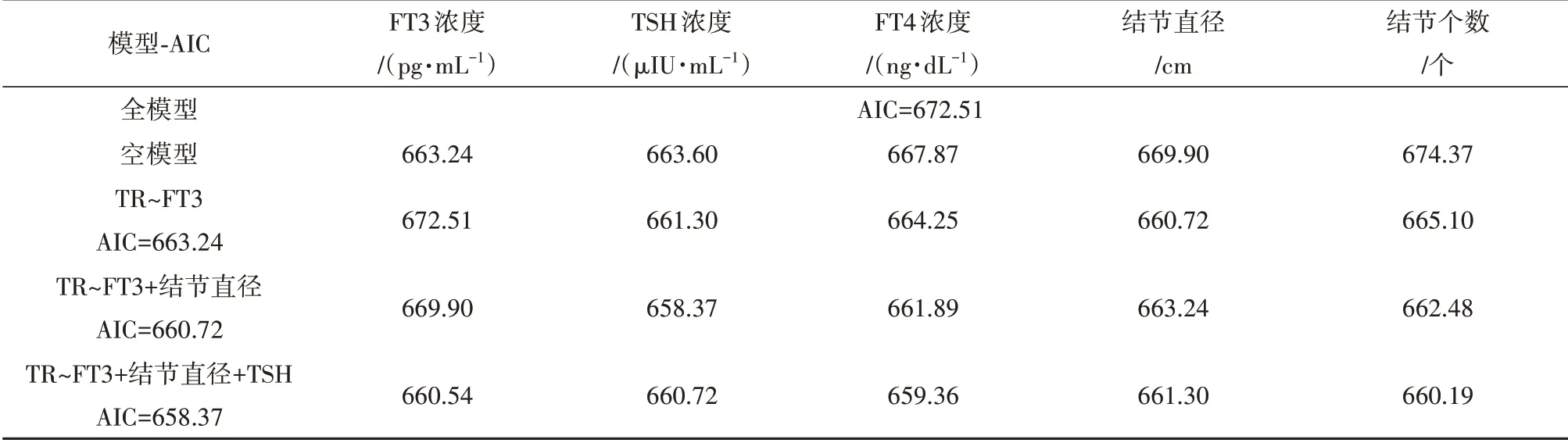
表2 累计logistic逐步回归模型的变量选择Tab.2 Variable selection of cumulative logistic stepwise regression model
基于逐步Logistic回归,依据AIC准则选择变量后重新拟合模型,新模型的每个变量均有显著性(P<0.05),最终模型的回归分析结果森林图如图2所示.图2中以横坐标刻度为1作为垂直无效线,平行于横轴的3条线段分别表示FT3水平升高、TSH水平降低、结节直径是HT合并结节恶变的危险因素(P<0.05),而FT4水平、结节个数对HT合并甲状腺结节恶变风险没有显著影响(P>0.05).中间的矩形点表示OR值的大小,同时有一根水平线向点的两端延伸代表OR值的置信区间(CI,通常是95%CI).FT3水平升高相对于FT3正常的HT合并结节患者来说,恶变风险增大一个级别的概率增大3.070倍(OR=3.070,CI:0.960~9.815,P<0.05).TSH降低相对于TSH正常的患者恶变风险增大一个级别的概率增大2.088倍(OR=2.088,CI:1.021~4.268,P<0.05).结节直径每增加一个单位,恶变风险增大一个级别的概率增大1.582倍(OR=1.582,CI:1.036~2.414,P<0.05).
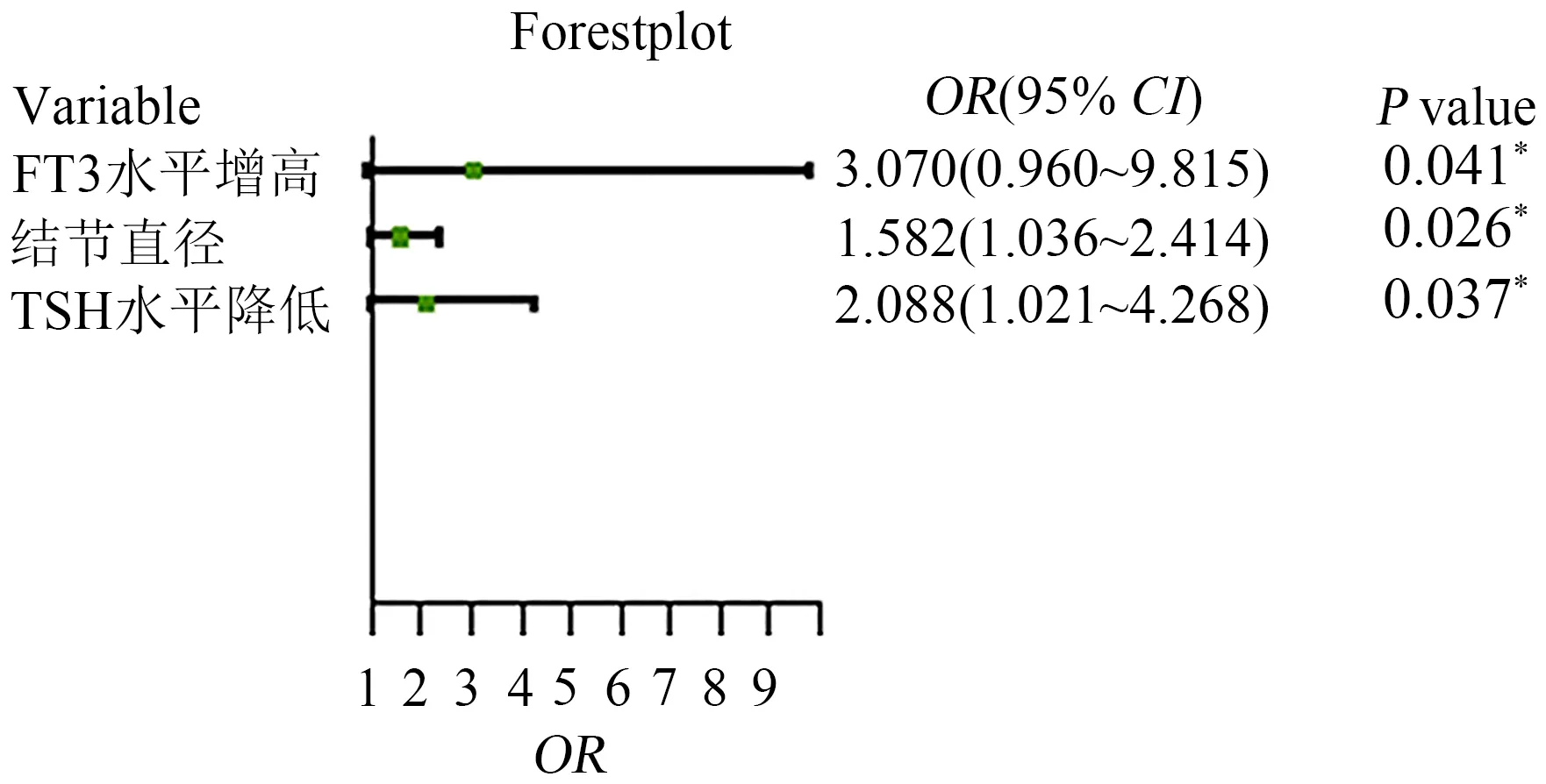
图2 Logistic回归模型森林图Fig.2 Forest map in Logistic regression model
3 讨论
桥本甲状腺炎(HT)病程长、易反复,常需终身监测和治疗[6].伴有甲状腺结节的患者在HT背景下,出现甲状腺恶性肿瘤的风险更高[7].同时有研究表明,HT患者出现甲状腺结节的几率更高,其结节癌变率所占比例高达23%[8].近年来,随着弹性成像技术在临床上广泛应用,为尽量减少不必要的细胞学及组织活检,超声已成为筛查甲状腺癌的主要手段[9],尽可能发现具有恶性高风险的结节.国内外学者普遍认为“低回声”、“微小钙化”、“纵横比(A/T)>1”是甲状腺结节恶变的预测因素[3,10],但是临床上这些特征性指标往往无法同时出现.虽然TR能显著提高预测结节性质的准确性,但在其应用过程中依旧存在很多影响因素.本文基于TI-RADS分类结果探讨HT合并结节的潜在影响因素,以有效辅助临床监测,通过早期筛查并干预,对其恶性病变预防具有重要意义.
根据2015年美国甲状腺学会发布的《成人甲状腺结节与分化型甲状腺癌诊治指南》,结节直径大小是超声报告结果之一,应根据结节大小,辅助临床判断有无采取细针抽吸活检(FNA)的必要.TI-RADS显示若结节直径大于1.0 cm,可推荐纳入恶性风险分层预测阈值.有研究结果显示,良、恶性结节超声特征中结节直径比较有显著性差异[11],本文发现结节直径是HT合并甲状腺结节恶变的影响因素之一,中、高危分类人群的结节直径均超过1.0 cm.甲状腺激素水平是衡量甲状腺功能的敏感性参数,对临床各类甲状腺疾病的鉴别和诊断有关键意义.以往研究表明TSH水平升高是HT发生甲状腺癌的预测因子,近年来有学者通过一项回顾性研究指出:甲亢患者相对于普通人群或甲状腺功能正常的人群,甲状腺癌发生率增高[12].根据本文最终的Logistic回归结果,TSH较正常值降低、FT3水平升高是HT合并结节发生恶变的危险因素,这一结果进一步验证甲状腺功能亢进也会增加患癌风险.相关研究表明:TgAb、TPOAb水平与IgG4呈显著正相关,IgG4升高的HT患者发生甲状腺癌的几率更大[13].本文单因素分析显示:TGAb与TPOAb在HT合并结节不同恶变风险人群中无显著性差异,与以往研究存在差异,需后续扩大样本量后再次研究验证.研究过程中也可结合临床专业角度与统计学考虑,适当放宽筛选显著变量的标准以避免漏掉临床共识中重要的因素[14].
与未发生恶变的病例相比,HT合并甲状腺结节恶变的病例样本较少,真实临床中可获取的训练样本较少,是非平衡的小样本数据集.患者分类非平衡背景下,一般分类器会倾向多数类而忽略少数类,模型效果可能不太理想.未来可以将探讨不平衡数据处理方法作为研究目标,例如基于XGBoost算法建立集成模型可以有效降低模型的方差和偏差,或者采用Bootstrap重复抽样等方法构建若干个平衡训练子集解决样本不平衡和样本量过少的问题[15].
综上所述,基于HT合并结节患者超声TI-RADS分类结果研究显示:FT3升高、TSH降低、结节直径是桥本甲状腺炎合并结节恶变的危险因素.临床诊断时应密切关注结节直径较大的患者,并结合FT3和TSH水平的变化等多种因素进行综合分析,为疾病的诊治、恶性评估以及有效预防提供辅助依据.但是,累积Logistic逐步回归未考虑到不平衡数据对分类效果的影响,故算法本身还存在许多不足.未来研究应多关注临床数据样本量过少、类别不平衡等影响研究结果的统计学问题,探究提高类别不平衡下模型分类性能的建模方法.
