腹腔镜子宫下段肌层折叠缝合联合宫腔镜治疗剖宫产术后子宫瘢痕憩室的临床效果观察
2022-01-14张彤艳张学强肖雅琳
张彤艳, 张学强, 张 宁, 张 强, 肖雅琳
随着剖宫产率的上升,剖宫产术后子宫瘢痕憩室(cesarean scar diverticulum,CSD)的发生愈来愈引起妇产科学者的关注。CSD是剖宫产手术的远期并发症之一,主要临床表现有异常阴道流血、继发性不孕、慢性盆腔痛、经期腹痛等[1-3],再次妊娠时可增加子宫瘢痕妊娠、大出血、凶险性前置胎盘、子宫破裂的风险。因此,对有生育要求的CSD患者进行及时干预尤为重要。CSD的治疗尚无统一的方法,现多依据患者的症状、生育意愿及子宫下段肌层厚度给予相应的治疗。目前,需手术干预的CSD较多采取的手术方法为在宫腔镜引导下的子宫瘢痕切除术,该术式因切透子宫全层,子宫内膜部分被破坏,不排除愈合过程中子宫下段肌层再次形成与宫腔相通的裂隙,即再次形成憩室。本研究采用宫腔镜引导下经腹腔镜行子宫瘢痕憩室切除联合子宫下段肌层折叠缝合修复子宫下段肌层的方法治疗CSD,避免了子宫内膜的再次破坏,保持了子宫内膜的完整性,取得了较满意的治疗效果,现报道如下。
1 对象与方法
1.1研究对象 选择2015年1月至2019年12月邯郸市中心医院收治的CSD患者26例,根据治疗方式不同分为观察组(采用宫腔镜子宫瘢痕憩室切除联合腹腔镜子宫下段肌层折叠缝合修复子宫下段肌层,14例)和对照组(采用宫腔镜引导下经腹腔镜切除子宫瘢痕后重新缝合修复子宫下段肌层,12例)。两组年龄、剖宫产次数比较差异无统计学意义(P>0.05),具有可比性。见表1。

表1 两组年龄、剖宫产次数比较
1.2纳入与排除标准 纳入标准:(1)患者前次剖宫产均为子宫下段横切口,有再生育要求;(2)经三维阴道超声检查诊断为CSD且子宫下段肌层厚度<3 mm[4];(3)伴有月经异常表现,如月经周期延长、月经淋漓不尽等。排除标准:(1)妊娠期、哺乳期妇女;(2)合并子宫器质性病变,如子宫肌瘤、子宫内膜息肉等;(3)放置宫内节育器者。
1.3治疗方法 (1)观察组采用宫腔镜子宫瘢痕憩室切除联合腹腔镜子宫下段肌层折叠缝合修复子宫下段肌层。手术方法:全麻成功后,患者取膀胱截石位,消毒铺巾。宫颈扩张棒依次扩张宫颈,使用宫腔镜探查宫腔明确憩室大小,电切环切除憩室下壁嵴状突起瘢痕组织,形成平坦引流通道。转腹腔镜操作,打开子宫膀胱返折腹膜,下推膀胱,形成新鲜创面以利愈合,可见子宫下段瘢痕薄弱处组织部分内陷,或选择宫腔镜透光明显处,沿肌层表面,采用聚对二氧环己酮(polydioxanone)材料制成的单向锚钩无菌1-0可吸收性单股缝线(也称鱼骨线,强生公司)连续缝合憩室外壁上下端子宫下段肌层。缝合后,薄弱的肌层组织折叠加厚了下段肌层,缝合时需注意缝合瘢痕两侧正常肌层不要穿透宫腔,经宫腔镜再次探查憩室部位,此时憩室腔已被压迫平坦。腹腔镜下确认创面无活动性出血后,用可吸收缝线连续缝合膀胱子宫返折腹膜。(2)对照组采用宫腔镜引导下经腹腔镜切除子宫瘢痕后重新缝合修复子宫下段肌层。手术方法:全麻成功后,患者取膀胱截石位,消毒铺巾。打开子宫膀胱返折腹膜,下推膀胱,在腹腔镜监视下宫腔镜进入宫腔明确憩室部位,选择宫腔镜透光明显处,腹腔镜下单极电凝钩全层切除子宫下段瘢痕,1-0号鱼骨线连续全层缝合修复子宫下段肌层,腹腔镜下确认创面无活动性出血后用1-0可吸收缝线连续缝合膀胱子宫返折腹膜。
1.4观察指标 记录两组手术时间、术中出血量、术后住院时间以及手术前后子宫下段肌层厚度变化情况。其中术中出血量根据吸引器容器刻度来进行评估,子宫下段肌层厚度采用阴道B超(美国通用GE公司LOGIQ E9超声仪,腔内探头IC5-9-D)进行测量。
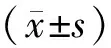
2 结果
2.1两组手术时间、术中出血量及术后住院时间比较 两组手术时间、术后住院时间比较差异无统计学意义(P>0.05)。观察组术中出血量少于对照组,差异有统计学意义(P<0.01)。见表2。
2.2两组手术前后子宫下段肌层厚度比较 与术前比较,两组术后子宫下段肌层厚度均显著增厚(P<0.01),但两组间比较差异无统计学意义(P>0.05)。见表3。

表2 两组手术时间、术中出血量及术后住院时间比较[M(P25,P75)]

表3 两组手术前后子宫下段肌层厚度比较
2.3典型病例介绍 患者32岁,因有月经期延长史3年,发现宫颈赘生物10 d,于2019年3月6日入院。孕2产1(2015年3月剖宫产1女)。2019年2月24日行子宫附件阴道超声检查,发现子宫前壁下段无回声区范围约0.94 cm×0.62 cm,距浆膜最薄处0.2 cm,考虑CSD、宫颈息肉、瘢痕子宫。见图1。入院诊断:CSD、宫颈息肉。入院后完善相关检查,于2019年3月7日行宫腔镜子宫瘢痕憩室切除+宫颈息肉切除+腹腔镜子宫下段肌层折叠缝合修复术。见图2,3。手术顺利,术中出血量约为50 ml。术后恢复顺利,术后3 d出院。3个月后回访患者,子宫异常出血症状改善,复查子宫附件阴道超声示子宫前壁下段肌层厚约0.34 cm,肌层回声均匀,内膜厚0.5 cm。患者治疗效果满意,目前仍在继续随访中,进一步追踪妊娠情况。


瘢痕憩室最薄处2 mm 宫腔镜切除子宫憩室下壁瘢痕组织 腹腔镜下折叠缝合子宫下段肌层图1 术前阴道超声检查所见图图2 术中宫腔镜所见图图3 腹腔镜手术图
3 讨论
3.1近年来,随着剖宫产率的不断升高,CSD的发病率呈上升趋势[5],其主要临床表现为月经异常,如经期持续时间长、淋漓不断等。选择在月经期或阴道不规则流血时行阴道超声检查是诊断CSD的主要方法。超声检查可以清楚显示子宫下段切口肌层的厚度,通过液性暗区判断憩室的大小,有助于评估再次妊娠时子宫瘢痕发生破裂的风险[6-7]。有研究显示,CSD患者非孕期子宫下段肌壁肌层厚度越小,其妊娠期间发生子宫破裂的风险越大[8]。因此,对于有生育意愿的CSD患者,增加子宫下段瘢痕肌层厚度是其主要治疗目标之一,这可降低患者妊娠时子宫破裂的风险。
3.2目前,临床医师对于CSD治疗方案的选择主要依据患者子宫下段肌层的厚度、临床症状及生育意愿[9]。一般情况下,对于子宫下段肌层厚度≥3 mm的患者可采用药物治疗,若效果不佳则可行宫腔镜手术切除憩室下壁,使经血引流通畅,改善症状。而对于子宫下段肌层厚度<3 mm、有生育意愿且合并月经异常的患者多采取子宫下段瘢痕修复性手术。此类手术术式较多,尚无统一标准[10-11]。刘媛媛等[12]对比阴式憩室切除术、经腹憩室切除术和宫腹腔镜联合憩室切除这三种治疗方式的疗效,认为经腹憩室切除术更容易操作,视野清楚,但具有腹部切口大、损伤大、出血量较多、术后恢复慢、住院时间长等不足;阴式手术虽然具有住院时间短、疗效确切的优点,但手术视野小、暴露困难,对于剖宫产术后存在子宫膀胱粘连的患者易造成膀胱损伤,且不能同期处理卵巢囊肿、子宫肌瘤等合并症;宫腹腔镜联合手术克服了经腹及阴式手术的不足,手术视野清楚,有效降低了膀胱损伤的风险,病灶清除彻底,缝合可靠,治疗效果满意,但对术者的操作技术要求较高。
3.3目前,临床常用的宫腔镜、腹腔镜联合子宫下段瘢痕切除及再次缝合的术式主要存在以下问题:(1)子宫需全层切开,破坏黏膜层,难以避免术后愈合过程中再次出现愈合不良状况;(2)子宫全层切开,术中出血较多,本研究结果也显示对照组术中出血量显著大于观察组;(3)子宫下段肌层与宫颈部宽度常不一致,增加了缝合的难度,对术者的操作技巧要求较高,这对临床推广应用有一定的局限[13]。本研究单位通过对术式的改良,应用宫腔镜切除子宫瘢痕憩室下壁突出组织,形成平坦的引流通道,以利经血排出而改善不规则阴道出血的症状[14-15]。腹腔镜下对子宫下段薄弱的肌层两端进行折叠缝合以达到加厚子宫下段肌层的目的。单向锚钩无菌1-0可吸收性单股缝线表面带有体积微小、分布均匀的倒钩,呈反向排列分布在缝线的两侧[16],用它缝合子宫肌可维持拉力,不留死腔,弥补了间断缝合需多次打结的不足,缝线被人体吸收需半年时间,为创面愈合提供较长时间的支持,有利于子宫下段厚度的增加[17]。本研究结果显示,观察组和对照组术后下段肌层均得到了良好的修复,但观察组所应用的改良术式操作更简单,易于掌握,其体现在:(1)无需切透子宫全层,术中出血量少;(2)未破坏子宫腔黏膜层,降低了再次愈合不良形成与宫腔相通的裂隙而再次形成憩室的风险;(3)在下推膀胱过程中形成子宫肌层的新鲜创面,缝合瘢痕两端肌肉组织达到融合增厚肌层的目的。该改良术式具有微创、损伤小、恢复快、更易在基层医院推广的优点。
综上所述,宫腔镜子宫瘢痕憩室切除联合腹腔镜子宫下段肌层折叠缝合修复子宫下段肌层、宫腔镜引导下经腹腔镜切除子宫瘢痕后重新缝合修复子宫下段肌层两种术式治疗CSD均取得了良好的治疗效果。但前者镜下缝合的难度相对较低,而且可以利用子宫下段肌层缝合的宽度来弥补薄弱区域肌层厚度,增加子宫瘢痕牢固性。另外,该术式保持了宫腔的完整性,对宫腔黏膜未造成再次破坏,理论上降低了患者再次发生CSD或子宫瘢痕妊娠的概率。但本研究样本量较小,对妊娠结局的效果也仍未明确,疗效有待进一步研究证实。
