乳腺浸润性微乳头状癌和浸润性导管癌免疫组化与临床病理特点对比
2022-01-13吴艳云张燕芳王吉林
吴艳云,张燕芳,王吉林
湛市中心人民医院病理科,广东湛江 524000
乳腺癌是女性最常见的恶性肿瘤之一,严重影响妇女身心健康甚至危及生命[1-2]。目前临床对乳腺癌的病因尚未完全清楚,研究发现乳腺癌的发病存在一定的规律性,具有乳腺癌高危因素的女性容易患乳腺癌[3]。乳腺癌的早期发现、早期诊断是提高疗效的关键。 乳腺癌的病理类型主要包括非浸润性癌、 早期浸润性癌、浸润性特殊性癌、浸润性非特殊性癌等4 大类型。浸润性导管癌(IDC)是一种浸润性非特殊性癌;而乳腺浸润性微乳头状癌(IMPC)又是浸润性非特殊类型癌中一种独立的乳腺癌病理类型[4]。IMPC 是一种侵袭及转移性均较高的恶性肿瘤,其临床症状表现与IDC无显著的特征性区别,故通过患者主诉、临床症状、病灶所处位置、 体格检查等无法有效准确地指导IMPC诊断[5-6],临床仍然依赖病理医师在光镜下观察临床病理特点以及免疫组化的表现来确诊[7]。 基于此,该研究选取2016 年1 月—2019 年1 月进入该院进行治疗的30 例IMPC 患者和35 例IDC 患者,对比IMPC 及IDC 的免疫组化与临床病理特点。 现报道如下。
1 资料与方法
1.1 一般资料
选取该院进行治疗的30 例IMPC 患者, 将其纳入A 组;并选取同期35 例IDC 患者,将其纳入B 组。A 组年龄24~64 岁,平均(42.51±2.16)岁;病程6~13个月,平均(9.33±1.05)个月;肿瘤直径2~5 cm,平均(3.75±0.25)cm。 B 组年龄23~63 岁,平均(42.41±2.18)岁;病程5~14 个月,平均(9.38±1.08)个月;肿瘤直径2~6 cm,平均(3.80±0.23)cm。 两组患者基本资料比较,差异无统计学意义(P>0.05),具有可比性。该研究均通过该院医学伦理委员会批准,且患者和(或)家属均知情同意且高度配合研究。
1.2 纳入与排除标准
纳入标准:IMPC 及IDC 均与 《临床疾病诊断与疗效判断标准》[8]中相应诊断标准符合,且经穿刺活检确诊;所有患者均实施改良根治术治疗并在术中获取病理组织标本。 排除标准:合并心、肝、肾等脏器器质性疾病者;患其他恶性肿瘤者;合并内分泌疾病者。
1.3 方法
两组患者实施改良根治术,并在术中获取病灶组织标本,所有病灶组织标本均置于10%的中性福尔马林中并常规进行脱水、石蜡包埋处理,保证每张切片厚度在3~5 μm,实施苏木精-伊红(HE)染色法对切片实施染色处理, 脱水固封10 min 后放置在光学显微镜下予以观察。 并进行免疫组织化采用EnVision 两步法,使用柠檬酸钠缓冲液高压热修复,二氨基联苯胺(DAB)显色,HE 复染。 使用磷酸盐缓冲液(PBS)替代一抗当做阴性对照, 使用已知阳性切片作为阳性对照,检测雌激素受体(ER)、孕激素受体(PR)、P53 蛋白(P53)表达。
1.4 观察指标
(1)两组临床病理特征的对比:于光学显微镜下观察两组患者淋巴结转移、淋巴管侵犯、软组织侵犯情况。(2)两组免疫组化情况比较:将两组切片在5 个高倍镜视野下进行观察, 以ER、PR、P53 细胞核中出现淡黄色、黄色、棕黄色颗粒为阳性表达,以免疫组化评分作细胞阳性判断: 免疫组化评分情况=阳性细胞数计分+阳性细胞染色强度计分。 ①阳性细胞染色强度计分:阴性(无色)0 分,弱阳性(淡黄色)1 分,中等阳性(黄色)2 分,强阳性(棕黄色)3 分;②阳性细胞数计分:a<14%是0 分,14%≤a<25%是1 分,25%≤a<50%是2 分,a≥50%是3 分。 免疫组化评分在0~1 分为阴性表达(-);2 分为弱阳性(+);3~4 分为中等阳性(++);4~6 分为强阳性(+++)[9]。
1.5 统计方法
采用SPSS 20.0 统计学软件对数据进行分析,计数资料采用[n(%)]表示,进行χ2检验,P<0.05 为差异有统计学意义。
2 结果
2.1 两组临床病理特征对比
A 组淋巴结转移率、淋巴管侵犯率、软组织侵犯率均高于B 组,差异有统计学意义(P<0.05)。 见表1。

表1 两组患者临床病理特征对比[n(%)]
2.2 两组免疫组化情况对比
A 组中ER、PR 的免疫组化阳性率与B 组比较,差异有统计学意义(P<0.05);两组P53 的免疫组化阳性率比较,差异无统计学意义(P>0.05)。 见表2。
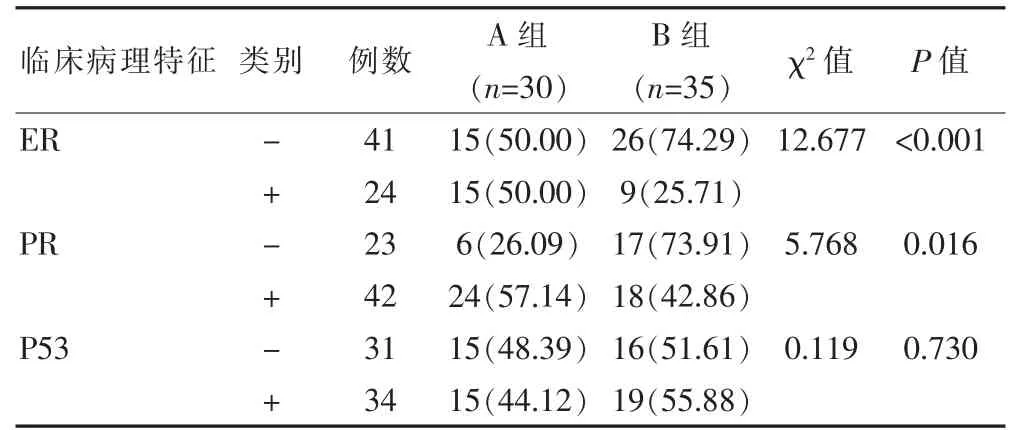
表2 两组患者免疫组化情况对比[n(%)]
3 讨论
乳腺肿瘤中“微乳头状结构”这一说法最先是在1980 年被学者提出,当时利用电镜对IMPC 结构进行观测,发现其呈桑葚样外观,直至1993 年才明确提出IMPC 这一定义。IMPC 临床较不常发,恶性程度高,存在明显的淋巴血管浸润、区域淋巴结转移与局部再发等发生风险[10-11]。 因为IMPC 特殊的形态特征、侵袭性的生物学行为以及较差的预后,已经引起广大专家学者的广泛关注。
在世界卫生组织(WHO)(2003) 乳腺肿瘤新分类中,IMPC 被单独划分为一种新的组织学类型, 作为乳腺癌中的特殊类型逐渐成为临床研究的热点与难点[12-13]。 乳腺肿瘤新分类中将乳腺癌分为乳腺良性肿瘤和乳腺恶性肿瘤; 乳腺良性肿瘤包括乳腺纤维瘤、乳腺增生、乳腺纤维囊性变;乳腺恶性肿瘤通过分子分型进行诊断: 激素受体阳性乳腺癌、LuminalA 型、LuminalB 型、三阴乳腺癌、特殊类型乳腺肿瘤[14-16]。 激素受体阳性的乳腺肿瘤预后相对较好;三阴乳腺肿瘤治疗有效性低于激素受体阳性、HER2 扩增者。 该研究中对比分析IMPC 和IDC 免疫组化与临床病理特点,结果显示A 组淋巴结转移率(64.29%)、淋巴管侵犯率(84.62%)、软组织侵犯率(84.21%)均高于B 组淋巴结转移率(35.71%)、淋巴管侵犯率(15.38%)、软组织侵犯率 (15.79%)(P<0.05), 表明与IDC 相比,IMPC 具有较高的淋巴结转移率、淋巴管侵犯率、软组织侵犯率患者预后较差。 IMPC 在光学显微镜下的病理学特点主要呈现出微乳头状或呈小腺管排列状的肿瘤细胞排列状态, 并且纤细的纤维组织会将其分隔。 肿瘤细胞以柱状或立方状分布为主,细胞质淡染或者呈强嗜伊红状态,细胞核为圆形或卵圆形,呈深染状态,并伴有一定程度的异型性,几乎无核分裂,肿瘤坏死也不常见[17-18]。 在华彬等[19]关于对比乳腺浸润性微乳头状癌及浸润性导管癌免疫组化与临床病理特征的研究中指出,IMPC 患者中ER(90%)、PR(80%)的阳性率明显较IDC 患者高。 该研究中经过免疫组化操作后显示,A 组中ER(50.00%)、PR(57.14%)的免疫组化阳性率较B 组高(P<0.05);而两组P53 的免疫组化阳性率相近(P>0.05)。 表明IMPC 患者的ER、PR多呈阳性高表达,这与上述结论相符。 但也有研究结果证实,ER、PR 阳性的老年乳腺癌患者一般有着较好的预后, 提示ER、PR 呈阳性表达和患者预后之间不存在明显的相关性[20]。 针对ER、PR 阳性率与乳腺癌患者预后之间的联系,未来需要进一步增加样本数量或开展多中心数据分析,以获取进一步的结论。
综上所述,IMPC 淋巴管侵袭力强、淋巴结转移率高、软组织侵犯率均较高,且ER、PR 阳性表达率高,临床及病理医师要予以高度重视。
