甲状腺相关眼病合并眼肌型重症肌无力误诊1例
2022-01-04杨媛婷陈芳圆黄紫晴董玉莹周清
杨媛婷,陈芳圆,黄紫晴,董玉莹,周清
(1.暨南大学第一临床学院眼科,广州 510632;2.暨南大学附属第一医院眼科,广州 510630)
甲状腺相关眼病(thyroid-associated ophthalmopathy,TAO)是针对甲状腺细胞和眼眶成纤维细胞表达的促甲状腺激素受体和可能的其他自身抗原的体液免疫和细胞免疫共同参与发病的自身免疫性疾病[1]。TAO常合并其他自身免疫性疾病,其中包括眼肌型重症肌无力(ocular myasthenia gravis,OMG)。TAO与OMG的临床症状有一定的重叠,易漏诊、误诊而延误治疗,进而严重影响患者的生活质量甚至威胁生命,故早发现、早诊断、早治疗对患者的生活质量及疾病病情起关键作用。因此现报告1例我院TAO合并OMG的误诊病例1例,重点分析误诊漏诊原因并探讨减少误诊漏诊的方法。
1 临床资料
患者,男,47岁,因“双眼复视、左眼上斜2个月”于2020年5月29日就诊。既往史:Graves病半年,131I术后1个月,目前口服甲巯咪唑治疗。门诊眼部检查:裸眼视力右眼0.5,左眼0.6。双眼上睑下垂,平视遮盖1/3角膜缘。双眼眼球稍突出,右眼突出度18 mm,左眼突出度17 mm。双眼眼前节及眼底未见明显异常。33 cm角膜映光:右眼注视,左眼上斜视约35°。双眼眼球运动:左眼下转不足-4(图1)。复视像:垂直复视,左下方复视距离最大,周边像是左眼。眼眶及视神经MRI示(图2):部分眼外肌增粗,以左眼内直肌、外直肌、下直肌以及右眼外直肌的肌腹增粗为主。否认糖尿病、冠心病等病史,否认头部、眼部外伤史,否认其他手术史,否认家族遗传病史。根据病史及眼部体征初诊为TAO收入院。

图1 新斯的明试验前的九个方位眼位图Figure 1 Nine position of gaze before the neostigmine test
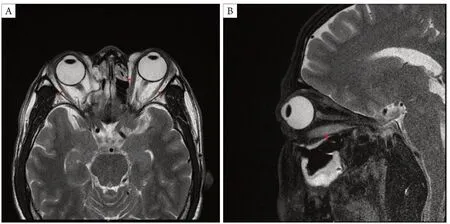
图2 眼眶MRI 图像Figure 2 Orbital magnetic resonance imaging
入院后发现双眼复视、左眼上斜视呈现晨轻暮重特点,结合眼眶MRI检查所提示的左眼下直肌肌腹增粗与左眼下转受限不符,考虑为TAO合并OMG,遂行OMG相关检查。新斯的明试验(+)(图3),ELISA法检测乙酰胆碱受体抗体浓度为17.94 nmol/L↑(正常值<0.45 nmol/L)。甲状腺功能及甲状腺抗体:游离三碘甲状腺原胺酸为15.67 pmol/L↑(正常值3.09~7.42 pmol/L),血清总三碘甲状腺原胺酸为4.82 pmol/L↑(正常值1.01~2.48 pmol/L),游离甲状腺素为44.38 pmol/L↑(正常值7.64~16.03 pmol/L),血清总甲状腺素为19.15 nmol/L↑(正常值69.97~152.52 nmol/L),促甲状腺激素为0.001 mU/L↓(正常值0.38~5.33 mU/L);促甲状腺素受体抗体>998.00 U/L↑(正常值0~9 U/L)。结合患者病史、临床表现及辅助检查,更正诊断为TAO合并OMG。患者出院后予溴吡斯的明60 mg,3次/d口服;醋酸泼尼松40 mg早晨顿服,逐渐减量治疗,眼部症状逐渐好转。治疗4 个月后双眼眼位正常,左眼眼球下转正常,复视消失(图4)。患者治疗1 年后双眼眼位正,双眼眼球运动正常(图5)。
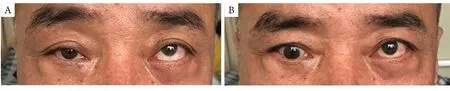
图3 新斯的明试验前后的眼部图Figure 3 Photographs of both eye symptoms before and after the neostigmine test

图4 治疗4个月后眼部图Figure 4 Photographs of both eye after 4 months of treatment
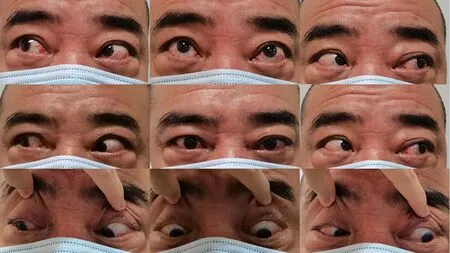
图5 患者治疗1年后九方位眼位图Figure 5 Nine position of gaze after 1 year of treatment
2 讨论
TAO和OMG都是由体液免疫和细胞免疫共同参与发病的自身免疫性疾病[1-2]。TAO是一种与Graves病相关的潜在致盲眼病。TAO会导致早期眼眶脂肪增殖,眼外肌炎症水肿,晚期眼眶脂肪结缔组织发生纤维化,甚至还可导致角膜损伤和压迫性视神经病变进而引起患者视力下降[1]。Graves病中有25%~30%伴TAO,是Graves病最常见的甲状腺外表现[3]。TAO以眼球突出、眼球运动受限和眼外肌肌腹增粗为特征[4]。TAO常合并其他自身免疫性疾病,其中合并重症肌无力(myasthenia gravis,MG)的患病率约为0.1%[4]。MG是一种累及神经肌肉接头的自身免疫性疾病,最常见的免疫靶点是乙酰胆碱受体[2]。当MG患者症状局限在眼部时称OMG,以波动性及易疲劳性上睑下垂、复视和斜视为特征[2]。OMG和TAO并存的机制尚未完全阐明,可能在某种程度上有共同的发病机制,包括遗传因素、环境因素、免疫因素或激素因素[5-7]。
当TAO与OMG并存时,临床经验不足的年轻眼科医师容易忽略OMG的诊断,从而导致漏诊或误诊。经过分析,本病例误诊漏诊OMG的原因有:1)年轻临床眼科医生对于TAO与OMG眼外肌受累机制掌握不熟练;2)TAO与OMG的临床症状重叠较多,如复视、斜视、眼球运动障碍和上睑下垂;3)未重点关注患者眼部症状呈波动性及易疲劳性的特征。
本病例初诊时造成误诊的最主要原因是初诊医生未熟练掌握TAO与OMG的眼外肌受限机制。初诊医生未察觉到眼眶MRI所示左眼下直肌肌腹增粗的结果与患者左眼上斜视、左眼下转受限表现不符的情况,故而未考虑其他诊断。TAO与OMG均有眼外肌受限的表现,但眼外肌受限机制与常累及的肌肉有所不同。有研究[8-9]发现40%的TAO患者出现眼外肌受限表现,最常累及下直肌和内直肌,导致5%~17%的患者出现复视症状。TAO因肌肉纤维化而引起限制性眼球运动障碍,眼球运动受限方向与受累肌肉作用方向相反,因此常引起患眼内下斜视,而外斜视极其罕见[10]。与TAO不同的是,OMG可累及任何眼外肌,常累及下斜肌、上直肌、外直肌[11-13]。OMG因神经肌肉接头信号转导障碍而引起麻痹性眼球运动障碍,眼球运动受限方向与受累肌肉作用方向相同[14]。
这个案例提示临床医生需要认识到TAO和OMG可以并存。漏诊或误诊会导致患者错过了进行适当治疗的时机,使得眼部症状得不到改善,从而干扰日常活动并导致严重残疾。因此,本病例可提醒年轻的临床医生,当TAO患者出现以下几种情况时,应行相关检查排查OMG:1)斜视与眼外肌运动受限的方向与眼外肌增粗的影像学检查不吻合;2)同时存在上睑下垂、复视或眼球运动障碍;3)眼部症状呈现波动性。
开放获取声明
本文适用于知识共享许可协议(Creative Commons),允许第三方用户按照署名(BY)-非商业性使用(NC)-禁止演绎(ND)(CC BY-NC-ND)的方式共享,即允许第三方对本刊发表的文章进行复制、发行、展览、表演、放映、广播或通过信息网络向公众传播,但在这些过程中必须保留作者署名、仅限于非商业性目的、不得进行演绎创作。详情请访问:https://creativecommons.org/licenses/by-ncnd/4.0/。
